Экстрофия мочевого пузыря тотальная эписпадия фото
Экстрофия мочевого пузыря это, пожалуй, наиболее тяжелый врожденный порок развития в урологии, при котором отсутствует передняя стенка мочевого пузыря и соответствующая ей передняя брюшная стенка (живота). Вся моча изливается наружу, половой член не имеет уретры, мочеиспускательный канал и головка члена расщеплены по дорсальной поверхности. Кавернозные тела укорочены за счет разошедшихся в стороны лонных костей. Слизистая мочевого пузыря под воздействием памперсов или пеленок подвергается эррозии и кровоточит, далее возникают полипы и признаки булезного воспаления. Некоторые из аномалий по внешнему своему виду вызывают просто шоковое состояние у людей, с ними сталкивающихся. Экстрофия мочевого пузыря встречается довольно редко. В среднем частота порока колеблется от 1 : 10000 до 1 : 50000 новорожденных.
Аномалии группы «экстрофия-эписпадия» представляют собой сочетание ряда пороков, объединенных единой этиологией и наличием по вентральной поверхности дефекта как минимум части мочевого пузыря и уретры. Проявления этой патологии варьируют от головчатой эписпадии до клоакальной экстрофии.
В случае эписпадии (Рис.1 А) наблюдают дефект уретры и в отдельных случаях сфинктера мочевого пузыря.
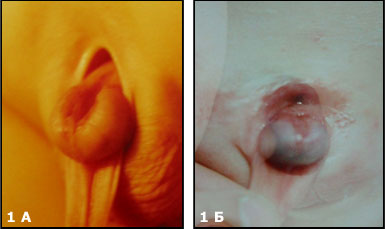
У больных с частичной экстрофией (Рис.1Б), отсутствует только небольшая часть передней стенки мочевого пузыря,
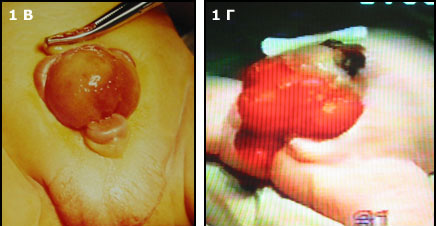
Классическая экстрофия (Рис.1В), когда весь мочевой пузырь расположен снаружи. И наиболее сложная форма экстрофии это клоакальная экстрофия (Рис.1 Г) когда мочевой пузырь представлен двумя округлыми порциями расположенными на расщепленной по передней поверхности толстой кишке, порок сопровождается огромным дефектом передней брюшной стенки и укороченным кишечником.
Открытые наружу мочевой пузырь и деформированные гениталии видны в первый же момент после рождения. И задача бригады, занимающейся лечением экстрофии, – решить, возможно ли обеспечить этому ребенку, здоровому во всех других отношениях, активную продуктивную жизнь, или он будет обречен на уединение, дискомфорт и безисходность.
Последние 3 десятилетия пластика мочевого пузыря стала довольно распространенным вмешательством, особенно в связи с тем, что все более часто появлялись сообщения об осложнениях операций отведения мочи в кишку. Однако, к сожалению, добиться удержания мочи у большинства пациентов с экстрофией мочевого пузыря, остается по-прежнему очень сложной проблемой, решить которую чрезвычайно трудно.
Первичная пластика (закрытие) мочевого пузыря Цели первичного закрытия мочевого пузыря следующие:
1. Ротация безымянных костей для вседения лонных костей и замыкания диафрагмы таза.
2. Закрытие пузыря и смещение его в заднее положение в полость малого таза.
3. Обеспечение свободного выделения мочи через уретру.
4. Мобилизация кавернозных тел от костей таза для первичного удлинения полового члена.
5. Закрытие дефекта передней брюшной стенки.
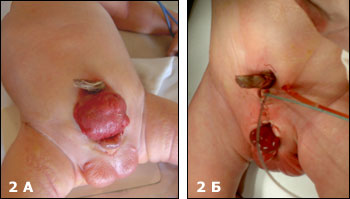
Мы располагаем опытом лечения новорожденных с экстрофией мочевого пузыря в Больнице Св.Владимира с 1996 г. Успешно оперировано более 130 новорожденных детей. ; Это самый большой опыт по числу наблюдений в России. Число осложнений составило не более 7%. Повторные операции были успешны. У многих детей после первой операции было достигнуто удержание мочи. У большинства удалось достигнуть мочеиспускания порциями и самое главное отмечен рост мочевого пузыря. т Первичное закрытие мочевого пузыря и сведение лонных костей без остеотомии у новорожденных детей с экстрофией мочевого пузыря. (Рис.2) и пластика шейки мочевого пузыря и уретры при тотальной эписпади
 |
| Рис.2 А.Ребенок 4 дней с классической экстрофией мочевого пузыря. Б.Тот больной после операции. |
Первым этапом пластика полового члена, обычно не проводится. Формирование уретры (Рис.3) это следующий последовательный шаг по коррекции данного порока, данную операцию мы выполняем в возрасте 2-3 лет.
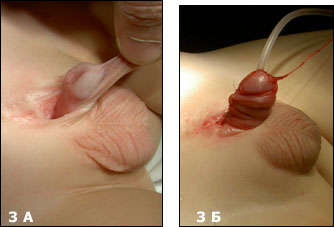 |
| Рис.3 А Ребенок 3 лет с экстрофией мочевого пузыря (после первичной пластики в возрасте 3 дня), Б- тот же ребенок после пластики уретры по Ренсли. |
Пластика шейки мочевого пузыря Этап лечения направленный на создание механизма по удержанию мочи. Важно понимать, что мочевой пузырь является резервуаром для накопления и эвакуации мочи. В случаях, когда исходный размер пузыря невелик, очень трудно сформировать качественный удерживающий мочу механизм, поскольку для этого требуется часть тканей самого мочевого пузыря.Именно поэтому дети с малыми размерами пузырной площадки и микроцистисом. Кроме того для хорошего заживления тканей в послеоперационном периоде после пластики шейки и адекватной работы дренажей необходим достаточный объем мочевого пузыря. По нашим данным необходимо иметь мочевой пузырь 120-150мл. Достигнуть роста мочевого пузыря у детей с микроцистисом и недержанием мочи для выполнения успешной пластики шейки считается одной из пока еще нерешенных проблем экстрофии. Больным с микроцистисом выполняют аугментирующие операции направленные на увеличение емкости мочевого пузыря. соединяя его с сегментом кишки (тонкой или толстой). Операция требует создания сухой стомы (аппендикостомы) – трубки из червеобразного отростка, с помощью которой осуществляют опорожнение мочевого пузыря катетером. В зависимости от емкости резервуара данную катетеризацию необходимо выполнять 4-7 раз в сутки. Кишечные резервуары требуют регулярного (каждый день) промывания, для отмывание слизи, которая может способствовать камнеобразованию и нарушению опорожнения резервуара.
Наиболее сложной задачей считается достижение естественного роста мочевого пузыря у детей с микроцистсисом для сохранения возможности естественного мочеиспускания и качественного удержания мочи. Для этого используется много методов, однако. эффективность их не столь велика. Медикаментозное лечение сопровождается слабым эффектом и нередко сочетается с непереносимостью препаратов. Механические способы растяжения мочевого пузыря в сочетании с отсутсвием удержания мочи – несовершенны и так же мало эффективны. Одним их способов решения данной проблемы стал метод обкалывания мочевого пузыря ботулотоксином. Расслабление стенки пузыря после данных инъекций в сочетании с медикаментозным и механическим растяжение пузыря позволяют достигнуть более значимого эффекта. .
Почему детей с экстрофией мочевого пузыря,оперируют новорожденными? В соответствии с международным протоколом (его придерживаются лидеры в лечении данной патологии Америка, Англия, большинство стран Европы) , коррекцию данного порока целесообразно выполнить в ранние сроки ( первые 2-5 суток после рождения). Столь ранние операции обусловлены возможностью сведения костей лона у больных с экстрофией мочевого пузыря без остеотомии (пересечения подвздошных костей) – пока кости остаются пластичными. Сведение лонных костей обеспечивает лучший эффект удержания мочи, что является наиболее сложной задачей подобных операций. Сведение лонных костей у мальчиков позволяет увеличить длину полового члена. (Рис.4)
Рис. 4 Мобилизация ножек кавернозных тел и сведение лонных костей , позволяют добиться увеличения длины полового члена.
Оперативные вмешательства в более поздние сроки, через 1 мес. и далее требуют проведения той же операции в сочетании с остеотомией по типу Хиари, что значительно травматичнее и сопровождается в несколько раз более сложным и продолжительным восстановительным периодом. Для чего необходима остеотомия? .Последние годы появились публикации о возможности откладывания этих операций на 6-8 мес. Или вообще выполнении первичного закрытия без сведения лонных костей или без остеотомии. Мы согласны, что при рождении ребенка ослабленного, с большим числом сочетанной патологии и очень маленьким размером мочевого пузыря – операцию можно отложить и до 1 года. Почему до 1 года. Необходимо выполнение остеотомии с фиксацией отломков спицами. У грудных детей спицы прорезываются и недостаточно стабильно удерживают отломки. Закрытие пузыря без остеотомии сопряжено с риском большого числа осложнений и самое главное низким косметическим и функциональным результатом. Так по нашим наблюдениям дети, которым сведение лонных костей или остеотомии не выполнями вовсе имеют диастаз лонных костей до 18см.( Рис.5.)
Рис.5. Косметические и функциональные результаты лечения экстрофии у больных без сведения лонных костей значительно хуже.
У мальчиков наблюдается укорочение полового члена, у девочек возможно выпадение матки и влагалища при беременности. Мнение, что сведение лонных костей не позволяет добиться желаемого результата, что лонные кости опять расходятся – неверно. Нужно понимать, что при экстрофии лонные кости недоразвиты и не растут в длину как у детей без данной патологии. У новорожденных детей оперированных в ранние сроки по стандартному протоколу, формируется фиброзный тяж между лонными костями и несмотря на отставание в росте лонных костей расхождение лонного сочленения значительно меньше, чем у детей которым сведение в новорожденном возрасте без остеотомии или в более старшем возрасте с остеотмией не делалось. Расхождение костей у большинства детей не более 3-4см. (Рис. 6)
Рис.6. Расхождение лонных костей после подвздошной остеотомии минимальное
Именно поэтому во всем мире больные с экстрофией мочевого пузыря концентрируются в крупных клиниках, имеющих большой опыт проведения подобных операций. Наш коллектив именно такой. Наша экстрофийная бригада урологи (Рудин Юрий Эдвартович и Марухненко Дмиртий Витальевич) обладают более 20 летним опытом закрытия мочевого пузыря у новорожденных. Это чрезвычайно важно при пузырных площадках малого размера. В нашей команде квалифицированный ортопед Чекериди Юрий Элефтерович, который накопил опыт подвздошных остеотомий при экстрофии более чем у 100 пациентов различного возраста (включая новорожденных) . Данный подход позволяет нам достигать лучших результатов лечения столь тяжелой патологии. В нашей стране нет четкого регламентирования проведения этих операций и зачастую хирурги из регионов обладающие опытом только 1-3 операций пытаются оперировать данных больных. Закрыть пузырь можно, но важно не только укрыть пузырь и погрузить его в область малого таза, но и создать удерживающий мочу механизм, для обеспечения роста пузыря в дальнейшем, для этого целесообразно иметь несколько больший опыт. Кроме того необходимо мобилизовать кавернозные тела полового члена для максимального увеличения его длины. Каждая повторная операция снижает эффективность лечения из-за грубых рубцовых процессов. Обращайтесь к профессионалам с опытом лечения этой сложно и достаточно редкой патологии
Если у Вас в городе или области родятся больные с экстрофией мочевого пузыря вы можете получить консультацию по тактике лечения и возможности проведения операции. Сразу после рождения важно сохранить поверхность слизистой мочевого пузыря от воспаления и булезных разрастаний. Для этого можно успешно использовать полиэтиленовую мягкую пленку (пищевую пленку для упаковки продуктов, она продается в рулонах) . Вырезается из пленки квадрат 12х12мм и делают 4-5 точечных отверстий в центре.для эвакуации мочи. Пленкой с отверстиями укрывают поверхность пузыря и одевают подгузник. Мы имеем колоссальный опыт проведения таких операций. Число осложнений минимально. Важно помнить, что детей желательно оперировать в первые 3-10 дней после рождения. Вы можете направить этих больных (при наличии Российского гражданства и страхового полиса у родителей, граждане других государств могут проходить лечение по хозрасчету) в клинику для дальнейшего лечения только после предварительного согласования с проф. Рудиным Ю.Э. по телефону (499) 164-13-65, 8-905-555-05-39. Не упустите время, проконсультируйтесь со специалистами
rudin761@yandex.ru
Читайте также статью “Первичная пластика мочевого пузыря местными тканями при экстрофии у детей” на сайте Российского независимого интернет-сообщества пациентов с экстрофией мочевого пузыря: https://bladderexstrophy.ru/articles-rudin-pervichnaya-plastika.html
Ю.Э.Рудин, Ю.Ю.Соколов, А.Ю.Рудин, А.С.Кирсанов, Е.В.Карцева. Объем операции при первичном закрытии мочевого пузыря у детей с экстрофией мочевого пузыря.
Ж. Детская Хирургия. 2020. №1, С.21-28 (1560-9510 (); 2412-0677 (Online) (№ 858 из Перечня ВАК)
Ю.Э.Рудин, Ю.Ю. Соколов, А.Ю. Рудин, Д.В. Марухненко, В.И. Руненко, А.С. Кирсанов, Е.В. Карцева, Н.В. Медведева Отсроченное первичное закрытие мочевого пузыря у детей с экстрофией и микроцистисом . Ж.Экспериментальная и клиническая урология. 2020 № 4. С. 146-154. (№ 2250 из Перечня ВАК)
Источник
Эписпадия – это порок развития уретры, характеризующийся частичным или полным расщеплением ее верхней стенки. Эписпадия встречается у мальчиков и девочек и кроме анатомического дефекта проявляется нарушением мочеиспускания (разбрызгиванием, недержанием мочи), половой функции (болезненностью эрекции, затруднением полового акта), инфекциями мочевыводящих путей. Комплекс диагностических мероприятий при эписпадии включает полное урологическое обследование: УЗИ, экскреторную урографию, цистографию, рентгенографию лонного сочленения, уродинамические исследования. Лечение эписпадии – хирургическое, зависит от формы и степени выраженности порока.
Общие сведения
Эписпадия – врожденная аномалия мочеиспускательного канала, при которой имеет место незаращение (расщелина) дорсальной стенки уретры на различном протяжении. В детской урологии эписпадия встречается значительно реже, чем гипоспадия, примерно в 1 случае на 50 000 новорожденных. Соотношение мужской и женской эписпадии составляет 5:1.
Примерно в половине случаев эписпадия сочетается с другими аномалиями: экстрофией мочевого пузыря, крипторхизмом, паховыми грыжами, экстрофо-эписпадийным комплексом – целым рядом пороков развития мочеполовой системы. При эписпадии может значительно нарушаться мочеиспускание и половая функция, что требует поиска эффективных путей ее ранней хирургической коррекции путем интеграции усилий детской хирургии, гинекологии, урологии и андрологии.

Эписпадия
Причины эписпадии
Точные причины развития эписпадии неизвестны. Предполагается, что аномалии развития уретры возникают вследствие нарушения эмбриогенеза между 7 и 14 неделями внутриутробного развития. В случае эписпадии первичный половой бугорок смещается в каудальном направлении, что приводит к нарушению закладки мезодермальной пластинки и последующему несмыканию передней стенки уретры. В числе непосредственных факторов, вызывающих эмбриональные нарушения, называются:
- вирусные инфекции беременной;
- вредные привычки, ранние токсикозы;
- эндокринные нарушения;
- воздействие на плод профессиональных вредностей.
Патанатомия
При эписпадии меатус имеет форму желоба, расположенного на дорсальной поверхности полового члена (при гипоспадии – на вентральной, задней поверхности) между недоразвитыми, расщепленными, кавернозными телами. При женской эписпадии отмечается расщепление клитора.
Классификация
Прежде всего, различают мужскую и женскую эписпадию. Кроме этого, все формы эписпадии у мужчин и женщин делятся на 2 группы: с изолированным расщеплением уретры и с расщеплением сфинктера мочевого пузыря.
В основу классификации клинических форм эписпадии положен критерий степени расщепления уретры. В соответствии с этим у мальчиков выделяют:
- головчатую эписпадию – уретра расщеплена до венечной борозды полового члена
- стволовую эписпадию – уретра расщеплена по всей длине тела полового члена
- лобково-стволовую эписпадию – расщеплен весь мочеиспускательный канал и частично сфинктер мочевого пузыря.
- тотальную эписпадию – расщеплена уретра, шейка и передняя стенка мочевого пузыря.
У девочек принято различать:
- клиторную эписпадию – расщепление клитора на два тела, разделенных поперечной щелью наружного отверстия мочеиспускательного канала
- субтотальную (субсимфизарную) эписпадию – расщепление клитора и половых губ
- тотальную (ретросимфизарную) эписпадию – расщепление клитора, половых губ, лонного сочленения, сфинктера мочевого пузыря.
Примерно в 90% случаев встречаются субтотальные и тотальные формы эписпадии.
Симптомы эписпадии
Эписпадия у мальчиков
Клиническая картина эписпадии определяется ее формой. Так, головчатая эписпадия при отсутствии расщепления крайней плоти может оставаться нераспознанной. Мочеиспускание при этом не нарушается или сопровождается незначительным разбрызгиванием струи мочи. В более выраженных случаях может иметь место небольшое искривление полового члена, однако эрекция и половая функция при головчатой эписпадии не нарушаются.
При стволовой эписпадии наружное отверстие уретры располагается вблизи корня полового члена. Произвольная регуляция мочеиспускания сохранена, однако из-за разбрызгивания мочи больные вынуждены мочиться сидя. При напряжении (смехе, кашле, физическом усилии) может возникать недержание мочи. Имеется выраженная деформация полового члена: его укорочение и подтягивание к передней брюшной стенке из-за расхождения ножек пещеристых тел. Половой акт затруднен, но в большинстве случаев возможен.
Лобково-стволовая эписпадия сопровождается выраженным укорочением и деформацией полового члена, делающим половой акт невозможным. Наружное отверстие уретры расположено под лонным сочленением; вследствие частичного расщепления сфинктера мочеиспускательного канала возникает недержанием мочи, выраженное в той или иной степени.
При полной форме эписпадии отмечается выраженное недоразвитие и крючкообразная деформация полового члена. Эрекции болезненны, половой акт невозможен. Имеет место расщепление кавернозных тел и шейки мочевого пузыря, постоянное вытекание мочи наружу. Диастаз лобковых костей приводит к формированию «утиной походки», а расхождение мышц передней брюшной стенки – «лягушачьего» живота. У трети пациентов выявляются мегауретер, пузырно-мочеточниковый рефлюкс, гидронефроз, крипторхизм, гипоплазия яичек, мошонки и предстательной железы, пиелонефрит.
Эписпадия у девочек
Клиторная эписпадия не приводит к нарушению мочеиспускания и не имеет клинического значения. Субсимфизарная эписпадия сопровождается недержанием мочи при чихании, кашле, физическом напряжении. При тотальной эписпадии у девочек отмечается полное расщепление половых губ и лонного сочленения расхождение прямых мышц живота, что сопровождается постоянным истечением мочи, мацерацией кожи наружных половых органов и внутренних поверхностей бедер, рецидивирующим пеленочным дерматитом, вульвовагинитами и инфекциями мочевыводящих путей. Эписпадия у девочек может сочетаться с гипоплазией клитора и малых половых губ, удвоением влагалища.
Диагностика
Лечение эписпадии
Головчатая эписпадия у мальчиков и клиторная эписпадия у девочек обычно не нуждаются в лечении. Основными показаниями к хирургическому лечению эписпадии служат функциональные (недержание мочи) и косметические дефекты, нарушающие психофизическое развитие ребенка. Оптимальным возрастом для хирургической коррекции эписпадии у детей является возраст 4-6 лет (по мнению некоторых авторов, 2-4 года).
При мужской эписпадии главными задачами лечения выступают устранение деформации полового члена, формирование целостного мочеиспускательного канала и восстановление сфинктера мочевого пузыря. В связи с обозначенными задачами основные этапы оперативного вмешательства включают:
- коррекцию искривления полового члена;
- уретропластику;
- сфинктеропластику мочевого пузыря.
Выбор конкретной методики (Кантвелла, Митчелла, Рэнсли и др.) определяется индивидуальной клинической ситуацией. У девочек с клинически значимой эписпадией выполняется пластика клитора, по показаниям – пластика шейки мочевого пузыря.
В послеоперационном периоде осуществляется длительная катетеризация и промывание мочевого пузыря. Осложнениями хирургической коррекции эписпадии могут явиться свищи мочевого пузыря и мочеиспускательного канала, стриктуры уретры, недержание мочи, сужение влагалища. В будущем у мужчин возможно сохранение искривления полового члена, развитие эректильной дисфункции, бесплодия.
Прогноз
Ранняя хирургическая коррекция эписпадии в большинстве случаев позволяет добиться хороших функциональных результатов, выработки произвольного контроля за мочеиспусканием, предотвратить развитие психологических нарушений. Прогноз в отношении сексуальной функции и фертильности во многом зависит от сопутствующих аномалий развития и их коррекции.
Дети, перенесшие в раннем возрасте оперативную коррекцию эписпадии, нуждаются в постоянном наблюдении детского уролога. В некоторых случаях в подростковом возрасте у них выявляются скрытые деформации полового члена.
Источник
