Экстрофия мочевого пузыря тотальная эписпадия что это
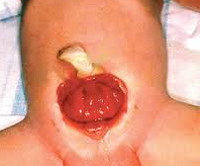
Экстрофия мочевого пузыря – это порок развития мочеполовой системы, при котором формирование мочевого пузыря и передней брюшной стенки в его проекции остается незавершенным. С рождения наблюдается открытая и вывернутая наружу слизистая оболочка задней стенки мочевого пузыря, а также постоянное отделение и стекание мочи из открывающихся в нижней части органа протоков мочеточников. Экстрофия мочевого пузыря часто сочетается с пороками наружных и внутренних половых органов, мочеточников и почек. Диагностируется по характерным внешним признакам, дополнительно проводится рентгенологическое и УЗИ-обследование. Лечение оперативное, выполняются реконструктивно-пластические и заместительные операции.
Общие сведения
Экстрофия мочевого пузыря – одна из наиболее часто встречаемых аномалий развития мочеполовой системы. Частота в популяции – 1 случай на 30-50 тысяч новорожденных, примерно 1/5 часть пациентов имеет сочетанные пороки развития. В большей степени страдают мальчики, по данным разных авторов распространенность патологии среди них в 2-6 раз выше, чем среди девочек.
Специалисты в сфере педиатрии и хирургии сталкиваются с большими трудностями в лечении экстрофии мочевого пузыря, хотя первые операции для коррекции этой аномалии были предложены еще в 1960-х годах. Реконструкция и пластика не приводят к излечению. Сохраняющееся недержание мочи значительно ухудшает качество жизни ребенка, а частые восходящие инфекции становятся причиной хронической почечной недостаточности, представляющей серьезную опасность для жизни.
Экстрофия мочевого пузыря
Причины
Конкретной причины данной аномалии развития не выявлено, патология считается мультифакториальной. Доказана генетическая предрасположенность к некоторым сочетанным порокам органов брюшной полости, в числе которых присутствует и экстрофия мочевого пузыря. Кроме того, повышает риск развития аномалии воздействие различных токсических и инфекционных агентов во время беременности, в частности, курение, внутриутробные инфекции, некоторые медикаменты и т. д. Травмы плода также могут способствовать нарушению правильного эмбриогенеза с развитием пороков.
Патогенез
Основной патогенетический момент экстрофии мочевого пузыря – задержка обратного развития клоакальной перегородки, которая препятствует внедрению мезодермального листка между наружным и внутренним эмбриональными слоями. Это приводит к тому, что процесс формирования стенок мочевого пузыря оказывается незавершенным, и орган остается открытым и вывернутым наружу. Описанные процессы в норме протекают на 4-6 неделе эмбрионального развития, поэтому воздействие тератогенных факторов наиболее опасно в самом начале беременности. Впрочем, это касается не только экстрофии мочевого пузыря, но и большинства пороков развития.
Симптомы
Проявления порока визуально заметны сразу после рождения. Неонатолог при осмотре новорожденного обращает внимание на ярко-красную слизистую оболочку мочевого пузыря, которая замещает отсутствующую часть передней брюшной стенки. Слизистая, как правило, имеет обычную морфологию, но возможно и псевдопапилломатозное изменение. В нижней части заметны отверстия мочеточников, из которых постоянно выделяется моча.
С течением времени основной проблемой при экстрофии мочевого пузыря становится раздражение окружающих тканей мочевыми солями, постоянная мацерация вокруг открытого участка и в области бедер. Инфицирование слизистой оболочки мочевого пузыря является причиной восходящей инфекции мочеточников и почек.
Экстрофия мочевого пузыря часто сочетается с аномалиями верхних мочевыводящих путей. Кроме того, экстрофии всегда сопутствует расхождение лобкового симфиза. Вследствие анатомических различий у мальчиков и девочек наблюдаются разные изменения в соседних органах. У мальчиков встречается расщепление пещеристых тел или их редукция, у девочек – расщепление клитора, аномалии развития влагалища.
Диагностика
В последние годы активно развиваются методы антенатальной диагностики данного порока. Экстрофия мочевого пузыря может быть заметна уже на втором УЗИ-скрининге, однако такое случается не всегда. Часто аномалия развития обнаруживается только после рождения. Поскольку симптоматика специфична, диагноз не вызывает сомнений.
Обязательно проведение рентгенографии брюшной полости для выявления сочетанных пороков, в первую очередь, в мочевыделительной системе, но также в кишечнике и спинном мозге (наиболее характерные сочетания с экстрофией мочевого пузыря). С этой же целью проводится УЗИ. Рекомендована экскреторная урография, которая позволяет убедиться в целостности и правильном развитии мочеточников и почек.
Лечение экстрофии мочевого пузыря
Лечение оперативное. Тип операции зависит от степени экстрофии мочевого пузыря, а именно – от размеров вывернутой части органа и, соответственно, отсутствующего сегмента передней брюшной стенки, а также от сопутствующих пороков развития. Если размер дефекта не превышает 4 см, проводится реконструктивно-пластическое вмешательство, цель которого – закрытие дефекта с помощью близлежащих тканей и восстановление целостности мочевого пузыря. Этого достаточно, поскольку гистологически орган развит правильно, несмотря на патологию в анатомии.
В случае больших размеров дефекта создается искусственный мочевой пузырь, который может выполнять функцию резервуара и опорожняться по желанию. Также часто мочеточники выводятся в сигмовидную кишку (уретеросигмостомия) – это обязательная мера в случае их расщепления.
Большую проблему для детских хирургов представляет расхождение костей таза при экстрофии мочевого пузыря. Накопленный врачебный опыт говорит о высокой частоте неудовлетворительных результатов операций, что связано с большим количеством сочетанных пороков и значительным дефектом передней брюшной стенки.
Прогноз и профилактика
Прогноз для выздоровления сомнительный. Неоперированные пациенты редко доживают до 10 лет. Что касается успеха оперативного лечения, то 20-80% проведенных вмешательств приводят лишь к незначительному улучшению. Нарушения уродинамики продолжают прогрессировать, сохраняется недержание. Риск развития восходящей инфекции остается высоким.
Профилактика экстрофии мочевого пузыря возможна в антенатальном периоде, еще лучше – на этапе планирования беременности, чтобы максимально исключить воздействие тератогенных факторов, особенно на этапе закладки основных органов и систем, то есть в первые 4-8 недель внутриутробного развития.
Источник
Эписпадия – это порок развития уретры, характеризующийся частичным или полным расщеплением ее верхней стенки. Эписпадия встречается у мальчиков и девочек и кроме анатомического дефекта проявляется нарушением мочеиспускания (разбрызгиванием, недержанием мочи), половой функции (болезненностью эрекции, затруднением полового акта), инфекциями мочевыводящих путей. Комплекс диагностических мероприятий при эписпадии включает полное урологическое обследование: УЗИ, экскреторную урографию, цистографию, рентгенографию лонного сочленения, уродинамические исследования. Лечение эписпадии – хирургическое, зависит от формы и степени выраженности порока.
Общие сведения
Эписпадия – врожденная аномалия мочеиспускательного канала, при которой имеет место незаращение (расщелина) дорсальной стенки уретры на различном протяжении. В детской урологии эписпадия встречается значительно реже, чем гипоспадия, примерно в 1 случае на 50 000 новорожденных. Соотношение мужской и женской эписпадии составляет 5:1.
Примерно в половине случаев эписпадия сочетается с другими аномалиями: экстрофией мочевого пузыря, крипторхизмом, паховыми грыжами, экстрофо-эписпадийным комплексом – целым рядом пороков развития мочеполовой системы. При эписпадии может значительно нарушаться мочеиспускание и половая функция, что требует поиска эффективных путей ее ранней хирургической коррекции путем интеграции усилий детской хирургии, гинекологии, урологии и андрологии.

Эписпадия
Причины эписпадии
Точные причины развития эписпадии неизвестны. Предполагается, что аномалии развития уретры возникают вследствие нарушения эмбриогенеза между 7 и 14 неделями внутриутробного развития. В случае эписпадии первичный половой бугорок смещается в каудальном направлении, что приводит к нарушению закладки мезодермальной пластинки и последующему несмыканию передней стенки уретры. В числе непосредственных факторов, вызывающих эмбриональные нарушения, называются:
- вирусные инфекции беременной;
- вредные привычки, ранние токсикозы;
- эндокринные нарушения;
- воздействие на плод профессиональных вредностей.
Патанатомия
При эписпадии меатус имеет форму желоба, расположенного на дорсальной поверхности полового члена (при гипоспадии – на вентральной, задней поверхности) между недоразвитыми, расщепленными, кавернозными телами. При женской эписпадии отмечается расщепление клитора.
Классификация
Прежде всего, различают мужскую и женскую эписпадию. Кроме этого, все формы эписпадии у мужчин и женщин делятся на 2 группы: с изолированным расщеплением уретры и с расщеплением сфинктера мочевого пузыря.
В основу классификации клинических форм эписпадии положен критерий степени расщепления уретры. В соответствии с этим у мальчиков выделяют:
- головчатую эписпадию – уретра расщеплена до венечной борозды полового члена
- стволовую эписпадию – уретра расщеплена по всей длине тела полового члена
- лобково-стволовую эписпадию – расщеплен весь мочеиспускательный канал и частично сфинктер мочевого пузыря.
- тотальную эписпадию – расщеплена уретра, шейка и передняя стенка мочевого пузыря.
У девочек принято различать:
- клиторную эписпадию – расщепление клитора на два тела, разделенных поперечной щелью наружного отверстия мочеиспускательного канала
- субтотальную (субсимфизарную) эписпадию – расщепление клитора и половых губ
- тотальную (ретросимфизарную) эписпадию – расщепление клитора, половых губ, лонного сочленения, сфинктера мочевого пузыря.
Примерно в 90% случаев встречаются субтотальные и тотальные формы эписпадии.
Симптомы эписпадии
Эписпадия у мальчиков
Клиническая картина эписпадии определяется ее формой. Так, головчатая эписпадия при отсутствии расщепления крайней плоти может оставаться нераспознанной. Мочеиспускание при этом не нарушается или сопровождается незначительным разбрызгиванием струи мочи. В более выраженных случаях может иметь место небольшое искривление полового члена, однако эрекция и половая функция при головчатой эписпадии не нарушаются.
При стволовой эписпадии наружное отверстие уретры располагается вблизи корня полового члена. Произвольная регуляция мочеиспускания сохранена, однако из-за разбрызгивания мочи больные вынуждены мочиться сидя. При напряжении (смехе, кашле, физическом усилии) может возникать недержание мочи. Имеется выраженная деформация полового члена: его укорочение и подтягивание к передней брюшной стенке из-за расхождения ножек пещеристых тел. Половой акт затруднен, но в большинстве случаев возможен.
Лобково-стволовая эписпадия сопровождается выраженным укорочением и деформацией полового члена, делающим половой акт невозможным. Наружное отверстие уретры расположено под лонным сочленением; вследствие частичного расщепления сфинктера мочеиспускательного канала возникает недержанием мочи, выраженное в той или иной степени.
При полной форме эписпадии отмечается выраженное недоразвитие и крючкообразная деформация полового члена. Эрекции болезненны, половой акт невозможен. Имеет место расщепление кавернозных тел и шейки мочевого пузыря, постоянное вытекание мочи наружу. Диастаз лобковых костей приводит к формированию «утиной походки», а расхождение мышц передней брюшной стенки – «лягушачьего» живота. У трети пациентов выявляются мегауретер, пузырно-мочеточниковый рефлюкс, гидронефроз, крипторхизм, гипоплазия яичек, мошонки и предстательной железы, пиелонефрит.
Эписпадия у девочек
Клиторная эписпадия не приводит к нарушению мочеиспускания и не имеет клинического значения. Субсимфизарная эписпадия сопровождается недержанием мочи при чихании, кашле, физическом напряжении. При тотальной эписпадии у девочек отмечается полное расщепление половых губ и лонного сочленения расхождение прямых мышц живота, что сопровождается постоянным истечением мочи, мацерацией кожи наружных половых органов и внутренних поверхностей бедер, рецидивирующим пеленочным дерматитом, вульвовагинитами и инфекциями мочевыводящих путей. Эписпадия у девочек может сочетаться с гипоплазией клитора и малых половых губ, удвоением влагалища.
Диагностика
Лечение эписпадии
Головчатая эписпадия у мальчиков и клиторная эписпадия у девочек обычно не нуждаются в лечении. Основными показаниями к хирургическому лечению эписпадии служат функциональные (недержание мочи) и косметические дефекты, нарушающие психофизическое развитие ребенка. Оптимальным возрастом для хирургической коррекции эписпадии у детей является возраст 4-6 лет (по мнению некоторых авторов, 2-4 года).
При мужской эписпадии главными задачами лечения выступают устранение деформации полового члена, формирование целостного мочеиспускательного канала и восстановление сфинктера мочевого пузыря. В связи с обозначенными задачами основные этапы оперативного вмешательства включают:
- коррекцию искривления полового члена;
- уретропластику;
- сфинктеропластику мочевого пузыря.
Выбор конкретной методики (Кантвелла, Митчелла, Рэнсли и др.) определяется индивидуальной клинической ситуацией. У девочек с клинически значимой эписпадией выполняется пластика клитора, по показаниям – пластика шейки мочевого пузыря.
В послеоперационном периоде осуществляется длительная катетеризация и промывание мочевого пузыря. Осложнениями хирургической коррекции эписпадии могут явиться свищи мочевого пузыря и мочеиспускательного канала, стриктуры уретры, недержание мочи, сужение влагалища. В будущем у мужчин возможно сохранение искривления полового члена, развитие эректильной дисфункции, бесплодия.
Прогноз
Ранняя хирургическая коррекция эписпадии в большинстве случаев позволяет добиться хороших функциональных результатов, выработки произвольного контроля за мочеиспусканием, предотвратить развитие психологических нарушений. Прогноз в отношении сексуальной функции и фертильности во многом зависит от сопутствующих аномалий развития и их коррекции.
Дети, перенесшие в раннем возрасте оперативную коррекцию эписпадии, нуждаются в постоянном наблюдении детского уролога. В некоторых случаях в подростковом возрасте у них выявляются скрытые деформации полового члена.
Источник
Какое счастье для родителей, когда их малыш рождается здоровым. К сожалению, так бывает не у всех. Существуют десятки врожденных пороков, с первых минут появления малыша на свет ставящих под угрозу его жизнь. Один из самых тяжелых – экстрофия мочевого пузыря. По статистике, она встречается крайне редко и регистрируется примерно в 1 случае на 30 тысяч рожденных живых младенцев. Это усредненное значение, потому что в отдельных районах число детей с таким пороком может подниматься до 1:10 000 или опускаться до 1:50 000. Но родителям, столкнувшимся с такой проблемой, нет дела до статистики, им важно сохранить жизнь ребенка и вырастить его полноценным человеком. Что же это за аномалия и какие шансы у родившихся с нею малышей?
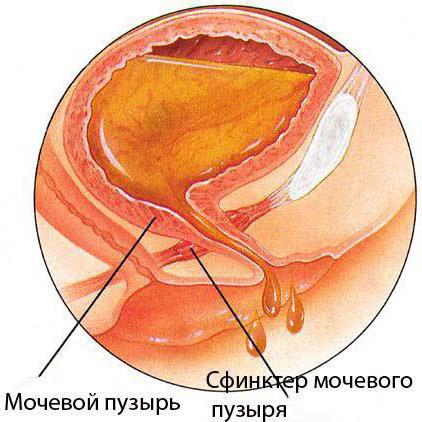
Как устроена мочевыводящая система человека
Лучше понять, что такое экстрофия мочевого пузыря, помогут знания правильного строения мочевыводящей системы. Упрощенно это выглядит так: из почек при фильтрации крови выделяется моча, которая по мочеточникам поступает в мочевой пузырь. Это полый орган, способный растягиваться, что дает возможность жидкости в нем накапливаться до определенных пределов и только потом выводиться наружу по мочеиспускательному каналу. В месте, где этот канал начинается, а мочевой пузырь заканчивается, есть специальная мышца, называемая сфинктером. Ее предназначение – предотвращать вытекание мочи самопроизвольно. Располагается мочевой пузырь внизу живота, в лобковой области. Как и все внутренние органы, от внешнего мира он прикрыт тканями тела, в частности передней стенкой брюшины. Его собственные стенки состоят из нескольких слоев – слизистого, подслизистого, мышечного, других – и пронизаны множественными кровеносными сосудами, определяющими его цвет. Прямая кишка располагается в непосредственной близости от мочевого пузыря, но их стенки и слой тканей препятствуют смешению мочи и каловых масс.
Внешние характеристики патологии
Экстрофия мочевого пузыря диагностируется невооруженным глазом с первых мгновений жизни ребенка. При данной патологии отсутствует участок брюшины, то есть в области лобка имеется отверстие, размеры которого могут варьироваться от 3 до 12 см. В результате подобной патологии мочевой пузырь оказывается снаружи тела. Его передняя стенка также отсутствует, но работа мочеточников не нарушена. Поступающая в них из почек моча выделяется каплями или струйками в то, что осталось от мочевого пузыря, а далее через дыру в брюшине выходит наружу. Кровоточивости при этом нет, так как края рассечений стенок живота и пузыря сформированы и не имеют поврежденных кровеносных артерий. Однако открытая слизистая всегда легко травмируется даже от прикосновений пеленок. Другие видимые глазу дефекты – слишком низкое расположение пупка или полное его отсутствие и более высокое положение ануса. Одним из незаметных на первый взгляд дефектов является расхождение (поворот) лобковых костей. От нормы этот показатель может существенно отличаться (разница составляет до 7 см), что в дальнейшем сильно меняет походку. Больные, у которых вовремя не исправили это отклонение, передвигаются, переваливаясь из стороны в сторону (как утка). Несмотря на всю сложность патологии, новорожденный вполне жизнеспособен, активен и при правильном лечении имеет хорошие шансы.
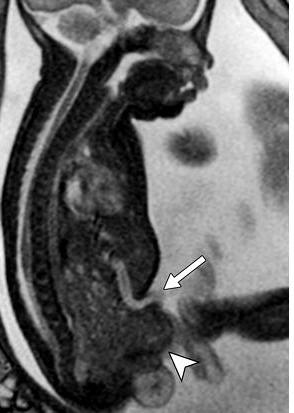
Эписпадия
Этот врожденный порок может быть самостоятельным, но очень часто он является сопутствующим дополнительным дефектом у тех, у кого констатирована экстрофия мочевого пузыря. Эписпадия – это расщепление стенки мочеиспускательного канала. Она бывает неполной (расщеплен только кончик) или тотальной (мочеиспускательный канал полностью расщеплен от внешнего края до мочевого пузыря). Лечение данного дефекта производят только хирургически, причем если эписпадия является самостоятельным заболеванием, операцию ребенку делают только по достижении возраста 1-3 лет, но в случаях, когда порок сопровождает экстрофию мочевого пузыря, требующую немедленного вмешательства, операция по устранению эписпадии может производиться и в более ранние сроки.
Причины
Точного ответа на вопрос о том, почему возникает экстрофия мочевого пузыря у детей, пока нет. Ученым только удалось обнаружить, что патология имеет место, если в период формирования органов и тканей (4-5 недель после зачатия) у эмбрионов вдруг происходит сбой в делении и соединении клеток. В результате этого клоакальная мембрана не может закрыться, и мочевой пузырь оказывается вне организма. Почему нарушается процесс деления клеток? Специалисты называют общие для всех пороков развития причины:
- курение и употребление алкоголя во время беременности;
- тиреотоксикоз;
- сахарный диабет;
- инфекционные заболевания;
- гормональные нарушения;
- гиперплазия надпочечников;
- побочные действия лекарств;
- химические отравления и другие.
Лабораторным путем установлено, что на появление экстрофии у подопытных животных большое влияние оказало воздействие препаратов с кортизоном.
Многие специалисты не исключают и генетическую природу заболевания, Так, у родителей с экстрофией мочевого пузыря и в семьях, где есть родственники с этим недугом (дяди, тети, племянники), вероятность рождения ребенка с таким же отклонением составляет 1:70, а в семьях, где уже есть больной ребенок, 1:100. Но сразу у обоих близнецов этот дефект наблюдается редко и почти никогда, если они однояйцевые.

Нужна ли диагностика?
По внешним признакам любым врачом с первых секунд рождения ребенка безошибочно диагностируется экстрофия мочевого пузыря. Фото, демонстрирующие, как этот дефект может выглядеть, нельзя назвать приятными, поэтому мы их не публикуем (вполне достаточно схематических изображений). Вроде бы все ясно, но диагностику с целью выявления всех возможных сопутствующих отклонений провести необходимо. Во-первых, нужно исследовать мочу на предмет нахождения в ней перитонеальной жидкости и серозного экссудата.
Также необходимо сделать цистоскопию, УЗИ, томографию и эндоскопию. Как правило, показаны и генетические исследования для подтверждения или исключения синдромов Дауна и Эдвардса.
Пороки мочевыводящей системы у мальчиков
Неумолимая статистика гласит, что у мальчиков экстрофия мочевого пузыря, а с ней и эписпадия, наблюдаются в 2-5 раз чаще, чем у девочек. Из-за различий в строении половых органов врожденные патологии мочевыводящей системы у девочек и мальчиков несколько отличаются. Сопутствующими заболеваниями у представителей мужского пола в детстве может быть крипторхизм, недоразвитие яичек, аплазия предстательной железы, а в дальнейшем и болезнь Пейрони (искривление члена). Уже в младенческом возрасте у мальчиков с эстрафией мочевого пузыря заметно значительное уменьшение, по сравнению с нормой, размеров полового члена, в отдельных случаях его может и вовсе не быть. Это происходит за счет того, что лонные кости, поворачиваясь, как бы подтягивают вверх кавернозные тела, мешая их соединению. Если экстрофия случилась совместно с эписпадией, у мальчиков наблюдается рассечение головки полового члена и расположение ануса ближе к мошонке.
Экстрофия мочевого пузыря у девочек
У представительниц слабого пола это заболевание встречается крайне редко. Сопутствующими дефектами тут могут быть недоразвитые половые губы и/или влагалище, расщепление клитора, смещение ануса ближе к влагалищу, до 1,5 см более низкое расположение шейки матки (в некоторых случаях она хорошо видна). В целом у детей обоих полов наблюдается уменьшение объема мочевого пузыря, отсутствие сфинктера, неправильное расположение мочеточников, проблемы с почками, печенью, селезенкой, возможны и генетические отклонения.
Уход за новорожденными с патологией мочевыводящей системы
Различают 3 степени экстрофии мочевого пузыря:
1. Дыра в брюшине до 4 см, сопутствующие дефекты отсутствуют.
2. Расхождение тканей брюшины и лобковых костей до 5-6 см, есть 1-2 сопутствующих дефекта.
3. Несколько тяжелых сопутствующих дефекта (тотальная эписпадия, экстрофия клоаки и другие), расхождение брюшины и лобковых костей от 8 см.
При любой степени деформаций моча ребенка постоянно изливается на слизистые, чем вызывается их воспаления, вплоть до перитонита и пиелонефрита. Слизистые страдают и от прикосновений пеленки, салфеток, других покрывных материалов, и от гипотермии, и от потери слизистыми влаги. Поэтому экстрофия мочевого пузыря у новорожденных детей требует максимальной стерильности и создания приемлемых условий окружающей среды. Во избежание заражений малышам экстренно проводят курсы антибактериальной терапии и, если есть возможность, помещают их в кувезы (маленькие боксы).
Постоянно изливающаяся моча может привести к дерматиту, а также спровоцировать папилломные наросты, образующиеся уже на 3-4 неделе жизни младенца.
Еще один нехороший симптом: ребенок в силу раздражений слизистых и сильнейшего дискомфорта отказывается от еды, плохо спит и, как следствие, отстает в развитии.
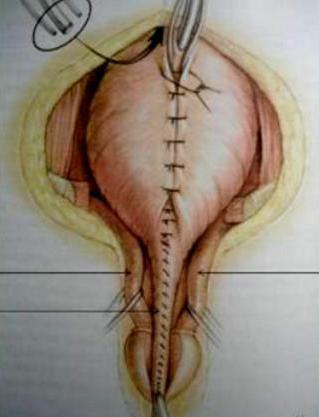
Лечение
Лишь хирургическим путем на данном этапе развития медицины лечится экстрофия мочевого пузыря. Тотальная эписпадия, если она сопровождает вышеназванную аномалию, значительно затрудняет и без того тяжелое и опасное для жизни малыша вмешательство. Операций, как правило, проводят много. Первую, по мнению большинства врачей в мире, нужно делать практически сразу после рождения, в возрасте ребенка 1-10 дней. Ее цель – из имеющихся тканей создать переднюю стенку мочевого пузыря и закрыть его, создать сфинктер, свести лобные кости, если хватает кожи, закрыть брешь в брюшине. Если отверстие слишком большое и тканей для его закрытия у малыша не хватает, возможно использование искусственной пленки, которую впоследствии удаляют. После этой операции исчезает опасность инфицирования мочеполовых органов, но сохраняется недержание мочи.
Вторую операцию делают по достижении ребенком возраста 1 года, но не позже 2 лет. Она заключается в пластике половых органов. У девочек, если нет противопоказаний, она может проводиться и при первом вмешательстве. В некоторых клиниках при повторной операции мочеточники пересаживают в сигмовидную кишку и создают антирефлюксорный механизм, чтобы избавить ребенка от недержания мочи.
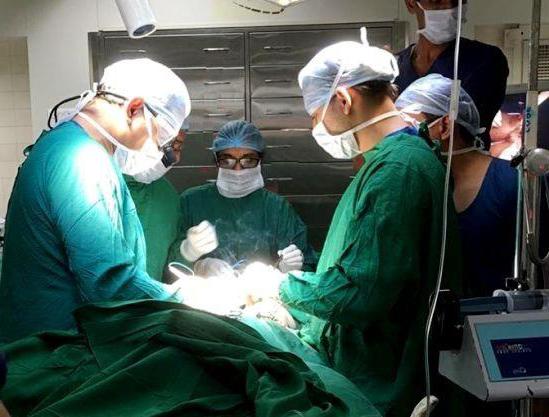
Третье хирургическое вмешательство выполняют, когда ребенок достигает возраста 5 лет. На этом этапе формируют шейку мочевого пузыря, сфинктер, выполняют другие действия, способствующие удержанию мочи (если это не было достигнуто ранее) и правильному развитию мочеполовых органов.
Следующие операции проводятся по показаниям. В частности, процедуры по восстановлению удержания мочи у девочек выполняются даже в 16 лет, а у мальчиков – с 17 до 18 лет.
Экстрофия мочевого пузыря у взрослого
Поскольку в подавляющем большинстве случаев данную патологию исправляют в детском возрасте, взрослые с экстрофией мочевого пузыря встречаются редко. Это происходит в случаях, когда малышу в силу многих причин не были сделаны операции в положенный срок, либо они были проведены с ошибками. Люди с данным пороком имеют сложности социальной адаптации в коллективе по причине недержания мочи. Эта проблема считается одной из самых важных. В последнее время известно несколько методик осуществления операций по ее устранению, но при любой из них лишь в 40-80 процентах успешно излечивается экстрофия мочевого пузыря у взрослого. Фото ниже демонстрирует подготовительный этап перед операцией.

Второй немаловажный аспект проблемы – сексуальная адаптация взрослых, особенно мужчин, родившихся с экстрофией мочевого пузыря. Несмотря на все усилия врачей, невозможно добиться полного восстановления кавернозных тел полового органа мужчин. Во-первых, потому, что они почти всегда деформированы, а во-вторых, потому что их объема просто не хватает, даже при отсечении их от лобковой кости. Поэтому максимальная длина пениса практически никогда не превышает 6-7 см, хотя эрекция не нарушена. Пациентам делают операции по урогенитальной пластике, кроме того, показаны сеансы психотерапии и медикаментозное лечение.
Профилактика
Поскольку точные причины рассматриваемой нами патологии неизвестны, врачи и сегодня не могут в полной мере ответить на вопрос о том, почему возникает экстрофия мочевого пузыря. Профилактика заключается в воздержании беременной от курения, наркотиков, алкоголя. Также следует обязательно проводить обследование на наличие вирусов герпеса, краснухи, сифилиса, токсоплазмоза и других эмбриотоксических инфекций. Немаловажную роль играет и генетическая консультация, особенно если в семье уже есть больные с эстрофией или эписпадией мочевого пузыря. Это отклонение хорошо показывает УЗИ, которое дает право женщине решать, оставлять ей больного ребенка или нет.

Люди, родившиеся с данной патологией, всю жизнь должны наблюдаться у уролога. Большое значение для них имеет и соблюдение диеты, исключающей все соленое, острое, перченое, алкоголь и употребление больших объемов жидкости.
Источник
