История опухоли мочевого пузыря
Опухоли мочевого пузыря могут быть доброкачественными (папилломы) и
злокачественными (папиллярный и инфильтрирующий рак). Папиллома – мягкая
опухоль на тонкой ножке, состоящая из множества длинных ветвящихся
ворсинок. Папилломы могут злокачественно перерождаться и подлежат
хирургическому удалению в ходе эндоскопических (выполняются без
дополнительных разрезов) операций, несмотря на свою доброкачественную
природу.
Надо сказать, что доброкачественные новообразования в мочевом пузыре встречаются относительно редко – не более чем в 10% случаев. Злокачественное поражение мочевого пузыря – довольно часто встречающаяся онкоурологическая проблема. У мужчин это заболевание выявляется в 4 раза чаще, чем у женщин. Опухоли мочевого пузыря составляют 1,5–3% от общего числа злокачественных опухолей и 30–50% – от опухолей мочеполовых органов. Наиболее часто эта форма опухоли встречается в возрасте 40–60 лет. По распространенности рак мочевого пузыря (РМП) занимает 4-е место среди всех злокачественных новообразований у мужчин и 9-е место – у женщин. Мочевой пузырь ввиду анатомических особенностей строения, расположения и функций чаще всего подвержен различным поражениям. Данное утверждение обусловлено прежде всего накапливающей функцией мочевого пузыря, и те продукты, которые находятся в растворенном состоянии в моче, способны действовать пролонгированно на стенку мочевого пузыря, чего не скажешь, например, о стенке мочеиспускательного канала.
Причины возникновения РМП
Однозначно утверждать, что причины возникновения опухолей мочевого пузыря изучены досконально, нельзя, но кое-что об истоках этого заболевания известно. Так, однозначно доказана связь риска развития РМП с курением табака, а также с действием некоторых химических и биологических канцерогенов. Курильщики сталкиваются с этим заболеванием до 6 раз чаще, чем больные, у которых этой пагубной привычки нет. Промышленные канцерогены, используемые в резиновом, лакокрасочном, бумажном и химическом производстве, часто являются причиной возникновения РМП. Широко известно вредное влияние анилина. Так, у рабочих, занятых в анилиновом производстве, значительно чаще наблюдался РМП, чем у других групп населения, причем иногда опухоли возникали через 10 лет после прекращения контакта с анилином. Механизм воздействия канцерогенов на стенку мочевого пузыря очевиден – выделяясь с мочой, они контактируют со слизистой оболочкой. Именно поэтому стандартные меры профилактики злокачественных образований мочевого пузыря начинаются с соблюдения норм потребления жидкости (около 1,5–2 л/сут) и своевременного опорожнения мочевого пузыря при позыве к мочеиспусканию. Надо отметить, что РМП – профессиональное заболевание водителей. Причина этого заключается в том, что не всегда есть возможность опорожнить мочевой пузырь при возникновении позыва, т. к. быстро найти туалет на дороге зачастую не удается.
К факторам риска развития онкологического процесса в мочевом пузыре относится употребление хлорированной воды – риск увеличивается в 2 раза. К пищевым канцерогенам можно отнести жареное мясо и жиры животного происхождения. Продукты питания с высоким содержанием витаминов A, С, калия, â-каротина, пища, приготовленная с использованием растительного масла с высоким содержанием полиненасыщенных жирных кислот, обладают защитным действием.
Дистанционная лучевая терапия, перенесенная ранее больным по поводу другого заболевания (например, рака яичников или рака шейки матки), химиотерапия с использованием циклофосфамида также являются предрасполагающими факторами к развитию новообразований в мочевом пузыре.
Хронический цистит и паразитарная инфекция шистосомоз не исключают попадания пациента в группу риска. Длительное стояние уретрального катетера сегодня также относят к возможным причинам развития РМП у определенной группы урологических больных.
Симптомы РМП
Первым проявлением РМП чаще всего становится примесь крови в моче. Так бывает в 75% случаев. В большинстве случаев примесь крови не сопровождается никакими болевыми ощущениями, может быть длительной или кратковременной, интенсивной или едва заметной, но она всегда должна вызвать беспокойство и стать причиной немедленного обращения к врачу. Появление примеси крови в моче может повторяться через различные промежутки времени. Этот симптом не всегда однозначно свидетельствует о злокачественном поражении, он может быть следствием инфекции и развития цистита, особенно если имеется сопутствующее учащенное болезненное мочеиспускание. Если опухоль прорастает глубоко в стенку пузыря, то возможны грозные осложнения: сдавление мочеточников с развитием почечной недостаточности, прорастание опухоли в кишечник или влагалище с развитием мочепузырно-кишечных или мочепузырно-влагалищных свищей, развитие острой или хронической анемии вследствие внутрипузырного кровотечения. На этом этапе больных начинают беспокоить боли в поясничной области. По статистике, 75% всех впервые выявляемых опухолей носят поверхностный характер и не проникают глубоко в стенку мочевого пузыря.
При прогрессировании заболевания наблюдается возникновение других симптомов, таких как затрудненное болезненное мочеиспускание, к которому присоединяются болевые ощущения в нижних отделах живота, промежности, крестце и в паховых областях; императивные позывы к мочеиспусканию. Первоначально боли наблюдаются только при наполнении мочевого пузыря, а немного позднее становятся постоянными, изнуряющими. Степень прорастания опухолью стенки мочевого пузыря и интенсивность болевых ощущений имеют прямо пропорциональную зависимость.
Диагностика
Установление диагноза РМП с определением онкологической распространенности процесса и стадии заболевания предполагает проведение комплексного обследования, включающего в себя осмотр, пальпацию, проведение инструментальных и лабораторных методов исследования. При обращении к врачу обследование начинается с осмотра и пальпации, но растущие внутрь пузыря небольшие опухоли обычно не прощупываются. Пальпируемое образование свидетельствует о распространенном проникающем поражении пузыря.
К лабораторным методам исследования относятся:
• общий анализ мочи (обнаружение эритроцитов в осадке мочи);
• бактериологический посев мочи (для исключения инфекции мочевыводящих путей);
• анализ на онкомаркеры (определение в крови и моче пациента специальных антигенов или РНК);
• биохимический анализ крови (определение уровня азотистых оснований).
К инструментальным методам исследования относятся:
• УЗИ (ультразвуковое исследование) – наиболее доступный и информативный метод первичной диагностики опухоли мочевого пузыря, является скрининг-методом в обследовании урологических больных с подозрением на новообразования в органах мочевыводящей системы. Проводится исключительно при наполненном мочевом пузыре. При УЗИ обнаруживается большинство опухолей размером более 1 см.
• МРТ (магнитно-резонансная томография) и МСКТ (мультиспиральная компьютерная томография) с контрастированием позволяют установить стадию заболевания и глубину поражения стенки мочевого пузыря, вовлечение регионарных лимфатических узлов.
• Цистоскопия (осмотр мочевого пузыря с помощью эндоскопических инструментов, которые проводятся по мочеиспускательному каналу в просвет мочевого пузыря). Данный метод диагностики позволяет определить локализацию, размер, количество новообразований, а также характер их роста. При осмотре оценить степень их злокачественности и гистологическое строение невозможно, т. к. подавляющее большинство новообразований мочевого пузыря дают схожую эндоскопическую картину.
• Биопсия с последующим гистологическим исследованием материала проводится для установления окончательного диагноза.
• Радиологическое исследование и рентгенография грудной клетки используются при подтвержденном диагнозе РМП для определения метастатического поражения костей скелета и легких.
Лечение РМП
Лечение включает различные оперативные вмешательства, лучевую и лекарственную терапию. Выбор оптимальной тактики ведения больного зависит от стадии заболевания. Подход к лечению РМП с признаками прорастания опухоли в мышечный слой мочевого пузыря и без таковых принципиально разный.
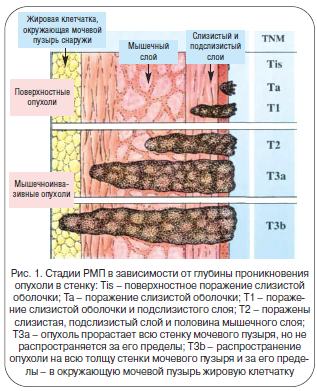
В 75% случаев мышечный слой не поражен. Раньше такие опухоли называли «поверхностными», сейчас – «мышечно-неинвазивными» (рис. 1). Это стадии заболевания Та и Т1. Прогноз лечения у таких пациентов – более благоприятный. Стандарт лечения подобных опухолей при отсутствии метастазов – трансуретральная резекция (эндоскопическая операция, подразумевающая электрорезекцию зоны мочевого пузыря с опухолевым поражением) с последующим проведением иммуно- или химиотерапии. Необходимость последующей терапии объясняется тем, что около 70–80% опухолей мочевого пузыря склонны к рецидивированию в течение последующих 5 лет после операции. Проведение специфического лечения, заключающегося в периодическом введении препаратов в мочевой пузырь по определенной схеме, позволяет снизить риск рецидивирования до 20–35%.
Если диагноз злокачественного поражения не подтвердился или опухоль проникает в мышечный слой, то внутрипузырная терапия не назначается. В этом случае может обсуждаться выполнение курса лучевой терапии или более радикальное оперативное вмешательство, направленное на полное удаление пораженного опухолью органа с последующим созданием мочевого пузыря из сегмента тонкой или толстой кишки.
Резекция мочевого пузыря как метод лечения инвазивного РМП сегодня практически не используется ввиду частого рецидивирования и метастазирования. В некоторых случаях, особенно за рубежом, применяется лучевая терапия в дозе 60–70 Гр, самостоятельно или как дополнение к оперативному лечению. Предоперационное проведение лучевой терапии способствует уменьшению самой опухоли и перифокальных воспалительных изменений, что значительно облегчает оперативное вмешательство, а иногда делает неоперабельную опухоль операбельной. Проведение послеоперационной лучевой терапии показано в случае недостаточно радикально выполненного вмешательства, а также для профилактики рецидивов. В дополнение к лучевой терапии у пациентов с наличием метастатического поражения других органов и систем возможно использование системной химиотерапии.
Радикальная цистэктомия — метод выбора в лечении глубоко инфильтрирующих опухолей. Она включает удаление мочевого пузыря и простаты у мужчин; мочевого пузыря, уретры, передней стенки влагалища и матки – у женщин. В случае распространенного поражения (уретра, матка, простата) возможность применения эндоскопических операций практически исключена. Иногда последний этап операции (создание мочевого пузыря из сегмента кишки) откладывается на некоторое время. Это позволяет минимизировать объем операции у ослабленных больных на запущенных стадиях рака. В таких случаях используется методика выведения мочеточников на кожу.
При распространенном раке, вовлечении забрюшинных лимфатических узлов, отдаленных метастазах основное значение имеет химиотерапия. Рецидивы опухоли могут возникать как после лучевого лечения, так и после хирургических вмешательств и подлежат паллиативному облучению или симптоматической терапии.

Прогноз зависит от стадии процесса и характера проведенного лечения. После радикальной операции 5-летняя выживаемость составляет около 50%. Наилучшие результаты наблюдают при комбинированном лечении (резекция мочевого пузыря с лучевой терапией). При стадиях Т1–2 5–летняя выживаемость составляет 50–80%, стадиях Т3–4 – 20–30%. При поверхностном поражении мочевого пузыря на стадии Та 10-летняя выживаемость достигает 87%. Раннее выявление и адекватное лечение РМП – залог успеха!
Источник
любишь сериалы про врачей смотри Теория лжи, Lie to Me, Обмани меня, 2й сезон
Паспортная часть
1. Ф.И.О.:
2. Пол: мужской
3. Возраст: 65 лет
4. Место жительства: г.
5. Место работы: пенсионер с 1989 г.
6. Дата поступления в стационар: 14.02.2006
7. Диагноз при поступлении: Почечная колика слева.
8. Диагноз заключительный:
А) Основной: cancer мочевого пузыря, стадия Т1 Nx Мо
Б) Осложнение основного заболевания: макрогематурия
В) Сопутствующий: _
Куратор:.
Студентка 4
Время курации с.
Преподаватель: канд. мед. наук, доцент Б.Н.Жиборев
Жалобы
На момент поступления (14.02.2006г.) больного беспокоили постоянные тупые боли в поясничной области справа, отдающие в пах, половой член; также он отмечал примесь крови в моче в виде равномерного окрашивания её в красный цвет; были жалобы на частые позывы на мочеиспускание (примерно 1 раз в час). На момент курации (20.02.06 г.) жалобы не изменились.
История заболевания
Считает себя больным с 2003 года, когда впервые заметил примесь крови в моче в виде едва заметной розовой окраски в конце акта мочеиспускания, это явление он наблюдал периодически (примерно 1-2 раз в месяц). Несколько позже (примерно через 1-2 месяца) появились рези при мочеиспускании (частотой 1-2 раза в месяц). С этими жалобами он обратился в гарнизонный госпиталь, где ему был поставлен диагноз: «Мочекаменная болезнь» и назначено амбулаторное лечение баралгином, но-шпа, 5-НОК и другими препаратами, которые больной вспомнить затрудняется. Назначенное лечение больному не помогало. Настоящее ухудшение началось 25 января 2006 года, когда появились тупые постоянные боли в поясничной области справа, иррадиирующие в пах, половой член; кровь стала окрашивать мочу равномерно в красный цвет, постоянно; участилось мочеиспускание до 1 раза в час. Больной вновь обратился в гарнизонный госпиталь, откуда был направлен в урологическое отделение 11 гор. больницы для дообследования и лечения.
История жизни
Родился и проживает до настоящего времени в г. Рязани. В физическом и психическом развитии от своих сверстников не отставал. Образование: закончил военное училище. С 89 г. находится на пенсии. Проживает с 1993 г. с женщиной, в 2-комнатной квартире, условия быта хорошие.
Алкоголем не злоупотребляет. Курит с 1974 г., сейчас по 2 пачки в день. Наркоманией и токсикоманией не страдает.
Был женат, с 1993 года вдовец. Имеет двух сыновей (40 и 37 дет). Перенесённые заболевания: грипп, ОРВИ, корь, коклюш, ветряная оспа.
Сопутствующие заболевания: отсутствуют.
Аллергологический анамнез: аллергических реакций на лекарственные средства, пищевые продукты и др. не выявлено.
Настоящее состояние больного
Общий осмотр
Общее состояние удовлетворительное. Сознание ясное (адекватен, ориентирован в пространстве и во времени). Положение больного активное. Лицо спокойное. Телосложение пропорциональное, повышенного питания, рост 170 см, вес 102 кг. Конституция: гиперстеник.
Кожные покровы: Цвет обычный. Сыпи отсутствуют. Тургор кожи нормальный. Внутрикожные и подкожные образования отсутствуют.
Видимые слизистые оболочки нормальной окраски, обычной влажности. Высыпаний нет. Ногти правильной формы, обычного цвета, ломкости и исчерченности нет.
Лимфатическая система. У больного затылочные, околоушные лимфоузлы не пальпируются. Подчелюстные узлы – размером с чечевицу, овальной формы, эластичные, подвижные, безболезненные. Заднешейные, переднешейные, надключичные и подключичные узлы не пальпируются. Подмышечные и паховые узлы пальпируются. Подколенные – не пальпируются.
Кости. Форма костей черепа, позвоночника, конечностей обычная. Узуры отсутствуют. Грудина, рёбра, трубчатые кости, позвонки, кости таза безболезненны при пальпации и поколачивании.
Суставы. Боли в суставах отсутствуют. Конфигурация суставов нормальная, припухлостей нет. Движения в суставах осуществляются в полном объёме. Хруста при активных и пассивных движениях нет. Выпот в суставах отсутствует. Симптом “плавающей льдинки” отрицательный.
Мышцы. Развиты равномерно, умеренно. Тонус мышц сохранён. Болезненность при пальпации, наличие уплотнений в мышцах, местные гипертрофии, атрофии отсутствуют.
Эндокринная система. Оволосение умеренное, по мужскому типу. Пигментация кожи и слизистых оболочек обычная. Форма лица нормальная. Подкожная жировая клетчатка развита умеренно и равномерно. Вторичные половые признаки развиты умеренно. Щитовидная железа: при пальпации доли её не прощупываются, узлов нет, перешеек размером 1 см, эластичный, безболезненный, смещается при глотании, пульсация отсутствует.
Система органов дыхания
Тип дыхания – брюшной. ЧДД – 18 в минуту. При пальпации локальная болезненность грудной клетки не выявлена. При сравнительной перкуссии: над симметричными участками лёгких выслушивается ясный лёгочный звук, одинаковый в симметричных участках. При аускультации выслушивается везикулярное дыхание над всеми лёгочными полями; побочные дыхательные шумы отсутствуют. Бронхофония не изменена. Топографическая перкуссия: высота стояния верхушек лёгких спереди над ключицей 2 см, сзади соответствует остистому отростку 7-ого шейного позвонка. Ширина полей Кренинга слева 5 см, справа 4 см.
НИЖНЯЯ ГРАНИЦА ЛЁГКИХ
Линия Справа Слева
1. Парастернальная
2. Срединно-ключичная
3. Переднеподмышечная
4. Среднеподмышечная
5. Заднеподмышечная
6. Лопаточная
7. Околопозвоночная Верхний край 6-ого ребра
Нижний край 6-ого ребра
На 7-ом ребре
На 8-ом ребре
На 9-ом ребре
На 10-ом ребре
Остистый отросток 11-ого
На 7-ом ребре
На 8-ом ребре
На 9-ом ребре
На 10-ом ребре
грудного позвонка
Сердечно-сосудистая система
Пульс 84 удара в минуту, одинаковый на левой и правой лучевых артериях, правильного ритма. Пульс обычного напряжения, хорошего наполнения, величина и форма его обычные. Артериальное давление на правой и левой плечевых артериях составляет 140/80 мм рт. ст. Верхушечный толчок положительный, разлитой, обычной силы. Сердечный толчок не выявлен.
Перкуссия сердца. Правая граница относительной тупости располагается на 1.5 см кнаружи от правого края грудины в 4 межреберье; левая – на 1 см кнутри от левой срединно-ключичной линии в 5 межреберье; верхняя – на 3 ребре у левого края грудины. Правая граница абсолютной тупости сердца находится в 4 межреберье у левого края грудины; левая – в 5 межреберье на 2 см кнутри от срединно-ключичной линии; верхняя – у левого края грудины на 4 ребре. При аускультации ритм сердечных сокращений правильный. Тоны сердца приглушены. Патологические тоны и шумы не выявлены.
Аускультация сердца. Тоны сердца ясные, ритм сердечных сокращений правильный, 72 удара в минуту. Расщепления и раздвоения тонов не выявлено. Дополнительные и патологические тоны, шумы в сердце отсутствуют.
Система органов пищеварения
Глотание свободное. Язык влажный, чистый. Нёбные миндалины не выходят за пределы нёбных дужек. Живот увеличен, доступен глубокой пальпации. При пальпации болезненность в эпигастрии не выявляется. Симптом Щёткина-Блюмберга отрицательный. Мышечный дефанс отсутствует. При перкуссии: свободной и осумкованной жидкости в брюшной полости не выявлено. При аускультации: выслушивается кишечная перистальтика. Печень не увеличена. Селезёнка не пальпируется. Стул ежедневный.
Тазовые органы
Субъективные данные: Объём диуреза составляет 1500 мл в сутки, отмечается поллакиурия (до 1 раза в час), мочеиспускание безболезненное, макрогематурия (моча окрашивает мочу равномерно в красный цвет). Выделения из уретры, нарушения половой функции отсутствуют.
Больной отмечает постоянные тупые боли в поясничной области справа, иррадиирующие в пах, половой член.
Объективные данные: Почки в положении больного стоя, лёжа на спине, правом и левом боку не пальпируются. Перкуссия почек безболезненна с обеих сторон. Область мочевого пузыря не изменена, пальпация над лоном безболезненна.
Нервная система и органы чувств
Память в норме. Головные боли отсутствуют. Обоняние и вкус не изменены. Зрение, слух в норме. Координация движений сохранена. Патологические рефлексы отсутствуют.
Результаты лабораторных методов исследования
1. Общий анализ крови:
Дата Эр(*10 /л) Hb(г/л) L(*10 /л) Э П С Л М СОЭ(мм/час)
15.02 3.56 110 5.3 6 4 66 22 2 35
2.Биохимическое исследование крови (15.02):
Креатинин 107.4 мкмоль/л
Глюкоза 4.3 ммоль/л
3.Общий анализ мочи (14.02):
Цвет – жёлтый
Реакция – кислая
Прозрачность – слегка мутная
Белок – 0
Сахар – 0
Пл. эпит. – 2-3 в 1 п.з.
L – 3-5 в 1 п.з.
Эр – более 100 в 1 п.з.
4. Группа крови (15.02):
А(1)
Rh +
5. Реакция Вассермана (15.02): отрицательная
6. Анализ на ВИЧ (15.02): отрицательный
7. Электрокардиограмма (15.02):
Заключение: Ритм синусовый, ЧСС 84 удара в минуту, горизонтальное положение электрической оси сердца, нарушение внутрижелудочковой проводимости.
Специальные методы исследования
1. Урография выделительная (15.02):
Тени почек отчётливо не видны. Контуры m. ileopsoas ровные, чёткие. Конкременты не определяются.
Контрастное вещество с обеих сторон определяется с 10 минуты, ЧЛС расположены обычно, лоханки туго не заполнены, не расширены, не деформированы. Мочеточники без особенностей. В мочевом пузыре контраст с 7 минуты, тугое наполнение не получено, внутренние контуры мочевого пузыря неровные, слизистая его утолщена. Мочевой пузырь заполнен контрастом не равномерно, не исключается дефект наполнения.
Заключение: патологии почек не выявлено, признаки хронического цистита, подозрение на опухоль мочевого пузыря.
2. Рентгеноскопическое исследование органов мочеполовой системы (14.02):
Тени почек чётко не видны. Тени конкрементов не выявлены.
3. Цистоскопия (16.02):
Цистоскоп введён свободно. Остаточной мочи нет. Объём мочевого пузыря 200 мл. По задней стенке в области верхушки и по передней стенке сплошные ворсинчатые образования, местами покрытые фибрином.
Заключение: признаки cancer мочевого пузыря Т1, тотальное поражение.
4. Ультразвуковое исследование (15.02):
Почки: Топография не изменена. Размеры в пределах возрастной нормы.
Структуры хорошо дифференцированы, без гидронефротических изменений и достоверных ЭХО-признаков дополнительных объёмных включений. Паренхима гомогенна, толщина её соответствует возрастной норме. RS:
110*60мм, RD: 108*67 мм.
Диагноз и его обоснование
На основании жалоб (На постоянные тупые боли в поясничной области справа, отдающие в пах, половой член; на примесь крови в моче в виде равномерного окрашивания её в красный цвет; на частые позывы на мочеиспускание (примерно 1 раз в час));
-истории заболевания (Болен с 2003 года, когда впервые заметил примесь крови в моче в виде едва заметной розовой окраски в конце акта мочеиспускания, несколько позже (примерно через 1-2 месяца) появились рези при мочеиспускании (частотой 1-2 раза в месяц). С этими жалобами он обратился в гарнизонный госпиталь, где ему был поставлен диагноз: «Мочекаменная болезнь» и назначено амбулаторное лечение баралгином, но-шпа, 5-НОК и др., которое эффекта не принесло. Настоящее ухудшение началось 25 января 2006 года, когда появились вышеотмеченные жалобы);
– истории жизни больного (курит с 1974 г., сейчас по 2 пачки в день);
– данных лабораторных методов исследования (в общем анализе крови от 14.02: Hb 110 г/л, СОЭ 35 мм/час; в общем анализе мочи от 14.02: Эр. более 100 в 1 п.з.);
– данных специальных методов исследования (Урография выделительная (15.02): В мочевом пузыре контраст с 7 минуты, тугое наполнение не получено, внутренние контуры мочевого пузыря неровные, слизистая его утолщена. Мочевой пузырь заполнен контрастом не равномерно, не исключается дефект наполнения. Заключение: патологии почек не выявлено, признаки хронического цистита, подозрение на опухоль мочевого пузыря. Цистоскопия (16.02): По задней стенке в области верхушки и по передней стенке сплошные ворсинчатые образования, местами покрытые фибрином. Заключение: признаки cancer мочевого пузыря Т1, тотальное поражение)
можно сформулировать клинический диагноз:
-основной: cancer мочевого пузыря, стадия Т1 Nх Мо;
-осложнение основного заболевания: макрогематурия;
-сопутствующий: _
Дифференциальный диагноз
Опухоли мочевого пузыря необходимо дифференцировать с туберкулёзными или сифилитическими опухолеподобными грануляциями в мочевом пузыре, туберкулёзными и простыми язвами мочевого пузыря, с хроническим геморрагическим циститом, гранулематозным циститом, узелковым периартериитом мочевого пузыря. Цистоскопическая картина при прорастающих в пузырь опухолях предстательной железы, прямой кишки практически не отличается от таковой при первичном раке мочевого пузыря. Для диагностики требуется всестороннее обследование больного, прежде всего пальцевое обследование прямой кишки.
Для туберкулёзного поражения мочевого пузыря характерны следующие признаки, обнаруживаемые при цистоскопии: появление в мочевом пузыре рядом с устьем поражённого мочеточника туберкулёзных бугорков, язв, рубцовых втяжений, зияние и деформация мочеточникового устья. Бывает трудно отличить грануляционные разрастания при туберкулёзе от опухоли мочевого пузыря. В таких случаях необходима биопсия слизистой оболочки мочевого пузыря.
Этиология и патогенез заболевания
В настоящее время наибольшее распространение получила химическая теория происхождения опухолей мочевого пузыря. Некоторые вещества, являющиеся продуктами обмена веществ в человеческом организме, главным образом, метаболиты типа ортоаминофенолов (скатол, индол) обладают канцерогенными свойствами. Указанные вещества постоянно находятся в моче здоровых людей. В связи с этим важное патогенетическое значение приобретает застой мочи в пузыре. Опухоли часто локализуются в области треугольника или шейки мочевого пузыря, где соприкосновение слизистой оболочки с мочой бывает наиболее продолжительным.
Согласно современным данным, в генезе опухолей мочевого пузыря важное значение имеют и канцерогенные факторы окружающей среды, главным образом дым, выхлопные газы автотранспорта и т.д. Сравнительно большое число курильщиков среди больных раком мочевого пузыря позволяет считать, что имеется определённая связь между курением и возникновением опухолей мочевого пузыря.
Клиническое течение и осложнение данного заболевания
Симптоматика опухолей мочевого пузыря складывается в основном из гематурии и дизурии. Гематурия – более ранний признак, так как кровотечение может возникнуть вследствие травматизации ворсин неинфильтрирующей опухоли при сокращении мочевого пузыря.
Длительность и частота кровотечения колеблются в широких пределах. Иногда гематурия бывает кратковременной, проявляется с многомесячными и многолетними интервалами. В ряде случаев она длится несколько дней и несколько недель подряд и повторяется часто. При запущенных распадающихся опухолях мочевого пузыря гематурия обычно имеет постоянный характер. Интенсивность макрогематурии бывает различной: от едва заметной розовой окраски до насыщенного красного или алого цвета мочи с наличием в ней кровяных сгустков разной величины и формы.
Затруднённый отток мочи из мочевого пузыря и верхних мочевых путей, распад опухоли и изъязвление пузырной стенки способствуют присоединению инфекции и возникновению цистита и пиелонефрита. При этом моча становится гнойной.
Инфильтрирующий рост опухоли может вызвать сдавление устья мочеточника, сопровождающееся болями в области почки, развитием гидроуретеронефроза и пиелонефрита.
Лечение
Методы лечения мочевого пузыря делят на оперативные и консервативные. К оперативным относят эндовезикальные инструментальные и трансвезикальные хирургические вмешательства. Консервативное лечение состоит из лучевой и медикаментозной терапии.
Эндовезикальная электрокоагуляция является методом лечения неинфильтрирующих опухолей (типичные папилломы). Хорошо переносится больными, легко и быстро разрушает небольшие папилломы. Однако после неё нередко наблюдаются рецидивы опухоли и обсеменение слизистой оболочки мочевого пузыря, поэтому данный метод лечения рекомендуется применять только у пожилых или ослабленных больных.
Трансуретральную электрорезекцию производят с помощью эндоскопического инструмента – резектоскопа. При этом срезают основание опухоли мочевого пузыря вместе с подлежащими слоями его стенки в пределах здоровых тканей, коагулируют кровоточащие сосуды. Эту операцию применяют в основном при небольших опухолях, расположенных в области мочепузырного треугольника, шейки или на боковых стенках вблизи шейки мочевого пузыря.
Трансвезикальная электрорезекция заключается в высоком сечении мочевого пузыря и электрорезекции опухоли током высокой частоты. Данный метод применяют по тем же показаниям, что и трансуретральную электрорезекцию, но в тех случаях, когда цистоскопия невыполнима.
Если резекция мочевого пузыря не может быть выполнена из-за больших размеров опухоли, тотального поражения мочевого пузыря, поражения его шейки, производят цистэктомию. Она возможна только при отведении мочи из почек (путём пересадки мочеточников в кишечник (уретеросигмоанастомоз), в кожу (уретерокутанеостомия) или другими способами.) Операцию производят одно- или двухмоментно. Чаще вначале пересаживают мочеточники в кишку, кожу либо изолированный сегмент подвздошной кишки, имплантированный одним концом в кожу (операция Бриккера), а затем производят цистэктомию.
Лучевую терапию как самостоятельный метод лечения применяют, главным образом, при иноперабельных опухолях с паллиативной целью. Чаще её проводят в комбинации с оперативным лечением. Предоперационное облучение способствует уменьшению перифокальных воспалительных изменений и самой опухоли и тем самым облегчает оперативное вмешательство. Послеоперационное облучение показано при недостаточно радикально выполненных операциях и для профилактики рецидивов опухоли. Наиболее эффективна при этом телегамматерапия.
Лекарственное лечение в комплексе с оперативным и лучевым может улучшить исход заболевания. Наиболее благоприятные результаты получены при лечении комбинацией противоопухолевых химиопрепаратов (метотрексат, винбластин, адриабластин, цисплатина), а также внутрипузырными инстилляциями тиофосфамида и дибунола, суспензией БЦЖ.
Дневники
20.02. Состояние удовлетворительное, АД=160/100 мм рт. ст., ЧДД=18 дыханий в минуту, ЧСС=84 уд/мин. Тоны сердца ясные. Дыхание везикулярное, хрипов нет. Живот мягкий, безболезненный.
Макрогематурия. Боли в поясничной области справа.
Назначения: стол № 10
Но-шпа
Баралгин
Цефатоксим
Дицинон
Феназепам на ночь
21.02. Состояние удовлетворительное, АД=160/100 мм рт. ст., ЧДД=18 дыханий в минуту, ЧСС=86 уд/мин. Тоны сердца ясные. Дыхание везикулярное, хрипов нет. Живот мягкий, безболезненный.
Макрогематурия. Боли в поясничной области справа.
Назначения: стол № 10
Но-шпа
Баралгин
Цефатоксим
Дицинон
Феназепам на ночь
Эпикриз
Прогноз для жизни – относительно благоприятный.
Прогноз для трудоспособности – благоприятный.
Прогноз для выздоровления – неблагоприятный.
Рекомендуется произвести больному эндовезикальную биопсию, цитологическое исследование осадка мочи, на основании которых можно будет сделать вывод о степени злокачественности данной опухоли. На основании этого будет разработан дальнейший план лечения больного. В случае выполнения органосохраняющей операции необходимо систематическое диспансерное наблюдение за больным. Поскольку эти опухоли весьма склонны к рецидивам, больным в течение всей жизни необходим цистоскопический контроль (в течение первого года после операции с частотой каждые 3 месяца, в течении следующих 3 лет – 2 раза в год, а затем ежегодно.) Также рекомендуется произвести больному лимфангиоаденографию паховых, подвздошных, парааортальных и паракавальных лимфатических узлов для исключения метастазов в них.
Ещё истории болезни
рассказать друзьям
Источник
