Источник развития мочевого пузыря
Оглавление темы “Развитие мочевых и половых ( мочеполовых ) органов.”:
1. Развитие мочевых и половых ( мочеполовых ) органов.
2. Аномалии органов мочеотделения. Аномалии матки, труб и влагалища.
3. Развитие наружных половых органов.
Развитие мочевых и половых (мочеполовых) органов
Понимание гомологии строения мужских и женских половых органов, так же как и истолкование наблюдавшихся иногда аномалий и уродств, возможно лишь при ознакомлении с основными фактами развития мочевой и половой систем. Мочевая и половая системы в своем развитии тесно связаны друг с другом, и их выводные протоки открываются в общий мочеполовой синус, sinus urogenitalis. При этом мочевая система имеет ту особенность, что она не развивается из одного зачатка, постепенно растущего и усложняющегося, а представлена рядом морфологических образований, последовательно сменяющих друг друга (головная почка, первичная почка, постоянная почка).
К морфологическим образованиям, принимающим участие в развитии мочеполовых органов, относятся следующие.
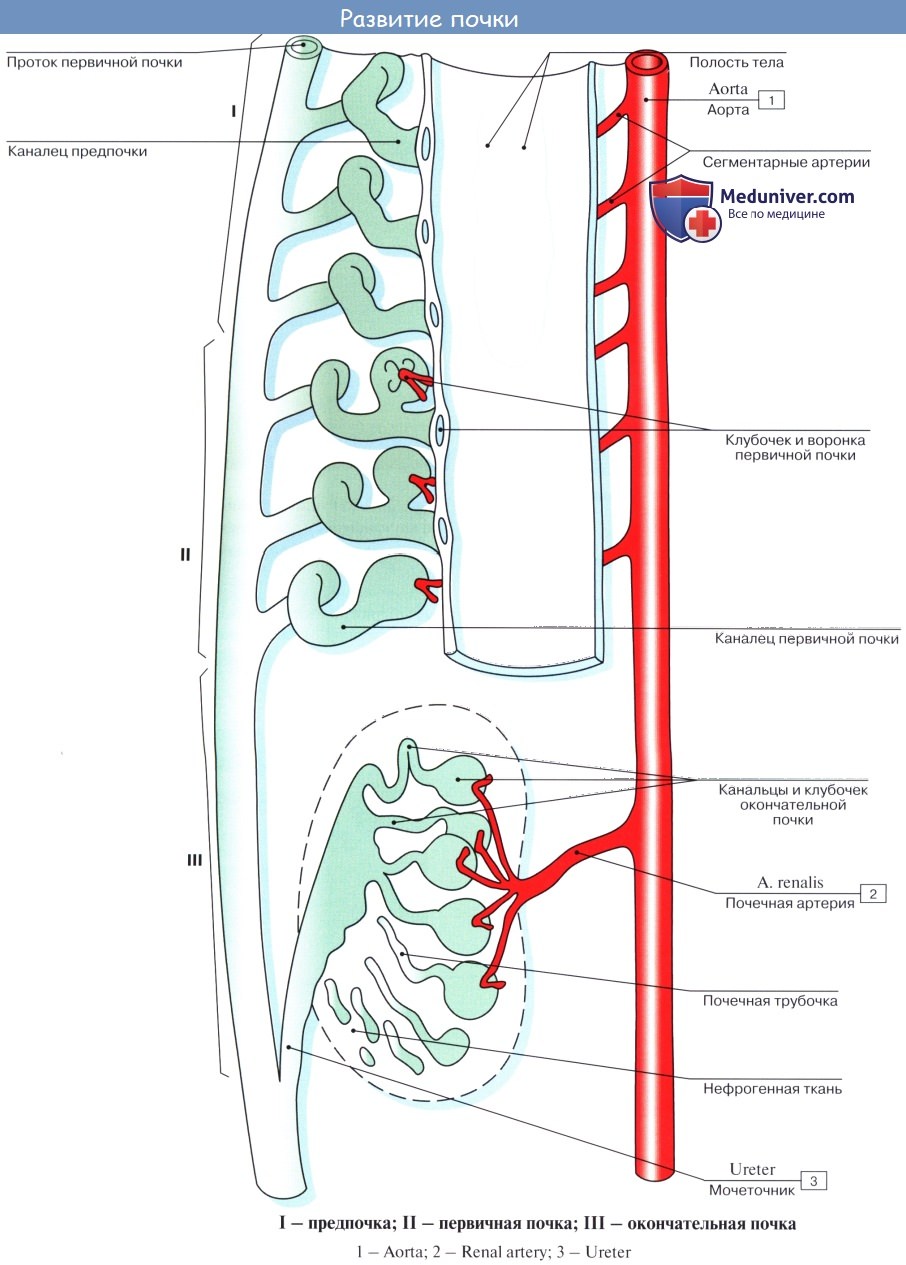
1. Головная почка, или предпочка, pronephros. У человека и высших позвоночных она уже у зародыша быстро исчезает, заменяясь более важной первичной почкой.
2. Первичная почка, mesonephros, и ее проток, ductus mesonephricus. Ductus mesonephricus является самым ранним из образований, идущих на постройку мочеполовых органов. На 15-й день он появляется в мезодерме в виде нефротического тяжа на медиальной стороне полости тела (celom), а на 3-й неделе в нем образуется полость и проток достигает клоаки. Mesonephros состоит из ряда поперечных канальцев, расположенных медиально от верхнего отдела мезонефрального протока и одним концом впадающих в этот последний, тогда как другой конец каждого канальца оканчивается слепо. Mesonephros является первичным секреторным органом, выводным протоком служит мезонефральный проток.
3. Ductus paramesonephricus. В конце 4-й недели вдоль наружной стороны каждой первичной почки появляется продольное утолщение брюшины вследствие развития здесь эпителиального тяжа. В начале 5-й недели тяж превращается в проток. Своим краниальным концом ductus paramesonephricus открывается в полость тела несколько кпереди от переднего конца первичной почки. В отличие от ductus mesonephricus, открывающихся каждый особо, ductus paramesonephricus своим каудальным концом, подходя к sinus urogenitalis, соединяется по средней линии с соименным протоком.
4. Половые железы. Они развиваются сравнительно позднее в виде скопления зародышевого эпителия с медиальной стороны mesonephros. Семенные трубочки яичка и содержащие яйца фолликулы яичника развиваются из зародышевых эпителиальных клеток. От нижнего полюса половой железы тянется вниз по стенке брюшной полости соединительнотканный тяж, gubernaculum testis, который своим нижним концом уходит в паховый канал.
Окончательное формирование мочеполовых органов происходит следующим образом. На смену первоначальных почек начинают образовываться постоянные почки, metanephros, из того же нефрогенного тяжа, из которого образовалась первичная почка. Из нефрогенного тяжа развивается собственно паренхима постоянных почек (мочевые канальцы). Начиная с 3-го месяца, постоянные почки заменяют собой mesonephros как функционирующие выделительные органы.
Так как туловище растет книзу более быстро, то почки как бы передвигаются кверху и занимают свое место в поясничной области.
Лоханка и мочеточник развиваются из дивертикула каудального конца мезонефрального протока (в начале 4-й недели); каудальный конец дивертикула отделяется от мезонефрального протока и впадает в ту часть клоаки (sinus urogenitalis), из которой развивается дно мочевого пузыря, куда и открываются мочеточники.
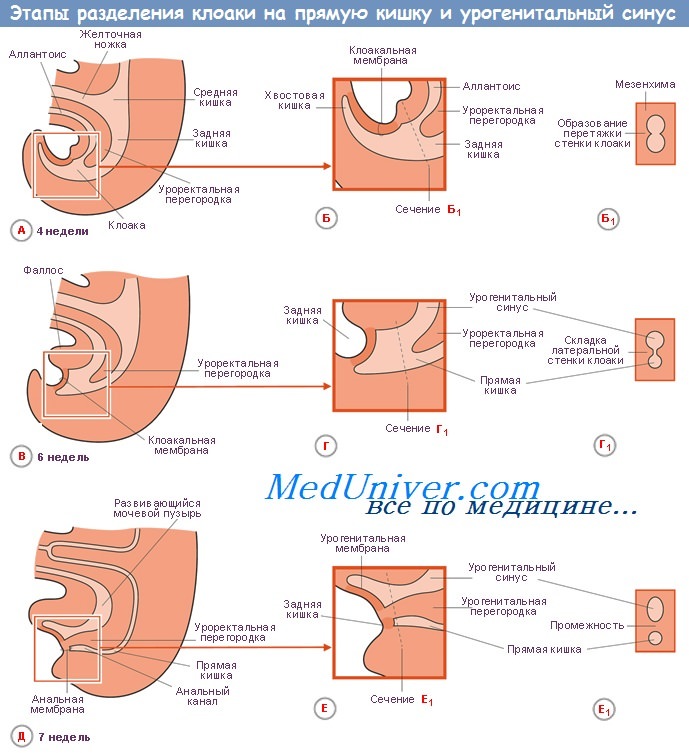
Развитие мочевого пузыря связано с преобразованием клоаки
Клоака — это общая полость, куда первоначально открываются мочевые, половые пути и задняя кишка. Она имеет вид слепого мешка, закрытого снаружи клоакальной перепонкой, membrdna cloacalis. В дальнейшем внутри клоаки возникает фронтальная перегородка, membrdna urorectdle, которая делит клоаку на 2 части: вентральную — sinus urogenitalis и дорсальную — rectum.
После прорыва membrana cloacalis обе эти части открываются наружу двумя отверстиями: sinus urogenitalis — передним (отверстие мочеполовой системы), и rectum — задним проходом (anus).
С мочеполовым синусом связан мочевой мешок, allantbis, который у низших позвоночных служит резервуаром для продуктов выделения почек, а у человека часть его превращается в мочевой пузырь.
Аллантоис состоит из 3 отделов: самый нижний отдел — это часть sinus urogenitalis, из которой образуется треугольник мочевого пузыря; средний расширенный отдел, который превращается в остальную часть мочевого пузыря, и верхний суженный отдел, представляющий мочевой ход, urachus, идущий от мочевого пузыря к пупку. У низших позвоночных по нему отводится содержимое аллантоиса, а у человека он к моменту рождения запустевает и становится фиброзным тяжом, lig. umbilicale medianum.
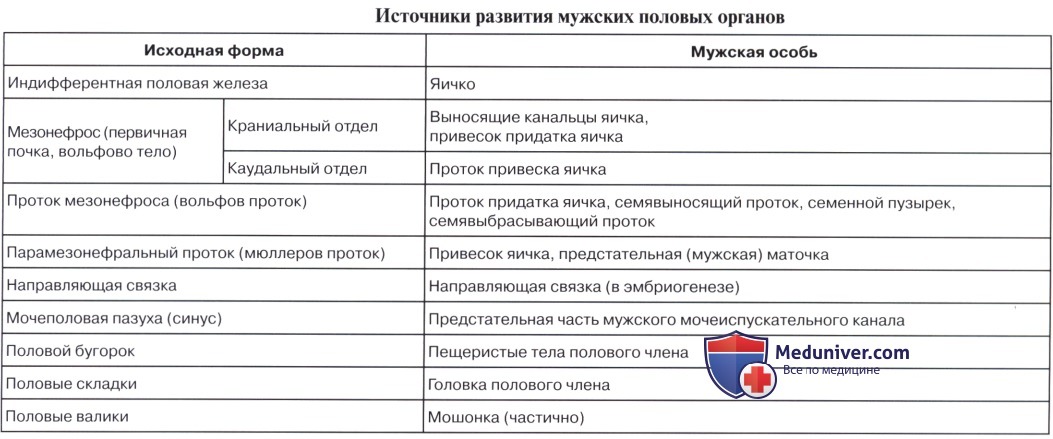

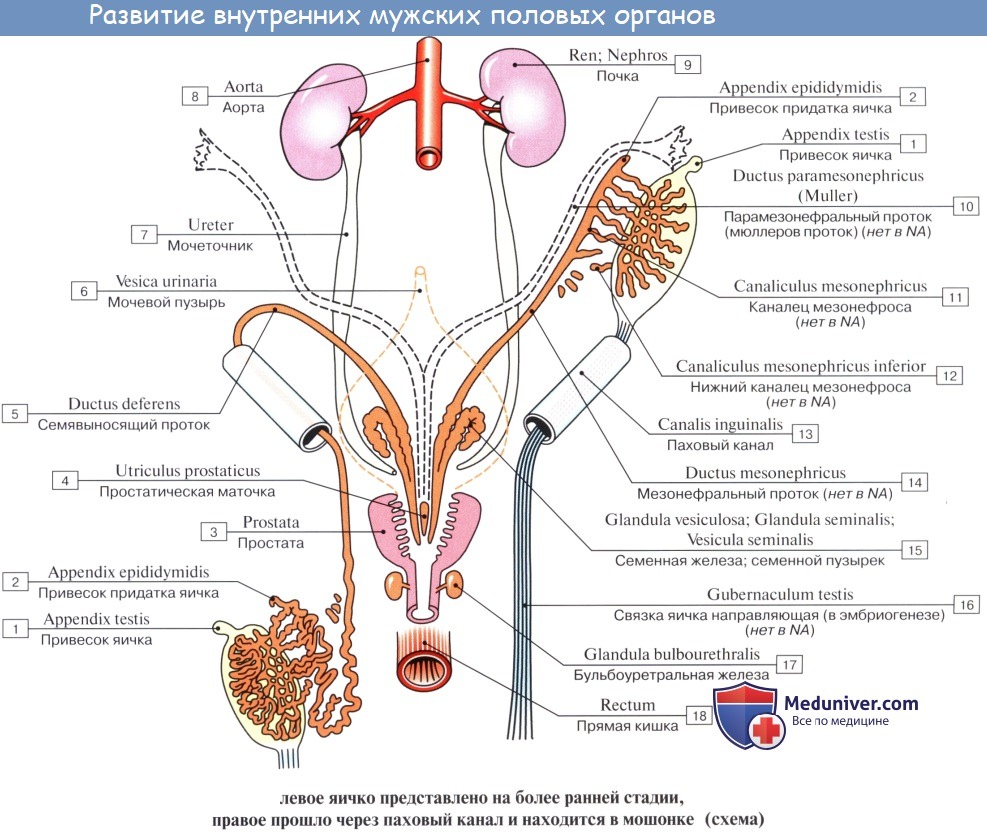
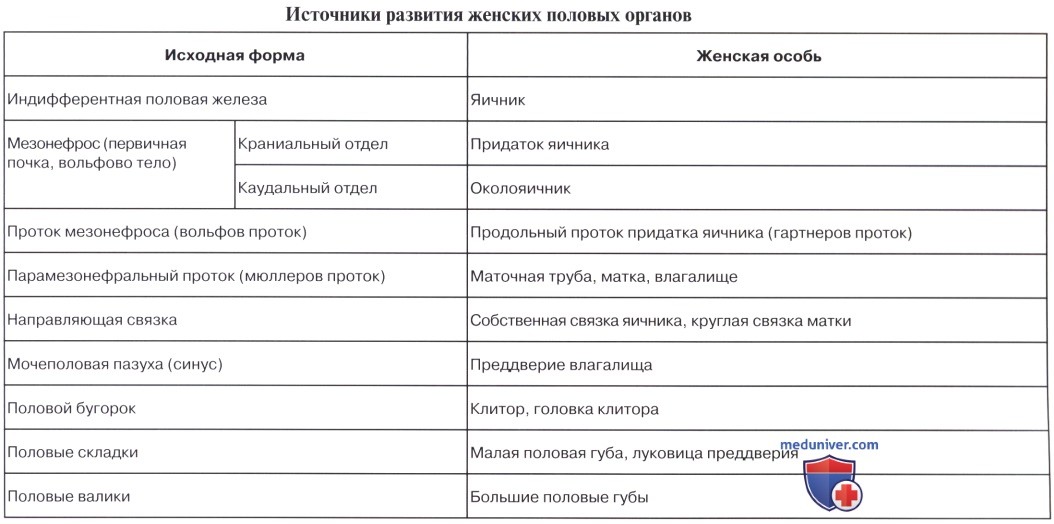
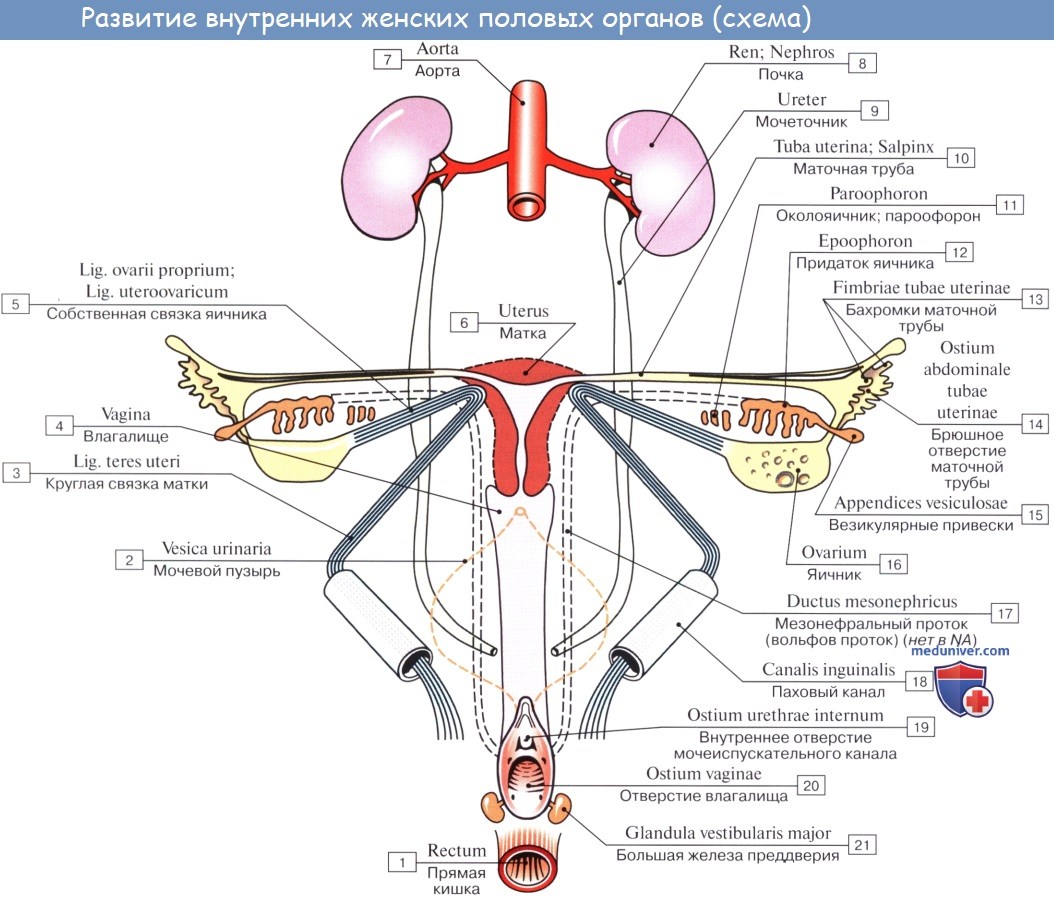
Остатками канальцев mesonephros у мужчины являются: tubuli recti, rete testis, ductuli efferentes, ductuli aberrantes и рудиментарное образование — paradidymis. У женщины — рудиментарные канальцы epoophoron и paroophoron. Из мезонефрального протока у мужчины образуются ductus epididymidis, ductus deferens и ductus ejaculatorius, у женщины — рудиментарный ductus epoophori longitudinalis.
Ductus paramesonephrici дают начало развитию у женщины маточных труб, матки и влагалища. При этом грубы образуются из неслившихся верхних частей ductus paramesonephrici, а матка и влагалище — из слившихся нижних частей.
У мужчин ductus paramesonephrici редуцируются, и от них остаются только appendix testis и utriculus prostaticus (простатическая маточка). Таким образом, у мужчин редукции и превращению в рудиментарные образования подвергаются ductus paramesonephrici, у женщин — ductus mesonephrici.

– Также рекомендуем “Аномалии органов мочеотделения. Аномалии матки, труб и влагалища.”
Источник
РАЗДЕЛ ЧАСТНОЙ ГИСТОЛОГИИ
Общая гистология – наука о тканях
Частная гистология – наука о строении органов.
Т.е. частная гистология начинается там, где дается характеристика тканей, из которых устроен изучаемый орган.
Изучая анатомию Вы уже поняли многообразие строения органов человека.
Однако, наша с Вами задача – среди этого многообразия определять органы с рядом сходных, общих признаков, закономерностей в их строении.
Можно каждый раз заново изучать строение органа, а можно определить в какую группу по особенностям строения относится данный орган и в дальнейшем изучать только уже особенности в его строении.
Таким образом, перед нами стоит вопрос – к какому типу относится изучаемый орган?
Все многообразие органов можно распределить в 3 группы:
1. паренхиматозный
2. полый
3. орган чувств
Вопрос: как узнать, что перед Вами паренхиматозный орган?
– отсутствует полость
– орган устроен одинаково в разных его частях
Пример: печень, тимус, селезенка, лимфоузел, почка, легкое,
эндокринные железы и т.д.
Если Вы решили, что перед Вами паренхиматозный орган, то дальнейшая ваша задача упрощается, так как все органы это группы имеют общий принцип строения:
– в любом таком органе выделяют две части:
1. строма
2. паренхима
Строма любого паренхиматозного органа:
– основа, каркас органа
– ткани стромы всегда развиваются из мезенхимы
В строме выделяют:
1. с наружи покрыт соединительно тканной капсулой
– из плотной неоформленной соединительной ткани
2. если орган дольчатый, то от соединительно тканной капсулы
внутрь органа отходят соединительно тканные прослойки –
септы или трабекулы, которые делят орган на дольки
– из плотной неоформленной соединительной ткани
3 внутри дольки (или если орган не дольчатого строения – сразу от соединительно тканной капсулы) строма представлена прослойками рыхлой соединительной ткани (РСТ)
Паренхима:
– ткань, выполняющая специфические функции
– гистология начинается там, где при характеристике органа Вы даете ответы на следующие вопросы:
1. даете характеристику ткани
2. называете источник развития ткани
3. даете характеристику структур, построенных из этой ткани
Вторая группа – это Полые органы
Вопрос: как узнать полый орган?
– это орган, имеющий полость
–
Пример:органы ЖКТ, мочевой пузырь, сердце и др.
– принципиально другое строение
– в этих органах нет стромы и паренхимы, они имеют стенку
– это стенка всегда имеет оболочечное строение
Поэтому, чтобы охарактеризовать такой орган с гистологической точки зрения, необходимо указать:
1. оболочки в стенке органа
2. слои в каждой оболочке
3. какие ткани являются основой каждого слоя
4. источник развития этих тканей
Третья группа – органы чувств.
В эту группы входят органы, каждый из которых имеет особое строение.
ТЕМА ЛЕКЦИИ:
МОЧЕВЫЕ ОРГАНЫ
Классификация:
1. орган мочеобразования
почка
2. мочевыводящие органы
мочеточники
мочевой пузырь
мочеиспускательный канал
ИСТОЧНИКИ РАЗВИТИЯ МОЧЕВЫХ ОРГАНОВ
1. нефрогонотом (ножки сомитов) – часть мезодермы – среднего листка
а. сегментированная часть – краниальный и туловищный отдел зародыша – дает мезонефральный проток (предпочка) – развивается эпителий:
– почечной лоханки,
– чашечек,
– собирательных трубок.
б. несегментированная часть – каудальный отдел зародыша – дает нефрогенную ткань (окончательную почку) – развивается эпителий:
– мочевые канальцы
– эпителий капсулы почечного тельца
Следствие особенностей развития:
так как в процессе развития должны состыковаться почечные
канальцы и собирательные трубки, т.к. они из разных частей –
могут возникать пороки развития – гидронефроз
2. мезенхима
– соединительная ткань
– гладкомышечная ткань
– интерстициальные клетки почки
3. эктодерма – переходный эпителий
ПОЧКА
Строение:
Макроскопическое:
На фронтальном разрезе выделяют:
1. наружное – корковое вещество почки
– под капсулой
2. внутреннее – мозговое вещество почки
– разделено на 15-20 почечных пирамид, между которыми проникают отроги коркового вещества
– основание пирамид обращено к наружной поверхности почки, а вершина – направлена к почечным воротам, заканчивается почечным сосочком
Граница между корковым и мозговым веществом прослеживается по линии, соединяющей основания пирамид – прослойка соединительной ткани, в которой проходят сосуды и нервы.
Микроскопическое строение:
Спереди почка покрыта брюшиной – серозной оболочкой:
а. мезотелий – однослойный плоский эпителий – висцеральный
листок спланхнотома
б. собственная пластика – рыхлая соединительная ткань –
мезенхима
Строение органа:
Орган паренхиматозный – состоит из стромы и паренхимы.
Строма:
1. соединительно тканная капсула – из плотной неоформленной
соединительной ткани, толщиной 1-2 мм
2. не дольчатый орган – от капсулы внутрь органа отходят
соединительно тканные прослойки из рыхлой соединительной
ткани. В соединительной ткани мозгового вещества встречаются
интерстициальные клетки:
– звездчатой формы
– своей длинной осью ориентированы перпендикулярно к почечным канальцам и собирательным трубкам
– функция – выработка почечных простогландинов
– снижение АД
– уменьшение обратного всасывания натрия
–
Источник развития стромы – мезенхима
Источник
Мочевыводящие пути. Строение мочевыводящих путей.
К мочевыводящим путям относят почечные чашечки, лоханки, мочеточники, мочевой пузырь и мочеиспускательный канал. Строение этих органов в общих чертах сходно, так как их стенка состоит из слизистой оболочки, подслизистой основы, мышечной и наружной оболочек. Эпителий мочевыводящих путей называется переходным. Он относится к эпителиям кожного типа. В эпителии различают базальные клетки, выполняющие роль камбия, и более дифференцированные поверхностные клетки. При этом около половины поверхностных клеток являются полиплоидными.
В стенке почечных чашечек описаны особые гладкие мышечные клетки — водители ритма (пейсмекеры). За счет ритмического сокращения этих клеток моча порциями поступает из собирательных трубочек и происходит опорожнение почечных чашечек.
В мочеточниках гладкая мышечная ткань образует в верхней половине два слоя: внутренний — продольный и наружный — циркулярный. В нижней части мочеточников добавляется еще один продольный слой, расположенный снаружи от циркулярного.
В мочевом пузыре слизистая оболочка приспособлена к растяжению, связанному с периодическим накоплением мочи. Эпителий при этом меняет свою гистологическую картину от растянутого двухслойного до псевдомногослойного в спавшемся пузыре. В слизистой оболочке мочевого пузыря сильно развиты сосудистые подэпителиальные сплетения. Мышечная оболочка мочевого пузыря состоит из трех слоев: внутреннего, наружного с продольным расположением гладких миоцитов и среднего — циркулярного. В шейке мочевого пузыря имеется мышечный сфинктер.
Наружная оболочка образована соединительной тканью, а в области дна — серозной оболочкой. Мочевой пузырь иннервируется симпатическими и парасимпатическими, а также спинальными нервами. В нем имеется много вегетативных нервных ганглиев.
Стенка мужского мочеиспускательного канала состоит из слизистой и мышечной оболочек, а женского — слизистой, мышечной и адвентициальной оболочек. Эпителий слизистой оболочки из переходного постепенно трансформируется в многослойный плоский неороговевающий. В составе эпителия встречаются скопления слизистых клеток. Собственная пластинка слизистой оболочки содержит уретральные слизистые железы. Мышечная оболочка включает внутренний продольный и наружный циркулярный слои гладких миоцитов.
При прохождении мочеполовой диафрагмы мужская уретра окружается поперечнополосатой мышечной тканью наружного сфинктера мочевого пузыря. Женская уретра в средней своей части окружается поперечнополосатой мышечной тканью наружного сфинктера.
Возрастные изменения мочевыводящих путей. В постнатальном периоде продолжаются рост и развитие нефронов. При этом увеличиваются их длина и толщина. В связи с этим на единицу массы почечной ткани у взрослого приходится в 10 раз меньше почечных телец по сравнению с новорожденным.
Реактивность и регенерация мочевыводящих путей. Реактивные изменения почек при действии экстремальных факторов (переохлаждение организма, отравление ядовитыми веществами, действие проникающей радиации, ожоги, травмы и др.) весьма разнообразны с преимущественным поражением сосудистых клубочков или эпителия различных отделов нефрона вплоть до гибели нефронов.
Регенерация нефрона происходит более полно при внутриканальцевой гибели эпителия. Наблюдаются клеточная и внутриклеточная формы регенерации. Эпителий мочевыводящих путей обладает достаточно выраженной восстановительной способностью.
Аномалии мочевыделительной системы, органогенез которой достаточно сложен, являются одним из наиболее частых пороков развития. Причинами их образования могут быть как наследственные факторы, так и действие различных повреждающих факторов — ионизирующего излучения, алкоголизма и наркомании родителей и др. Вследствие того, что нефроны и собирательные трубочки имеют разные источники развития, неправильность или отсутствие их контактов друг с другом приводит к патологии развития почек (поликистоз, гидронефроз, агенезия почек и др.).
– Также рекомендуем “Иммунный комплекс органов. Красный костный мозг.”
Оглавление темы “Выделительная система. Кроветворная система.”:
1. Плевра. Выделительный комплекс органов.
2. Почки. Строение почек. Нефрон. Функции и строение нефрона.
3. Петля Генле. Дистальный отдел нефрона. Собирательные трубочки почки. Сосуды почки.
4. Миоидные эндокриноциты. Юкставаскулярные клетки – Гурмагтига.
5. Мочевыводящие пути. Строение мочевыводящих путей.
6. Иммунный комплекс органов. Красный костный мозг.
7. Тимус. Развитие тимуса. Строение тимуса.
8. Лимфатические узлы. Развитие лимфатических узлов. Строение лимфатических узлов.
9. Селезенка. Развитие селезенки. Строение селезенки.
10. Иммунитет. Виды иммунитета. Виды иммунной реактивности организма.
Источник
Глава 1. ЭМБРИОГЕНЕЗ ОРГАНОВ МОЧЕВОЙ СИСТЕМЫ И ОСНОВЫ РАЗЛИЧНЫХ НАРУШЕНИЙ УРОГЕНЕЗА
В процессе онтогенеза и филогенеза органы мочевыделения проходят три стадии развития: пронефрос, мезонефрос и метанефрос.
Пронефрос (предпочка)
является онтогенетическим остатком выделительной системы низших
позвоночных. Это парное рудиментарное образование, не функционирующее у
человека, развивается из 8-10 передних нефротомов (сегментных ножек)
тела зародыша. Предпочка человека не имеет клубочков, её канальцы не
связаны ни с кровеносной системой, ни с целомом. На 4-й неделе
эмбрионального развития (длина эмбриона – менее 6 мм) пронефрос
редуцируется полностью.
Ещё до его полной редукции, на 3-4-й неделе эмбриогенеза, закладывается мезонефрос (первичная
почка). Поскольку мезоне-фрос развивается из туловищных нефротомов, его
называют также туловищной почкой. Это образование, расположенное
каудальнее пронефроса, уже имеет функционирующие клубочки с короткими
канальцами, которые соединяются с парными мезонефральными (или
вольфовыми) протоками, растущими в каудальном направлении, достигая
клоаки. Кроме этого, развивается второй (пара-нефральный) парный
мюллеров проток, соединяющий брюшную полость с урогенитальным синусом.
Первичная
почка человека наиболее активно функционирует примерно с 4-й по 8-ю
неделю эмбрионального развития. Начиная с 3-го месяца гестации
наблюдается постепенная регрессия первичной почки с дегенеративными
изменениями канальцев. Лишь с 5-го месяца эмбрионального развития
первичная почка редуцируется полностью. В дальнейшем в мочевую систему
встраивается только моче-точниковый зачаток – производное вольфова
протока. Некоторые элементы первичной почки участвуют в формировании
структур половой системы. Вольфовы протоки дают начало выводным протокам
яичек мужских особей, мюллеровы протоки – матке, маточным трубам и
влагалищу женских особей. Рудименты вольфовых и мюл-
леровых протоков сохраняются примерно у трети мужчин и женщин в виде так называемых гидатид яичек и гидатид яичников.
Метанефрос (окончательная,
или тазовая, почка) закладывается в конце 1-го месяца эмбриогенеза из
двух зачатков: метанефрогенного тяжа (ткань несегментированной
мезодермы), называемого также метанефрогенной бластемой, и материала
мезонефральных (воль-фовых) протоков, которые каудально впадают в
клоаку, а в верхних отделах образуют расширения (дивертикулы),
врастающие в мета-нефрогенную бластему. Из широкой части дивертикула
образуется лоханка формирующейся почки, выросты стенки которой дают
начало генерациям чашечек и собирательных трубочек, а в метанеф-рогенной
ткани бластемы начинают дифференцироваться канальцы нефронов. Одни
концы канальцев присоединяются к собирательным трубкам, а другие
контактируют с терминальными отделами почечной артерии – артериолами,
ветвления которых образуют клубочки капилляров почечных телец, то есть
гломерулы. На 8-9-й неделе начинают дифференцироваться клетки
проксимальных и дисталь-ных извитых почечных канальцев. На 14-16-й
неделе эмбриогенеза все отделы нефрона уже сформированы полностью;
одновременно развивается интерстициальная ткань, сосудистая система и
иннервация почки. С возникновением капилляров почечных клубочков
неф-роны приобретают фильтрационную способность, а при образовании
тонкой петли нефрона (петли Генле) и других канальцев –
реабсорб-ционную. Нарушения кровоснабжения и развития метанефрогенной
бластемы приводят к развитию аномалий величины почек (аплазии и
гипоплазии).
Мочеточниковый
зачаток (образовавшийся ещё на 5-6-й неделе эмбриогенеза из материала
вольфовых протоков) растёт в двух направлениях. Краниально он
соединяется с метанефросом, делится, давая начало росту лоханки,
чашечек, а затем – и собирательных канальцев, прорастая метанефрогенную
бластему и стимулируя развитие почки. Каудальный конец мочеточникового
зачатка постепенно достигает урогенитального синуса, отделяется от
клоаки и трансформируется в мочеточниково-пузырный сегмент. Меняя
тубулярную форму на форму листка, мочеточники открываются в просвет
мочевого пузыря точечными отверстиями. Во внутриутробном периоде эти
отверстия затянуты тонкой плёнкой (мембраной Хвалла); если эта мембрана
сохраняется после рождения ребёнка, это может клинически проявиться
формированием уретероцеле или уретерогидронефроза.
Сначала
окончательные почки расположены низко в тазовой области вблизи друг от
друга выводными протоками кпереди. На 7-8-й неделе (длина эмбриона
составляет 13-25 мм) начинается процесс восхождения почек. Почки
кровоснабжаются множественными сосудами, отходящими от тазовых ветвей
аорты, за счёт образования новых артериальных стволов. Из стенки аорты
появляется выпячивание, которое вырастает в крупный ствол, врастающий в
паренхиму почки и обеспечивающий её кровоснабжение. Прежние артерии,
снабжавшие кровью почечный зачаток, облитерируют и рассасываются.
Укорачиваясь, новые артериальные стволы, вырастающие из аорты,
подтягивают почку кверху и несколько ротируют. Затем образуются новые
сосуды, и почки, как по лестнице, продолжают восхождение и пронацию
(рис. 1).
Рис. 1. Процесс восхождения и ротации почек (по Исакову Ю.Ф., 2006)
Нарушения
эмбриогенеза на столь раннем этапе внутриутробного развития могут
заканчиваться аренией или агенезией одного органа либо вести к
формированию различных видов аномалий положения – дистопий. Кроме того,
примерно у трети людей сохраняются аберрантные (добавочные) сосуды,
нередко вызывая сдавление мочеточника.
Близкое
расположение метанефрогенных бластем нередко приводит к различным
аномалиям взаимоотношения почек. Нарушения в процессе соединения двух
зачатков (фильтрационно-реабсорб-ционного и мочевыделительного)
способствуют развитию аномалий структуры, к которым относят кистозные
аномалии (такие как поликистоз и солитарная киста почки). Кроме того, к
аномалиям
структуры принадлежат
удвоения почек, причиной которых служит расщепление мочеточникового
зачатка перед его врастанием в мета-нефрогенную бластему.
Нарушения
развития мочевыделительного аппарата метанефро-са формируют
разнообразные обструктивные пороки на уровне от собирательных канальцев
до устья мочеточника. Именно поэтому пороки развития чаще локализуются в
местах состыковки зачатков (на супрауретеральном или на
мочеточниково-пузырном уровне). Супрауретеральные нарушения проявляются
мегаполикаликозом, гидрокаликозом и гидронефрозом. Полное отсутствие
экскреторного канала ведёт к развитию мультикистоза. Все эти ткани и
органы образуются из зачатков мезодермальной ткани, проходя сложные
процессы закладки, развития и дифференцировки.
Параллельно
и ниже (каудальнее) происходит состыковка мезо-дермальных тканей с
энтодермальным образованием хвостовой кишки – мочевым пузырём.
Вследствие этого пороки развития на уровне мочеточниково-пузырного
сегмента, проявляющиеся различными видами уретерогидронефрозов, также
часты и разнообразны.
Мочевой пузырь
Мочевой
пузырь формируется в течение 2-го месяца эмбриогенеза. При этом в
клоаку во фронтальной плоскости внедряется урорек-тальная складка,
удлинение которой приводит к разделению мочеполового синуса и прямой
кишки у эмбрионов 6-7 нед. Нарушения в разделении этих структур ведут к
образованию различных свищей, связывающих мочеполовую систему и прямую
кишку. Иногда в процессе развития положение половых бугорков, залегающих
под формирующимся мочевым пузырём, меняется, что на 4-7-й неделе
гестации (длина эмбриона достигает 6-13 мм) приводит к нарушению
замыкания, то есть формирования передней стенки мочевого пузыря, и к
слабому росту покрывающей их мезодермы, из которой образована клоачная
мембрана. Мембрана рвётся, разрыв распространяется вверх по брюшной
стенке. Именно с этими нарушениями связано развитие такого порока, как
экстрофия мочевого пузыря.
Уретра
На
4-7-й неделе гестации (длина эмбриона – 6-13 мм) под влиянием
тестостерона фетальных яичек происходит дифференцировка зачаточного
эпителия нижних мочевых путей и замыкание уретрального жёлоба. Этот
процесс может нарушаться: если нижняя стенка
уретры
не сформируется в дистальных отделах, то для оттока мочи образуются
свищи различной локализации. Отсутствие дистальной уретры приводит к
грубой рубцовой деформации кавернозных тел и искривлению полового члена.
Так формируется наиболее распространённый порок мочевой системы –
гипоспадия.
Практическое
значение имеют и изменения, происходящие с мочевым протоком – урахусом,
который служит у эмбриона и плода для отведения первичной мочи в
околоплодные воды. Это алланто-идный стебелёк – трубчатое образование,
исходящее из верхушки мочевого пузыря и идущее к пупку. В норме на 20-й
неделе внутриутробного развития (плод длиной 25 см массой 340 г) урахус
обли-терирует и превращается в срединную пупочную связку. Иногда
протяжённость или выраженность его облитерации оказывается
недостаточной. Клинически после рождения ребёнка эти пороки могут
проявляться:
• полным пузырно-пупочным свищом;
• дивертикулом мочевого пузыря;
• кистой мочевого протока;
• неполным пузырно-пупочным свищом (так называемый мокнущий пупок).
Яичко
Яичко
плода расположено в брюшной полости возле почки. К 12-й неделе гестации
оно мигрирует от нижнего полюса первичной почки к области глубокого
(внутреннего) пахового кольца. Затем яичко смещается кверху, а к 5-му
месяцу гестации вновь опускается вниз, и к 7-8-му месяцу яичко проходит
паховый канал, располагаясь уже у входа в мошонку, а к 9-му месяцу
достигает дна мошонки. Иногда это происходит на протяжении 1-го месяца
после рождения. Направляющий тяж (связка Гунтера) формируется раньше
начала миграции яичка через паховый канал. Он проходит через влагалищный
отросток брюшины, открытый на этом этапе эмбриогенеза, подготавливая
путь для нисхождения яичка в мошонку. После окончания этого процесса
гунтерова связка превращается в мошоночную связку. Различные препятствия
и нарушения процесса миграции яичка приводят к аномалиям положения
яичка (ретенции, эктопии).
Источник
