Инструменты для проведение пункции мочевого пузыря
Показания:
острая задержка мочи при невозможности выполнения катетеризации мочевого пузыря.
Алгоритм выполнения навыка:
1) больной лежит на спине, волосы на лобке сбривают, кожу обрабатывают спиртом и отгораживают стерильным материалом. Руки оператора обрабатываются как для операции (спиртовым раствором хлоргексидина дважды).
2) перкуторно и пальпаторно определяют контуры увеличенного мочевого пузыря над лонным сочленением;
3) по средней линии живота, на 2 см (на 2 поперечных пальца) выше симфиза, проводят анестезию кожи и мягких тканей 10-20 мл 0,5% раствора новокаина («лимонная корочка»);
4) пункционную иглу держать строго перпендикулярно коже больного и прокалывать кожу в месте анестезии, продвигая ее до апоневроза (“чувство препятствия”); проколоть апоневроз, мышцы и переднюю стенку мочевого пузыря (повторно “чувство препятствия” и “провала”);
4) при попадании в полость пузыря по игле начинает поступать моча, которую собирают в сосуд для измерения объема с помощью дренажной трубки, надетой на иглу;
5) после опорожнения мочевого пузыря иглу извлекают, закрыв просвет иглы снаружи пальцем, во избежание попадания мочи в пункционный канал. Место пункции обрабатывают антисептиком и заклеивают стерильной повязкой.
94. Техника выполнения спирт-новокаиновой блокады при переломе ребер.
При переломах рёбер применяются следующие виды анестезии:
1. Блокада непосредственно места перелома.
1) Нащупать место перелома и нанести ориентир.
2) Обработать кожные покровы.
3) Взять шприц (лучше 20 мл) и, соблюдая правила асептики и антисептики, наполнить его 1% раствором новокаина.
4) Ввести иглу в направлении к месту перелома.
5) Потянуть поршень и, получив кровь, убедиться, что Вы находитесь в гематоме.
6) Ввести раствор анестетика в область перелома.
7) Извлечь иглу, место укола обработать спиртом.
2. Блокада межреберных нервов.
1) Больной лежит на боку или на животе.
2) Межреберные нервы могут быть блокированы в области реберных углов. При подъеме руки вверх лопатка максимально поднимается и становится возможным блокировать 4-й межребёрный нерв у угла ребра. 3) Пальцами левой руки пальпируют нижний край ребра, после чего кожу над ним смещают кверху. Тонкую иглу длиной 3-5 см вводят по направлению к ребру. После достижения контакта с костью натянутую кожу отпускают, а иглу перемещают к нижнему краю ребра.
4) Достигнув последнего, иглу дополнительно вводят на глубину 3 мм. Ребро взрослого имеет в среднем толщину 7 мм, поэтому во время введения раствора анестетика иглу можно углубить еще на 1-2 мм. Предварительная аспирационная проба обязательна, чтобы исключить попадание иглы в межрёберный сосуд.
5) Следует учитывать, что нерв и сосуды, идя в дорсально-вентральном направлении, несколько отдаляются от нижнего края «своего» ребра в направлении нижележащего, поэтому чем дальше от угла ребра производят инъекцию тем больше должен быть наклон иглы.
6) Боковая кожная ветвь отходит от межреберного нерва обычно между средней и задней аксиллярными линиями, поэтому, чтобы захватить кожную ветвь, рекомендуется проводить блокаду по задней аксиллярной линии.
7) На одну инъекцию расходуется 5 мл 0,5-1 % раствор ксикаина или тримекаина с добавлением адреналина. Бупивакаин (0,5 % раствор с вазоконстриктором) обеспечивает обезболивание в среднем на 14 ч.
3. Паравертебральная блокада.
Данный вид анестезии соматическое и висцеральное обезболивание, в связи с чем качественно соответствует результату спинномозговой или эпидуральной анестезии. Применяется при множественных переломах ребер. Техника:
1) У больного в положении лежа, на боку пальпируют и обозначают остистые отростки.
2) По нижнему краю остистого отростка латерально от средней линии на ширину трех пальцев пунктируют кожу иглой. Направление иглы отклоняют на 45° кнаружи от сагиттальной плоскости.
3) После прохождения мышц игла либо соприкасается с ребром или поперечным отростком, либо сразу проникает в межреберное пространство и продвигается в нем, пока не натолкнется на тело позвонка. В первом случае контакт воспринимается мягко и сопротивление преодолевается на поверхности (при небольшом смещении конца иглы в краниальном или каудальном направлении). Во втором случае контакт происходит на большей глубине и сопротивление определяется как сильное.
4) После установления контакта с телом позвонка иглу подтягивают на 1-2 мм, ставят аспирационную пробу и вводят 5 мл раствора анестетика. Затем иглу подтягивают еще на 1 см и повторяют инъекцию 5 мл раствора. Чтобы уменьшить количество вколов в межреберные промежутки, объем раствора анестетика, инъецируемого в одном месте, допустимо увеличить до 20 мл с целью его распространения в смежную паравертебральную полость.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
20.03.20167.26 Mб70Mumenthaler_M._Neurology_(Thieme,2004)(1009s).djvu
- #
- #
- #
- #
- #
- #
Источник
Проведение люмбальной пункции
Пункции
Составление набора для люмбальной пункции, скелетного вытяжения и снятия гипсовых повязок
Проведение люмбальной пункции
Необходимый инстументарий:
- стерильный лоток
- пункционная игла с мандреном
- стерильная пробирка
- пинцеты
- шприц с инъекционной иглой
- раствор новокаина 0,5%
- 70% этиловый спирт
- раствор йодоната
- стерильный перевязочный материал
- манометр Клода
- резиновые перчатки, лейкопластырь
Последовательность действий
1. Уложить пациента на бок с приведенной головой к груди и согнутыми и приведенными к животу ногами.
2. Надеть резиновые перчатки.
3. Обработать 2 раза кожу в области IV-V поясничных позвонков (при анестезии обработать место, указанное врачом) стерильной марлевой салфеткой со спиртом на пинцете..
4. Провести послойную инфильтрационную анестезию мягких тканей 0,5% раствором новокаина.
5. Подготовить пункционную иглу с мандреном на стерильной салфетке.
6. Пункцию проводит врач!
7. Собрать вытекающую спинномозговую жидкость в пробирку.
8. Подать врачу манометр Клода для определения ликворного давления.
9. После извлечения пункционной иглы обработать место пункции раствором йодоната и наложить стерильную салфетку с лейкопластырем.
10. Рекомендуется пациенту строгий постельный режим (2 часа) на спине без подушки и постельный режим 2 дня.
11. Обработанный инструмент поместить в емкость с дезинфицирующим раствором.
12. Снять резиновые перчатки и поместить их в емкость с дезинфицирующим раствором.
Составление набора инструментов для торакоцентеза, дренирования плевральной пункции
Проведение плевральной пункции – торакоцентеза
Показания: экссудативный и гнойный плеврит, пневмоторакс, гемоторакс.
Необходимый инструментарий
- стерильный лоток
- пункционная игла длиной 10 см, диаметром 1 мм
- дренажная трубка
- зажим
- пинцегы
- шприц с инъекционвой иглой – 2
- раствор новокаина 0,5% – 10 мл
- 70% этиловый спирт
- стерильный перевязочный материал
- пробирка и бактериологической лаборатории
- рентгенограмма грудной клетки в прямой и боковой проекции
- резиновые перчатки
- лейкопластырь
Проведение дренирования по Бюлау
Оснащение:
- стерильный лоток
- аппарат Боброва
- зажим
- пинцеты
- ножницы
- шелковая нить
- раствор фурацилина
- напальчник резиновый
- резиновые перчатки
Проведение дренирования по Бюлау
Проведение активного дренирования с помощью резиновой груши
Оснащение:
- стерильный лоток
- резиновая груша
- аппарат Боброва
- резиновые перчатки
Проведение активного дренирования с помощью резиновой груши
Проведение проточно-аспирационного дренирования
Оснащение:
- стерильный лоток
- 68% раствор антисептика (по назначению врача)
- стерильный перевязочный материал
- одноразовая система для инфузий
- 70% этиловый спирт
- резиновые перчатки
Составление набора инструментов для лапароцентеза
Оснащение:
- стерильный лоток
- троакар
- 2 шприца по 5-10мл для анестезии и неотложной помощи
- 0,5% раствор новокаина
- спирт
- йодонат
- сосуд для сбора жидкости (до 10 мл)
- перевязочный материал
- пробирки стерильные
- длинное стерильное полотенце
Составление набора инструментов для пункции мягких тканей
Показания: аспирация содержимого гематомы, удаление гноя из абсцесса с диагностической или лечебной целью, введение лекарственных веществ, биопсия при опухолях.
Оснащение:
- стерильный лоток
- шприц с инъекционнойиглой
- набор пункционных игл различной длины и толщины
- шприцы с инъекционной иглой
- пинцеты
- раствор новокаина 0,5%
- йодонат
- спирт этиловый
- стерильный перевязочный материал
- предметное стекло или пробирка
- лейкопластырь
- резиновые перчатки
- бинт
Составление набора инструментов для пункции суставов
Оснащение:
- стерильный лоток
- пункционная игла диаметром не более 2 M~f
- пинцеты
- шприцы 10,0 мл; 20,0 мл
- шприцы с инъекционной иглой
- раствор новокаина 0,5%
- спирт этиловый 700
- йодонат
- стерильный перевязочный материал
- пробирка ив бактериологической лаборатории
- лейкопластырь
- резиновые перчатки
Техника проведении пункции сустава
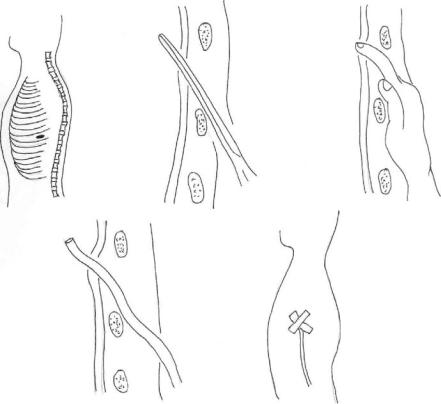
Составление набора инструментов для пункции мочевого пузыря
Оснащение:
- стерильный лоток
- пункционная игла Вира или игла длиной 12-15 см
- дренажная трубка
- зажимы
- пинцеты
- шприцы с инъекционными иглами
- раствор новокаина 0,5%
- спирт этиловый 70%
- стерильный перевязочный материал
- йодонат
- лейкопластырь
- резиновые перчатки
Пункция мочевого пузыря
На зачёте также нужно будет знать
- Как переливать кровь?
- Как ставить капельницу?
- Как ухаживать за центральным катетером?
- Как удалять периферический венозный катетер? и как его ставить
- Да и вообще чтобы сдать зачёт нужно знать многое, которое доступно здесь же. Удачи!
Источник
Показание: острая задержка мочи при невозможности применить ка-тетеризацию.
Техника. Пункцию производят длинной иглой строго по срединной ли-нии на 2 см выше лобкового симфиза через предпузырное клетчаточное про-странство, предварительно сдвинув кожу, иглу направляют перпендикулярно к поверхности кожи и прокалывают все слои брюшной стенки и стенку пу-зыря. В момент начала выделения мочи продвижение иглы прекращают.
7.4 Операции цистостомия, цистотомия, аденомэктомия
При различных патологических процессах нередко возникает необхо-димость вскрыть мочевой пузырь. В одних случаях в конце операции мо-чевой пузырь зашивают наглухо (эпицистотомия), в других – для отве-дения мочи в нем оставляют дренажную трубку (эпицистостомия).
Показания к цистотомии: камни и инородные тела мочевого пузыря, электрокоагуляция полипов мочевого пузыря, в качестве доступа к пред-стательной железе.
Техника. Мочевой пузырь через предварительно введенный резино-вый катетер промывают и наполняют изотоническим раствором натрия хлорида. На наружный конец катетера накладывают зажим. В качестве оперативного доступа, чаще всего, используют вертикальный разрез Кейа длиной 10-12 см по средней линии живота от лобка по направлению к пупку. Рассекают белую линию живота, промежуток между прямыми и пирамидальными мышцами, разделяют тупым путем расположенную под мышцами поперечную фасцию, рассекают до уровня симфиза и вскрывают предпузырное пространство, тупфером отодвигают к верхушке мочевого пузыря жировую клетчатку с переходной складкой брюшины. Стенку пу-зыря легко определить по мышечным волокнам и поверхностным венам. На передневерхнюю стенку мочевого пузыря, не прокалывая слизистую оболочку, накладывают 2 держалки. Держалки слегка подтягивают и между ними вскрывают стенку пузыря лезвием скальпеля в продольном на-правлении. При этом сначала рассекают мышечный слой, а затем слизи-стую оболочку (при рассечении стенки пузыря следует остерегаться от-слоения слизистой оболочки). В этот момент с катетера снимают зажим и выпускают из мочевого пузыря жидкость. Полость осматривают и произ-водят необходимую хирургическую процедуру. Если нет необходимости оставлять дренажную трубку, на рану мочевого пузыря в 2 ряда наклады-вают узловые кетгутовые швы, не захватывая в них слизистую оболочку, и послойно зашивают рану брюшной стенки. В нижний угол раны вводят ре-зиновую полоску. Для обеспечения оттока мочи в верхний угол раны мо-чевого пузыря укладывают дренажную трубку, вокруг нее стенку зашива-ют узловыми швами в 2 ряда. Рану брюшной стенки послойно зашивают наглухо до дренажа. Кожу ушивают вокруг дренажа и тампонов.
Цистостомия. Различают временную и постоянную цистостомию.
Показания: травматические разрывы мочеиспускательного канала, по-вреждение передней стенки мочевого пузыря.
Техника. Обнажение и вскрытие мочевого пузыря производят как и при цистотомии. Во вскрытый мочевой пузырь вводят специальный кате-тер диаметром 1,5 см. На боковой стенке такой трубки ближе к ее концу вырезают дополнительные овальные отверстия для предупреждения заку-порки основного отверстия. Разрез стенки пузыря вокруг трубки плотно сшивают узловыми кетгутовыми швами. Отверстие в стенке пузыря, где выходит дренаж, должно находиться ближе к вершине пузыря, но не у са-мой брюшинной складки. Дренаж выводят наружу у верхнего угла раны. Накладывают послойные швы на рану. После извлечения трубки свищ са-мопроизвольно закрывается. Если необходимо наложить губовидный свищ, слизистую оболочку мочевого пузыря сшивают с кожей; такой свищ самопроизвольно не закрывается.
Аденомэктомия. Наибольшее распространение получили следующие методы аденомэктомии:
1) чреспузырная аденомэктомия, производимая вслепую и под визу-альным контролем;
2) промежностная аденомэктомия;
3) позадилобковая внепузырная аденомэктомия;
4) трансуретральная резекция аденомы простаты, производимая одно- и 2-х-моментно, вслепую и под визуальным контролем.
Чреспузырная аденомэктомия, производимая под визуальным кон-тролем, позволяет сравнительно легко устранить кровотечение из ложа удаленной предстательной железы, произвести пластическое закрытие де-фекта слизистой оболочки мочевого пузыря, подтянуть к шейке мочевого пузыря перепончатую часть мочеиспускательного канала и подшить ее к краям простатического ложа. Техника. После вскрытия мочевого пузыря рану широко расширяют зеркалами, благодаря чему получают хороший доступ к его шейке. Цирку-лярным разрезом рассекают слизистую оболочку мочевого пузыря и кап-сулу предстательной железы, отступив на 1,5 см от края опухоли. При вы-делении последней ориентиром служит предварительно введенный в моче-вой пузырь катетер. Перепончатую часть мочеиспускательного канала пере-секают в поперечном направлении у самой верхушки предстательной желе-зы. После этого у боковой стенки мочевого пузыря отыскивают семявыно-сящий проток и пересекают его между 2-мя лигатурами в месте его отделе-ния от стенки таза. Примыкающий к мочевому пузырю участок семявыно-сящего протока служит ориентиром для подхода сбоку к семенному пу-зырьку и ампуле семявыносящего протока и отделения их от прямой кишки. Производят полное выделение семенных пузырьков и ампул семявынося-щих протоков, после чего железу удаляют единым блоком вместе с шейкой мочевого пузыря, семенными пузырьками и ампулами семявыносящих про-токов. На заключительном этапе вмешательства дистальный участок пере-пончатой части мочеиспускательного канала соединяют с оставшейся ча-стью мочевого пузыря. Лучше всего для этого пользоваться способом, пред-ложенным Флоксом и Кальпом, когда 2-мя параллельными разрезами в про-дольном направлении на передней стенке мочевого пузыря выкраивают лос-кут шириной 3 см. Из выкроенного лоскута формируют трубку, а шейку мо-чевого пузыря сшивают в поперечном направлении. Мочеиспускательный канал и сформированную трубку сшивают на предварительно проведенном через них в мочевой пузырь катетере. Для предупреждения недержания мочи выкраивают продольную полоску из апоневроза прямой мышцы живота, подводят ее под мочеиспускательный канал в области анастомоза и прикреп-ляют к апоневрозу прямой мышцы живота противоположной стороны.
Источник

пункция. Убедившись, что все дренажные отверстия находятся в плевральной полости, трубку фиксируют швами и присоединяют к вакуумной дренажной системе. Края кожного разреза должны плотно облегать трубку. Накладывают повязку (рис.6.9).
Рис. 6.9. Этапы дренирования плевральной полости.
Надлобковая капиллярная пункция мочевого пузыря
Показания: задержка мочи при невозможности применить катетеризацию, при травмах уретры, ожогах наружных половых органов, а также для получения мочи с целью клинического и бактериологического исследования.
Противопоказания: малая вместимость пузыря, острый цистит и парацистит, тампонада мочевого пузыря кровяными сгустками, новообразования мочевого пузыря, большие рубцы и паховые грыжи, смещающие мочевой пузырь, выраженное ожирение больного.
Условия выполнения: полное наполнение мочевого пузыря мочой или дезинфицирующим раствором.
Методика: пункцию производят длинной иглой от шприца «Рекорд» или иглой Вира (лучше под ультразвуковым контролем). Строго по срединной линии живота на 2 см выше лобкового симфиза производят прокол кожи. Иглу направляют перпендикулярно к поверхности кожи и проводят через слои
177
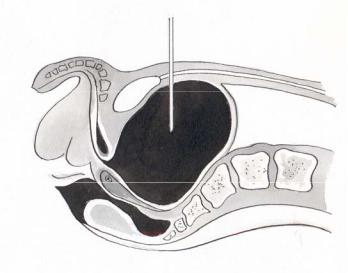
брюшной стенки и мочевого пузыря на глубину 6-8 см. В момент начала выделения мочи продвижение иглы прекращают (рис. 6.10). После опорожнения мочевого пузыря иглу извлекают, и место прокола смазывают йодной настойкой. В смысле нарушения герметичности мочевого пузыря пункция вполне безопасна, т.к. отверстие в его стенке самостоятельно закрывается сокращением мышечных элементов. Прокол при необходимости можно производить повторно.
Рис. 6.10. Пункция мочевого пузыря.
Троакарная эпицистостомия
Используется преимущественно в виде надлобкового ее варианта. Предложено большое количество всевозможных устройств для осуществления данного метода временного или постоянного отведения мочи. По принципу применения все троакары можно подразделить на 2 типа: 1) троакары, через тубус которых после прокола мочевого пузыря вводится в его полость дренажная трубка, а тубус удаляется; 2) троакары, в которых дренажная трубка находится поверх колющего мандрена-стилета и остается в мочевом пузыре после прокола и удаления последнего.
Показания к троакарной эпицистостомии в последние годы по мере накопления опыта неуклонно расширяются. Троакарную эпицистостомию следует выполнять при острой или хронической задержке мочи, когда отсутствуют показания к ревизии мочевого пузыря, причем она может быть методом выбора, как для длительного дренирования пузыря, так и в виде временного отведения мочи в процессе подготовки к радикальному хирургическому вмешательству.
Противопоказания для троакарной эпицистостомии те же, что и для капиллярной пункции.
Подготовка к операции, положение больного на операционном столе, степень наполнения мочевого пузыря мочой или дезинфицирующим раствором по уретральному катетеру такие же, как и при выполнении капиллярной надлобковой пункции.
178
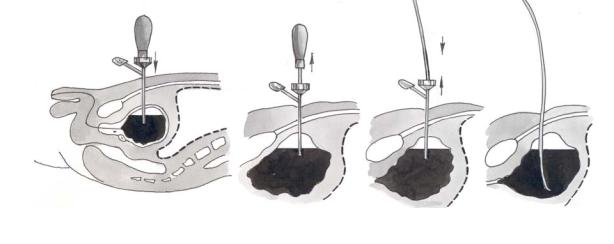
Производят местную анестезию мягких тканей брюшной стенки раствором новокаина на 2 см выше лобкового сочленения. После этого в четыре этапа выполняют эпицистостомию: первый этап – прокол троакаром мягких тканей и стенки мочевого пузыря; второй этап – эвакуация содержимого мочевого пузыря; третий этап – введение катетера в полость мочевого пузыря; четвертый этап – фиксация катетера к коже прошивной лигатурой (рис. 6.11).
Рис. 6.11. Схема этапов троакарной эпицистостомии:
а – положение троакара после вкола; б – извлечение мандрена; в – введение дренажной трубки и удаление тубуса троакара; г – трубка установлена и зафиксирована к коже.
6.9. Поясничная пункция
Прокол субарахноидального пространства чаще всего осуществляется в поясничном отделе позвоночного канала. Поясничный прокол был предложен Квинке (1891 г.) и широко применяется в практике с лечебной и диагностической целью.
Показания: забор спинномозговой жидкости для исследования (кровь, цитоз и др.); уменьшение внутричерепного давления при травмах и явлениях отека мозга; введение лекарственных веществ (антибиотики, противостолбнячная сыворотка) и анестезирующих растворов при спинномозговом обезболивании, воздуха в субарахноидальное пространство с целью пневмоэнцефалографии.
Прокол субарахноидального пространства допустим в любом отделе позвоночника, но наиболее безопасным местом являются промежутки между 3 и 4 или 4 и 5 поясничными позвонками (рис. 6.12).
Положение больного сидя на операционном или перевязочном столе, под ноги подставлена табуретка, локти помещены на бедре, спина сильно выгнута кзади.
При необходимости сделать пункцию в лежачем положении больного укладывают на бок с согнутыми ногами (бедра приведены к животу) и прижатым к груди подбородком.
179
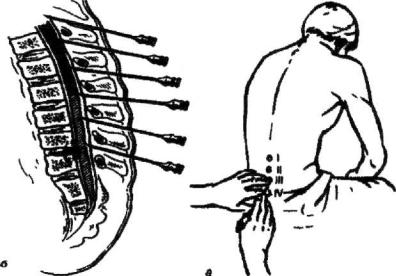
Для поясничного прокола применяют специальную тонкую иглу с мандреном, имеющим скос на конце. Для обезболивания применяется местная анестезия 10-12 мл 0,5 % раствора новокаина.
Рис. 6.12. Техника спинномозговой пункции: а – проекция поясничных позвонков; б – расположение иглы между поясничными позвонками.
Методика. После обработки кожи, для точной ориентировки, ватным шариком, смоченным в йодной настойке, проводят прямую линию, соединяющую наивысшие точки гребней подвздошных костей. Эта линия пересекает позвоночник на уровне промежутка между 4 и 5 поясничными позвонками. В дополнение к этому, указательным пальцем левой руки определяют промежуток между остистыми отростками, расположенными в точке пересечения указанной выше линии со срединной линией позвоночника, Кожу повторно протирают спиртом, нащупывают верхний край остистого отростка 5 поясничного позвонка. Непосредственно над ним делают укол иглой с мандреном строго по срединной линии и проводят иглу перпендикулярно поверхности поясницы, слегка уклоняя ее конец краниально. Движение иглы должно быть плавным и строго направленным. При малейшем отклонении конец иглы может упереться в остистый отросток, либо в дужку позвонка. Иглу проводят на глубину 4-6 см ( в зависимости от возраста больного и толщины слоя мягких тканей) Игла проходит следующие слои: кожу с подкожной клетчаткой, lig. supraspinale, lig. interspinale, lig. flavum и твердую мозговую оболочку. При введении иглы в субдуральное пространство слышится характерный хруст, после которого необходимо прекратить продвижение иглы
иизвлечь манерен. Затем продвигают иглу еще на 1-2 мм, из канюли каплями начинает вытекать спинно-мозговая жидкость (иногда наблюдается примесь крови, которая появляется в результате повреждения иглой мелких сосудов оболочки мозга). Если жидкость не вытекает, то в иглу снова вставляют манндрен и осторожно проводят несколько глубже или поворачивают ее вокруг оси в разные стороны. На рис. 6.13 показана локализация иглы в эпидуральном
исубдуральном пространствах. В случае появления чистой крови иглу
180
Источник
