Хронический пиелонефрит на фоне мочекаменной болезни

Калькулезный пиелонефрит – это воспалительное поражение чашечно-лоханочной системы почек, инициированное или поддерживаемое камнеобразованием. Симптомы включают поясничные боли, слабость, при острой форме – гипертермию с ознобом, дизурию. Диагноз базируется на лабораторных методах исследования: ОАМ, ОАК, бакпосеве, химическом анализе камня. Из инструментальных способов используют УЗИ почек, неконтрастную спиральную КТ брюшной полости и таза. Лечение при отсутствии выраженного нарушения уродинамики и небольших конкрементах консервативное, для осложненных случаев – оперативное, направленное на восстановление пассажа урины, комбинированное с антибиотикотерапией.
Общие сведения
Мировая заболеваемость калькулезным пиелонефритом ежегодно увеличивается на 0,5-5,3%. Преимущественно диагноз устанавливают в возрасте 20-50 лет. У мужчин патология регистрируется чаще, что потенциально связано с гормональными изменениями. Болезнь принимает рецидивирующую форму, поэтому специалисты в сфере клинической урологии считают приоритетной адекватную метафилактику МКБ и калькулезного пиелонефрита. Сложность терапии обусловлена тем, что патогенные микроорганизмы способствуют камнеобразованию, а если камень образовался при отсутствии инфекции, инфицирование и последующая воспалительная реакция потенцируют его рост и формирование новых конкрементов.
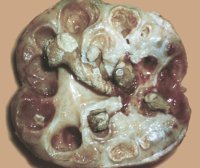
Калькулезный пиелонефрит
Причины
Основная причина воспаления чашечно-лоханочной структуры при почечнокаменной болезни – вторичное присоединение патогенной микрофлоры на фоне уростаза. Существует порочный круг: уронефролитиаз может развиться при имеющемся пиелонефрите, а воспаление способствует камнеобразованию. Камни различаются по солевому составу, как и процессы, приведшие к формированию того или иного типа конкремента. Риск воспаления почки повышается у лиц с иммуносупрессией, отягощенным семейным анамнезом по МКБ, при проживании в зонах с водой низкого качества. Патологию провоцируют:
- Оксалатный нефролитиаз. Причиной гиперкальциурии и гипероксалурии становится повышенное потребление оксалатов при диете с высоким содержанием свеклы, фасоли и темно-зеленых овощей, переизбыток витамина С, заболевания, связанные с мальабсорбцией желчных кислот или хронической диареей (болезнь Крона, синдром короткого кишечника, состояния после абдоминальных операций). Отравление этиленгликолем и дефицит пиридоксина рассматривают как возможные триггеры синтеза оксалата кальция, запускающие развитие калькулезного воспаления. Это самый распространенный тип нефролитиаза (80%).
- Фосфатный нефролитиаз. Гиперпаратиреоз и почечный канальцевый ацидоз 1 типа приводят к формированию фосфатно-кальциевых конкрементов. Первичный гиперпаратиреоз характеризуется повышенной активностью паратиреоидного гормона за счет увеличения его секреции паращитовидными железами. Вторичный гиперпаратиреоз возникает в ответ на снижение уровня кальция крови, злокачественный наблюдается при секреции паратиреоидного белка некоторыми опухолями. Среди общих причин – аутоиммунные заболевания, гиперкальциурия, прием лекарств, содержащих фосфамид и литий.
- Камни мочевой кислоты. Формируются при фоне гиперурикемии и гиперурикозурии. Гиперурикемия – повышение концентрации мочевой кислоты в сыворотке крови (≥7 мг/дл для мужчин; ≥6,0 мг/дл у женщин) на фоне ее перепроизводства при злокачественных новообразованиях, гемолитических анемиях, увеличении потребления пурина (алкоголь, белок). Гиперурикозурия – повышенная экскреция мочевой кислоты >800 мг /день у мужчин, >750 мг/ сутки у женщин. Нефролитиазу сопутствует калькулезный пиелонефрит (90-95%), подагра (25%). Образования из солей мочевой кислоты встречаются в 10%.
- Струвитные конкременты. Отведение мочи с помощью постоянно функционирующего катетера создает высокий риск контаминации уреазопродуцирующих бактерий: протея мирабилис, клебсиелл, уреаплазм уреалитикум, что приводит к персистирующим инфекциям мочевыводящих путей. Патологии, нарушающие пассаж урины (компрессия мочеточника со стороны брюшной полости, инфравезикальная обструкция, опухоли, клапаны уретера), осложняются рефлюксом с формированием струвитных камней и сопровождаются вторичным воспалением.
- Цистиновые камни. Аутосомно-рецессивное расстройство с нарушением метаболизма характеризуется дефектной кишечной или почечной канальцевой экскрецией двухосновных аминокислот, эти механизмы служат основой образования цистиновых конкрементов. Встречаются в 1% случаев. Примерами заболеваний являются фенилкетонурия, цистинурия. У некоторых пациентов регистрируют сопутствующий калькулезный инфекционный пиелонефрит, но причиной почечной недостаточности становится обменная нефропатия.
Различают ряд предрасполагающих факторов развития вторичного пиелонефрита. Диуретики усиливают выведение мочевой кислоты, что способствует росту камней, усилению перифокальной воспалительной реакции. Из поведенческих факторов выделяют низкое потребление жидкости, диету, богатую пуриновыми основаниями, малоподвижный образ жизни. Переохлаждение при мочекаменной болезни, экстрагенитальная инфекция, механическая травматизация (отхождение конкремента, тряская езда) могут привести к обострению сопутствующего пиелонефрита.
Патогенез
Калькулезный пиелонефрит имеет вторичный характер по отношению к камнеобразованию, развивается из-за нарушения эвакуации мочи из лоханки. Полный блок провоцирует гнойное воспаление с резким повышением внутрилоханочного давления. Моча продолжает поступать в лоханку, вызывая ее расширение, что сопровождается болью. Происходит активизация синтеза простагландинов, увеличение ренального кровотока, клубочковой фильтрации. Сократительная функция верхних мочевых путей усиливается под действием биологически активных веществ, далее наступает дискоординация и затем атония.
Уростаз инициирует тяжелые расстройства гемодинамики, ведет к ишемии, отеку паранефральной клетчатки и гипоксии тканей. У пациентов с уронефролитиазом в 90% случаев страдает уродинамика, из-за чего в ЧЛС почки накапливаются бактерии, продукты их жизнедеятельности и вазоактивные субстанции. Высокое гидростатическое давление потенцирует распространение уропатогенов в паренхиму почки и кровяное русло. Особое значение для развития воспаления имеют форникальные и тубулярные рефлюксы, способствующие забросу инфицированной мочи в кровоток и мочевые канальцы.
Классификация
Калькулезный пиелонефрит может быть односторонним или двусторонним, последний встречается в 30% случаев. По форме он всегда вторичный, при метаболических нарушениях процесс, как правило, выявляют в обеих почках. Длительно существующая мочекаменная болезнь и воспаление сопровождаются ХПН. Камни в почках могут быть единичными или множественными, их размеры вариативны, при коралловидном нефролитиазе конкремент занимает всю чашечно-лоханочную систему. По характеру течения выделяют следующие формы:
- Острая. Клиническая картина обычно обусловлена неадекватным оттоком жидкости из ЧЛС на фоне препятствия. Чем больше выражена обструкция – тем интенсивнее симптоматика. Процесс чаще односторонний, возможно вовлечение ипсилатеральной почки, поскольку уропатогены гематогенным путем поражают соседний орган, работающий с повышенной нагрузкой.
- Латентная. Малоподвижные конкременты, локализованные в чашках и лоханках, редко препятствуют эвакуации урины, но провоцируют дискоординацию сократительной активности мочевыводящих путей, ишемию. Воспалительный процесс протекает вяло, выраженные симптомы чаще отсутствуют, о признаках неблагополучия судят по изменениям анализа мочи.
- Хроническая. Симптомы появляются при движении конкрементов, по мере их роста или синтеза новых. Несмотря на изменения в анализах, температурная реакция обычно не выявляется, общее самочувствие страдает незначительно.
С учетом активности пиелонефрит на фоне МКБ находится либо в активной стадии, либо в стадии неполной клинико-лабораторной ремиссии; нормализация анализов и купирование обострения возможны лишь после удаления конкрементов, массивной противомикробной терапии, профилактических мероприятий. Активный процесс по сравнению с латентным течением имеет более высокую вероятность перехода в сморщенную почку или калькулезный пионефроз, что в некоторых классификациях рассматривают как исходы вторичного пиелонефрита.
Симптомы калькулезного пиелонефрита
Клинические проявления зависят от ряда факторов: выраженности нарушения уродинамики, активности воспаления, локализации препятствия. При латентной форме симптомы отсутствуют. Острый воспалительный процесс проявляется повышением температуры с потрясающими ознобами, мутной мочой (иногда с кровью) после приступа почечной колики, дизурией. Гематурия указывает на движение конкрементов, разрыв форникальных сосудов. К общим симптомам относят слабость, головную боль, костно-мышечную ломоту. Из-за раздражения солнечного сплетения наблюдается метеоризм, тошнота, рвота.
Мышечный спазм, усиление перистальтики, местное воспаление и отек способствуют появлению боли через активацию хеморецепторов и раздражение нервных окончаний. Интенсивность ощущений зависит от болевого порога, скорости и степени изменения гидростатического давления в почке и мочеточнике. Перистальтика уретера, миграция камня усиливают болевой синдром. Пациент часто указывает на место максимальной болезненности, которое потенциально является локализацией обструкции при вторичном пиелонефрите. Иррадиация боли вариативна, связана с месторасположением конкремента.
Осложнения
Осложнения калькулезного пиелонефрита могут быть острыми или хроническими. При билатеральной блокировке мочеточников развивается острая почечная недостаточность. При несвоевременном оказании помощи либо назначении антибактериальных препаратов без разрешения обструкции возможен бактериотоксический шок или уросепсис. Инфекция может распространиться из почки на близлежащие ткани с развитием пери- и паранефрита (воспаления околопочечной клетчатки).
К хроническим осложнениям относят стойкую артериальную гипертензию, плохо поддающуюся медикаментозной коррекции, гидронефротическую трансформацию (в тяжелых случаях – калькулезный пионефроз), присоединение хронической почечной недостаточности. Частые рецидивы мочекаменной болезни, сопутствующего воспаления приводят к вторичному сморщиванию почек. Иногда единственно возможным вариантом терапии остается гемодиализ, поскольку при обменных нарушениях трансплантация почки не всегда возможна.
Диагностика
Основная цель диагностики – установить степень обструкции верхних мочевыводящих путей для определения тактики ведения пациента. У больного выясняют семейный анамнез, пищевые привычки, интересуются сопутствующей патологией и приемом лекарств. Первичные мероприятия включают визуализационные методики и лабораторные анализы, направленные на установление степени выраженности воспалительной реакции, сохранности функций почек. Алгоритм диагностики при калькулезном воспалительном процессе:
- Инструментальное обследование. УЗИ почек показывает наличие камней (65%), степень расширения ЧЛС, состояние мочеточника. Способ предпочтительнее для беременных, детей. Проведение экскреторной урографии возможно только при отсутствии признаков блокировки почки по данным анализов. Урограммы дают представление о функциональной способности обеих почек, аномалиях ВМП, но не всегда визуализируют конкременты. Для взрослых исследованием выбора является КТ забрюшинного пространства, которая позволяет оценить плотность камней, их локализацию и анатомические особенности.
- Лабораторное обследование. Большое количество лейкоцитов и бактерий в общем анализе мочи не всегда коррелирует с тяжестью процесса, достижение полной лабораторной ремиссии при почечных камнях зачастую невозможно. Большое значение для дальнейшего лечения имеет рН урины, микроскопия кристаллов. Исследование состава конкремента с высокой достоверностью дает возможность выяснить структурную основу. Бакпосев необходим для определения патогенов. Метаболическая оценка показана при рецидивирующем нефролитиазе: исследуют уровень кальция, фосфора, мочевой кислоты.
Дифференциальную диагностику проводят с острым животом: аппендицитом (правосторонний нефролитиаз), кишечной непроходимостью, перитонитом. Сходные проявления могут обнаруживаться при необструктивном пиелонефрите, цистите. Для исключения абдоминальной патологии уролог назначает консультацию хирурга, с этой же целью осуществляют УЗИ органов брюшной полости. В сомнительных случаях выполняют диагностическую лапароскопию, особенно при подозрении на гинекологические заболевания.
Лечение калькулезного пиелонефрита
Перед определением тактики лечения устанавливают степень расстройства эвакуации мочи. Гипертермия у больного с ранее диагностированной мочекаменной болезнью, некупируемая почечная колика являются показаниями для госпитализации в урологический стационар. Конкременты до 7 мм могут выйти самостоятельно, за состоянием больного наблюдают в динамике. Если на сонограммах нарастает гидронефротическая трансформация, а лабораторные тесты свидетельствуют о повышении уровня креатинина – рекомендована активная тактика ведения. Лечение патологии может быть консервативным или оперативным.
Медикаментозная терапия
Препараты первой линии – антимикробные средства с максимально широким спектром действия, подходящие для эмпирического назначения. Сопутствующую почечную колику устраняют с помощью спазмолитиков, анальгетиков (иногда – наркотических), нестероидных противовоспалительных средств. Экспульсивная терапия подразумевает назначение альфа-адреноблокаторов. Ухудшение самочувствия, отсутствие положительной динамики – показание для хирургического вмешательства, урологической манипуляции.
Оперативное лечение
В оперативном лечении нуждается 10-20% пациентов, что связано с необходимостью восстановления уродинамики. Органоуносящие операции обоснованы при пионефрозе, остром гнойном каменном пиелонефрите без отклика на терапию. Пиелонефрит с камнями более 10 мм, выраженной сопутствующей обструкцией и угрозой уросепсиса также подразумевает активный подход:
- Стентирование мочеточника, нефростомию. Паллиативные вмешательства проводят для нормализации мочеоттока, после выполнения назначают антибиотики, уросептики, литолитические препараты. Стент устанавливают в почку трансуретерально в ходе лечебно-диагностической уретеропиелоскопии. При неудачной попытке стентирования мочеточника формируют нефростому под ультразвуковым контролем. После ликвидации воспаления возможны радикальные операции.
- Удаление конкрементов. Экстракорпоральную ударно-волновую литотрипсию выполняют при наличии почечных и уретеральных камней ≤20 мм в период ремиссии калькулезного пиелонефрита. Методика противопоказана при беременности, патологии свертывающей системы крови, выраженном ожирении. Чрескожная нефролитотомия подходит для удаления конкрементов более 20 мм. Лапароскопическую или открытую пиелолитотомию, уретеролитотомию производят редко при неэффективности перечисленных выше способов или при осложненных камнях с высокой плотностью.
Прогноз и профилактика
При своевременном адекватном лечении, коррекции метаболических расстройств, следовании врачебным рекомендациям прогноз для жизни благоприятный. ХПН, ОПН, сморщивание почек, рецидивирующее течение негативно влияют на исход. Частота рецидивов мочекаменной болезни достигает 50% в течение 5 лет, 70% или выше в течение 10 лет. Повторное камнеобразование после первого эпизода уретеролитиаза составляет 14%, 35% и 52% на протяжении 1, 5 и 10 лет соответственно.
Профилактика подразумевает усиление питьевого режима, соблюдение диеты в зависимости от химической структуры камней, прием литолитических препаратов, уросептиков. Как вспомогательную меру можно использовать фитотерапию. Пациенты подлежат диспансерному учету у уролога или нефролога с контролем анализов мочи, крови и биохимических показателей, проведением ультразвукового сканирования каждые 6-12 месяцев. Не менее важно своевременно санировать любые инфекционные очаги – лечить кариозные зубы и хронические уроинфекции (простатит, цистит, уретрит).
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Бактериальный хронический пиелонефрит – термин, используемый для описания эффектов влияния на почку длительно существующей инфекции. Причём это может быть как активный процесс с персистирующей инфекцией, так и последствия ранее перенесённой инфекции почек. Эти два состояния: активный или неактивный (заживший) хронический пиелонефрит – различаются наличием или отсутствием морфологических признаков инфекции, лейкоцитурии и бактериурии. Это разграничение имеет большое значение, так как при неактивном процессе лечение не показано.
[1], [2], [3], [4], [5], [6], [7], [8]
Код по МКБ-10
N11 Хронический тубулоинтерстициальный нефрит
N11.0 Необструктивный хронический пиелонефрит, связанный с рефлюксом
N11.1 Хронический обструктивный пиелонефрит
N11.8 Другие хронические тубулоинтерстициальные нефриты
N11.9 Хронический тубулоинтерстициальный нефрит неуточненный
Причины хронического пиелонефрита
Бактериальный пиелонефрит почти неизменно встречается у пациентов с осложнённой инфекцией мочевыводящих путей или при наличии сахарного диабета. Процесс высоко вариабелен, зависит от состояния организма хозяина и наличия структурных или функциональных изменений в мочевыводящих путях. Процесс может персистировать многие годы, если повреждения не корригируются. Длительно существующая инфекция приводит к ослаблению организма и анемии. Высока вероятность возникновения осложнений: амилоидоз почек, артериальная гипертензия и терминальная почечная недостаточность.
Не многие болезни порождают так много дебатов и споров, как хронический пиелонефрит. Слово “хронический” вызывает видение персистирующего, тлеющего процесса, который непреклонно ведёт к деструкции почки, если течение его не прерывается, т.е. в исходе заболевания должны развиться нефросклероз и сморщивание почки. На самом деле у большинства пациентов с инфекцией мочевых путей, даже с частыми возвратными атаками, редко встречается почечная недостаточность в поздних стадиях. После рецидивирующих инфекций в отсутствие органических или функциональных изменений мочевыводящих путей, как после первичного острой формы болезни (по крайней мере, у взрослых), нефросклероза и хронической почечной недостаточности не бывает. Они чаще возникают на фоне сахарного диабета, мочекаменной болезни, анальгетической нефропатии или обструкции мочевыводящих путей. Именно поэтому крайне важно точно определить терминологию и факторы риска.
Другой источник путаницы – тенденция к интерпретации фокальных почечных рубцов и деформированных чашечек, видимых на экскреторных урограммах, скорее как «хронический пиелонефрит», чем как старые зажившие пиелонефритические рубцы или результат рефлюкс-нефропатии. Известно, что рубцы, приобретённые после острой формы заболевания и пузырно-мочеточникового рефлюкса в детстве, – основной источник находок у взрослых. Ключевая роль пузырно-мочеточникового рефлюкса в развитии почечных рубцов базируется на работах ряда исследователей.
Хронический пиелонефрит – результат сочетанного действия инфекции и нарушении уродинамики вследствие органических или функциональных изменений мочевых путей.
У детей нефросклероз чаще развивается на фоне пузырно-мочеточникового пефлюкса (рефлюкс-нефропатия). Незрелая развивающаяся почка повреждается при бактериальной инфекции легче, чем сформированный орган. В целом чем младше ребёнок, тем выше риск необратимого повреждения почечной паренхимы У детей старше 4 лет с пузырно-мочеточннковым рефлюксом новые участки склероза образуются редко, хотя старые могут увеличиваться. Кроме возраста ребёнка тяжесть рефлюкс-нефропатии напрямую зависит от выраженности пузырно-мочеточникового рефлюкса.
[9], [10], [11], [12]
Симптомы хронического пиелонефрита
Симптомы хронического пиелонефрита чаще всего проявляются неспецифическими признаками инфекции, включая лихорадку, анемию, азотемию. Возможно асимптомное течение хронического пиелонефрита, либо могут быть возвратные эпизоды острой формы болезни или проявления.
[13], [14], [15], [16], [17], [18], [19]
Осложнения и последствия
Неконтролируемая инфекция в почках может распространяться в окружающие ткани и формировать перинефральный абсцесс. Протяжённость инфекционного процесса трудно определить без радиологических исследований. Перинефральный абсцесс необходимо заподозрить при наличии постоянной боли в боку, лихорадки, лейкоцитоза, несмотря на проводимую антибактериальную химиотерапию. Обычно требуется оперативное дренирование. У пациента может развиться уросепсис, часто сопровождающийся бактериемией и эндотоксемией.
[20], [21], [22], [23], [24], [25], [26]
Диагностика хронического пиелонефрита
Лабораторная диагностика хронического пиелонефрита
Лабораторные данные схожи с данными при острой форме болезни. У пациентов с длительно существующей инфекцией может быть нормоклеточная, нормохромная анемия с нормальным железосвязывающим протеином и ферритином.
С-реактивный белок обычно повышается у пациентов с активной инфекцией. У пациентов с выраженной билатеральной инфекцией повышается содержание мочевины и креатинина сыворотки крови. Концентрационная способность почек заметно уменьшается, но чрезмерная протеинурия бывает редко, за исключением терминальной почечной недостаточности.
[27], [28], [29], [30], [31], [32], [33]
Инструментальная диагностика хронического пиелонефрита
Радиологические данные в основном состоят из анатомических изменений, связанных с подлежащими структуральными изменениями и последствиями инфекционного процесса. Кора почек может быть сморщенной вследствие множественных, неровных корковых рубцов с фокальной складчатостью лоханки. Эти изменения могут быть спутаны с изменениями, возникающими при пузырно-мочеточниковом рефлюксе и почечной артериальной гипертензии. При КТ возможно выявление абсцесса, который может содержать газ (эмфизематозный хронический пиелонефрит) или иметь сходство с опухолью (ксантогранулематозная форма заболевания).
Какие анализы необходимы?
Дифференциальная диагностика
Клинический диагноз активного, бактериального хронического пиелонефрита основан на истории заболевания, клинических, лабораторных и радиологических данных. У пациентов с возвратной, осложненной инфекцией или с сахарным диабетом, у которых симптомы заболевания ассоциируются с бактериурией и пиурией, диагноз установить нетрудно. Основная проблема – отличить резидуальные поражения прошлого инфекционного процесса, которые больше неактивны, от других заболеваний, имеющих схожие радиологические данные.
Состояния, которые могут мимикрировать хронический пиелонефрит, представлены ниже:
Клинические:
- камни почек и обструкция мочеточника;
- опухоль почки;
- поддиафрагмальный и поясничный абсцесс;
- лихорадка неясной этиологии.
Радиологические:
- рефлюкс-нефропатия;
- артериальная гипертензия почечного генеза;
- стеноз почечной артерии:
- диабетическая нефропатия;
- интерстициальный нефрит;
- анальгетический нефрит.
Лечение хронического пиелонефрита
Лечение хронического пиелонефрита проводится с помощью применения оперативных и антибактериальных методов лечения.
Если процесс нелеченый или хронический пиелонефрит лечился неадекватно, процесс может персистировать многие годы и осложняться общей слабостью, анемией и постепенно прогрессировать в почечный амилоидоз, артериальную гипертензию и терминальную почечную недостаточность.
Источник
