Гомогенное образование в мочевом пузыре
Доброкачественные опухоли мочевого пузыря – это группа эпителиальных и неэпителиальных новообразований, исходящих из различных слоев стенки мочевого пузыря и растущих внутрь его полости. Неоплазии могут проявляться гематурией различной интенсивности, учащенным мочеиспусканием и ложными позывами, болезненностью. Диагностика требует проведения УЗИ, цистоскопии с биопсией, нисходящей цистографии. Лечение при доброкачественных опухолях хирургическое – трансуретральное удаление новообразований, резекция мочевого пузыря.
Общие сведения
Группа доброкачественных опухолей мочевого пузыря включают в себя эпителиальные (полипы, папилломы) и неэпителиальные (фибромы, лейомиомы, рабдомиомы, гемангиомы, невриномы, фибромиксомы) новообразования. Новообразования мочевого пузыря составляют около 4-6% всех опухолевых поражений и 10% среди прочих заболеваний, диагностикой и лечением которых занимаются специалисты в сфере клинической урологии. Опухолевые процессы в мочевом пузыре диагностируются преимущественно у лиц старше 50 лет. У мужчин опухоли мочевого пузыря развиваются в 4 раза чаще, чем у женщин.
Доброкачественные опухоли мочевого пузыря
Причины
Причины развития опухолей мочевого пузыря достоверно не выяснены. Большая значимость в вопросах этиологии отводится воздействию производственных вредностей, в частности, ароматических аминов (бензидина, нафтиламина и др.), поскольку высокий процент новообразований диагностируется у рабочих, занятых в лакокрасочной, бумажной, резиновой, химической промышленности.
Провоцировать образование опухолей может длительный застой (стаз) мочи. Содержащиеся в моче ортоаминофенолы (продукты конечного обмена аминокислоты триптофана) вызывают пролиферацию эпителия (уротелия), выстилающего мочевыводящий тракт. Чем дольше моча задерживается в мочевом пузыре и чем выше ее концентрация, тем более выражено опухолегенное действие содержащихся в ней химических соединений на уротелий. Поэтому в мочевом пузыре, где моча находится сравнительно долго, чаще, чем в почках или мочеточниках, развиваются различного рода опухоли.
У мужчин в связи с анатомическими особенностями строения мочеполового тракта довольно часто возникают заболевания, нарушающие отток мочи (простатит, стриктуры и дивертикулы мочеиспускательного канала, аденома простаты, рак предстательной железы, мочекаменная болезнь) и существует большая вероятность развития опухолей мочевого пузыря. В некоторых случаях возникновению опухолей в мочевом пузыре способствуют циститы вирусной этиологии, трофические, язвенные поражения, паразитарные инфекции (шистосомоз).
Патанатомия
Полипы мочевого пузыря – папиллярные образования на тонком или широком фиброваскулярном основании, покрытые неизмененным уротелием и обращенные в просвет органа. Папилломы мочевого пузыря – зрелые опухоли с экзофитным ростом, развивающиеся из покровного эпителия. Макроскопически папиллома имеет сосочковую бархатистую поверхностью, мягкую консистенцию, розовато-беловатый цвет. Иногда в мочевом пузыре выявляются множественные папилломы, реже – диффузный папилломатоз.
Классификация
По морфологическому критерию все доброкачественные опухоли мочевого пузыря делятся на эпителиальные и неэпителиальные. Подавляющая часть новообразований (95%) – эпителиальные. К доброкачественным эпителиальным неоплазиям относятся папилломы и полипы. Эти типы опухолей имеют много переходных форм и довольно часто малигнизируются. Кроме того, группа доброкачественных неэпителиальных новообразований мочевого пузыря представлена фибромами, миомами, фибромиксомами, гемангиомами, невриномами, которые в урологической практике встречаются относительно редко.
Симптомы
Опухоли мочевого пузыря часто развиваются незаметно. Наиболее характерными клиническими проявлениями служат гематурия и дизурические расстройства. Наличие крови в моче может выявляться лабораторно (микрогематурия) или быть видимым глазом (макрогематурия). Гематурия может быть однократной, периодической или длительной, но всегда должна являться поводом для незамедлительного обращения к урологу.
Дизурические явления обычно возникают при присоединении цистита и выражаются в учащении позывов на мочеиспускание, тенезмах, развитии странгурии (затрудненного мочеиспускания), ишурии (острой задержке мочеиспускания). Боли при опухолях мочевого пузыря, как правило, ощущаются над лобком и в промежности и усиливаются в конце мочеиспускания.
Осложнения
Большие опухоли мочевого пузыря или полипы на длинной подвижной ножке, расположенные поблизости от мочеточника или уретры, могут перекрывать их просвет и вызывать нарушение опорожнения мочевых путей. Со временем это может привести к развитию пиелонефрита, гидронефроза, хронической почечной недостаточности, уросепсису, уремии. Полипы и папилломы могут перекручиваться, сопровождаясь острым нарушением кровообращения и инфарктом опухоли. При отрыве опухоли отмечается усиление гематурии.
Новообразования являются фактором, поддерживающим рецидивирующие воспаления мочевых путей – циститы, восходящие уретеро-пиелонефриты. Вероятность озлокачествления папиллом особенно велика у курильщиков. Папилломы мочевого пузыря склонны к рецидивированию через различные периоды времени, при этом рецидивы отличаются большей злокачественностью, чем ранее удаленные эпителиальные неоплазии.
Диагностика
Для выявления и верификации опухолей мочевого пузыря производится цистоскопия, эндоскопическая биопсия с морфологическим исследованием биоптата, цистография, КТ. УЗИ мочевого пузыря является неинвазивным скрининговым методом для диагностики новообразований, выяснения их расположения и размеров. Для уточнения характера процесса эхографические данные целесообразно дополнять компьютерной или магнитно-резонансной томографией органов малого таза с контрастированием.
Основная роль среди визуализирующих исследований мочевого пузыря отводится цистоскопии – эндоскопическому осмотру полости пузыря. Цистоскопия позволяет осмотреть стенки мочевого пузыря изнутри, выявить локализацию опухоли, размеры и распространенность, выполнить трансуретральную биопсию выявленного новообразования. При невозможности забора биоптата прибегают к выполнению цитологического исследования мочи на атипические клетки.
Среди лучевых исследований наибольшее диагностическое значение придается экскреторной урографии с нисходящей цистографией, позволяющим дополнительно оценить состояние верхних мочевыводящих путей. В процессе диагностики опухолевые процессы следует дифференцировать с язвами мочевого пузыря при туберкулезе и сифилисе, эндометриозом, метастазами рака матки и прямой кишки.
Лечение опухолей мочевого пузыря
Лечения бессимптомных неэпителиальных опухолей обычно не требуется. Пациентам рекомендуется наблюдение врача-уролога с выполнением динамического УЗИ и цистоскопии. При полипах и папилломах мочевого пузыря выполняется операционная цистоскопия с трансуретральной электрорезекцией или электрокоагуляцией опухоли. После вмешательства производится катетеризация мочевого пузыря на 1-5 суток в зависимости от обширности операционной травмы, назначение антибиотиков, анальгетиков, спазмолитиков. Современной малоинвазивной методикой является лазерная en-bloc резекция, позволяющая удалять образование с захватом мышечного слоя, что чрезвычайно важно для последующего гистологического исследования.
Реже (при язвах, пограничных новообразованиях) возникает необходимость в трансвезикальной (на открытом мочевом пузыре) электроэксцизии опухоли, частичной цистэктомии (открытой резекции стенки мочевого пузыря) или трансуретральной резекции (ТУР) мочевого пузыря.
Прогноз и профилактика
После резекции опухолей мочевого пузыря цистоскопический контроль выполняется каждые 3-4 месяца в течение года, в течение последующих 3-х лет – 1 раз в год. Выявление папилломы мочевого пузыря служит противопоказанием к работе во вредных отраслях промышленности. К стандартным мерам профилактики относится соблюдение питьевого режима с употребление не менее 1,5 – 2 л жидкости в сутки; своевременное опорожнение мочевого пузыря при позывах к мочеиспусканию, отказ от курения.
Источник
 Мочевой пузырь выполняет важную функцию – выводит мочу из организма. Опухолью называется образование в стенке мочевого пузыря, растущее во внутреннюю его полость. Патология становится последствием перерождения здоровых тканей в онкологические. При онкологическом процессе в слизистой или стенках органа диагностируется рак мочевого пузыря (РМП). Заболевание встречается в 2-5% случаев, чаще у мужчин возрастом старше 65 лет.
Мочевой пузырь выполняет важную функцию – выводит мочу из организма. Опухолью называется образование в стенке мочевого пузыря, растущее во внутреннюю его полость. Патология становится последствием перерождения здоровых тканей в онкологические. При онкологическом процессе в слизистой или стенках органа диагностируется рак мочевого пузыря (РМП). Заболевание встречается в 2-5% случаев, чаще у мужчин возрастом старше 65 лет.
Характер новообразования
Опухоль может иметь доброкачественный и злокачественный характер:
- Доброкачественная опухоль мочевого пузыря формируется из клеток, которые не способны разрастаться в соседние. Новообразование не предоставляет опасности для пациента, после операции нет риска повторного развития онкологии.
- Злокачественная неоплазия формируется из раковых клеток, которые могут проникать в лимфатические протоки и кровеносные сосуды. Биологические жидкости могут переносить их по всему организму и провоцировать развитие метастазов.
Формы рака мочевого пузыря
Патология, в зависимости от гистологического строения тканей новообразования, может иметь одну из форм рака:
- Переходно-клеточный рак. Диагностируется в большей части случаев. Неоплазия находится на оболочке мочевого пузыря, ограничивается эпителиальными клетками. Лечится легко и не переходит за пределы пораженного органа.
- Плоскоклеточный рак. Формируется из железистого слоя. Диагностируется в 2-3% случаев. Может возникать по причине продолжительного воспалительного процесса в мочевом пузыре.
- Аденокарцинома. Формируется из железистых тканевых соединений. Встречается реже всего. Чаще проявляется в виде папиллярных разрастаний, легко распространяется на кости, печень, легкие.
 Причины развития заболевания
Причины развития заболевания
Опухоль мочевого пузыря не имеет триггерных причин. Патология возникает вследствие разных вредных факторов, которые нарушают работу мочевыделительной системы или мочевого пузыря.
К факторам риска, которые могут стать причиной развития рака органа относят:
- Вирус папилломы человека.
- Мочеполовой шистосомоз.
- Питье хлорированной воды.
- Воспаление органа при цистите.
- Продолжительный контакт с канцерогенами.
- Курение, стресс и другие факторы, которые приводят к онкологии.
 Симптомы рака мочевого пузыря
Симптомы рака мочевого пузыря
На первоначальных этапах развития заболевание протекает без проявления характерных симптомов. Одним из самых главных признаков при первой стадии РМП является примесь крови в моче. Есть две формы патологии:
- Микрогематурия: определяется при микроскопии. Не видима глазом, обнаруживается случайно при сдаче общего анализа мочи.
- Макрогематурия: проявляется в виде кровяных капель в моче, иногда в форме сгустков.
При наличии ракового процесса в мочевом пузыре, появляется расстройство акта мочеиспускания. По частоте это второй признак патологии. Пациенты отмечают учащенные позывы к мочеиспусканию (от 10-ти раз в сутки и более), болезненность при опорожнении мочевого пузыря. Подобные симптомы характерны в большей степени для аденомы простаты, поэтому пациенты чаще всего обращаются на консультацию с подозрением на данную патологию.
При распространении онкологии на шейку мочевого пузыря и на область устьев мочеточника, появляются признаки задержки мочи, почечные колики. Увеличение опухоли приводит к появлению боли над лобком. При возникновении подобных симптомов, у пациента так же отмечаются проявления, описанные выше.
 Стадии заболевания
Стадии заболевания
Рак мочевого пузыря имеет несколько стадий развития, учитывая степень поражения:
- Стадия 1. Онкологические клетки находятся в эпителиальном слое. Метастазирование отсутствует.
- Стадия 2. Опухоль распространяется в мышечный слой органа. Своевременное лечение снижает риск появления рецидива.
- Стадия 3. Злокачественная неоплазия затрагивает другие органы организма, поражает жировую ткань и клетчатку, лимфатические узлы.
- Стадия 4. Новообразование широко распространяются за пределы мочевого пузыря, поражает здоровые тазовые кости, брюшную полость.
Методы диагностики
Важным фактором успешного лечения опухоли мочевого пузыря – своевременное выявление болезни. Диагноз устанавливается на основе анамнеза пациента, осмотра, лабораторной и инструментальной диагностики.
Больной обязательно сдает анализ мочи и крови специфичным методом, при котором определяется концентрация белка UBS (антиген РМК). Результат, при котором уровень белка составляет в 15 раз больше от нормы свидетельствует о положительном результате. Однако стоит учитывать, что при воспалительных процессах в мочевыводящей системе может возникнуть ложноположительный результат.
Пациенту также необходимо сдать мочу для цитологического исследования на атипические клетки. Анализ позволяет оценить морфологическую структуру отдельных клеток, выявить опухолевые поражения мочевого пузыря. Цитологическое исследование является дополнительным способом диагностики высокой степени злокачественности новообразования.
УЗИ органов малого таза помогает определить характер неоплазии, параметры, очаг заболевания. Ультразвуковое исследование является информативным, если размер опухоли превышает 5 мм.
При раке мочевого пузыря проводят МРТ органов малого таза с контрастированием для определения распространения процесса в стенку органа, а также наличия лимфаденопатии. При обнаружении опухоли в области устья мочеточников выполняется МСКТ органов брюшной полости с контрастированием для исключения распространения процесса на верхние мочевые пути (мочеточник и почки).
К инструментальным методам исследования относят цистоскопию. Она позволяет определить месторасположение, параметры, характер и форму новообразования. При цистоскопии появляется возможность взять биопсию для дальнейшей гистологической экспертизы.
Лечение заболевания
Современные методики лечения рака мочевого пузыря позволяют избавить пациента от патологии даже на 3-4 стадиях ее развития. При первоначальной степени заболевания, когда раковые клетки формируются в эпителиальном слое, назначается ТУР (трансуретральная резекция) или лазерная En-block резекция стенки мочевого пузыря с опухолью. Операция позволяет безопасно удалить новообразование, помогает пациентам вернуться к привычному образу жизни.
При более опасных стадиях заболевания может проводиться операция – цистэктомия, когда врач методом лапароскопии или с помощью робота да Винчи, удаляет мочевой пузырь и тазовые лимфоузлы. У мужчин также удаляется предстательная железа и семенные пузырьки, у женщин – матка и маточные трубы, яичники.
При удалении опухоли на 1-й стадии развития количество выздоровевших – более 50%. При раке мочевого пузыря 3-й степени прогноз составляет 30%. Пациентам важно регулярно проходить обследование, чтобы своевременно определить наличие опасной патологии.
Источник
Лучевая диагностика пристеночных образований мочевого пузыря и мочеточников
а) Определение:
• Первичные или метастатические опухоли, центрированные в стенке мочевого пузыря, поражающие либо собственную пластинку, либо собственную мышечную пластинку или слои адвентиции ± внутрипузырный рост
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Объемное образование, центрированное в стенке мочевого пузыря, выступающее в просвет
о Формирует тупые углы в просвете мочевого пузыря
• Локализация:
о Различается в зависимости от патофизиологии процесса
о Эндометриоз почти всегда локализуется на задней стенке вдоль маточно-пузырного кармана
• Размер:
о Различный (1-10 см)
• Морфология:
о Обычно данные образования растут как внутрь мочевого пузыря, так и наружу, причем границы между образованием и просветом мочевого пузыря сглаживаются
2. Рекомендации по визуализации:
• Лучший метод диагностики:
о КТ с контрастированием в отсроченную фазу; МРТ
• Советы по протоколу исследования:
о Гидратация пациента для тугого заполнения мочевого пузыря, сканирование с использованием внутривенного контраста
3. Рентгенологические признаки пристеночных образований мочевого пузыря и мочеточников:
• Антеградная/ретроградная цистография:
о Дефект наполнения с гладкой поверхностью
о Вдавления в просвет мочевого пузыря, образующие тупые углы к внутренней поверхности мочевого пузыря
4. КТ при пристеночных образованиях мочевого пузыря и мочеточников:
• Пристеночное мягкотканное образование
5. МРТ при пристеночных образованиях мочевого пузыря и мочеточников:
• МРТ позволяет лучше выделить слои стенки мочевого пузыря и помогает локализовать образование
• Характеристики сигнала различаются в зависимости от патофизиологии процесса и зачатую неспецифичны:
о Лейомиома/лейомиосаркома гипоинтенсивны на Т1 и Т2 (за исключением областей кистозного перерождения и некроза, сигнал от которых колеблется от умеренного до высокого на Т2) о Эндометриоз гиперинтенсивен на Т1 (вследствие продуктов распада крови)
о Нейрофиброма обладает классическим признаком мишени на Т2 (описано выше)
6. УЗИ при пристеночных образованиях мочевого пузыря и мочеточников:
• Изо- или гипоэхогенное мягкотканное образование, поражающее стенку мочевого пузыря
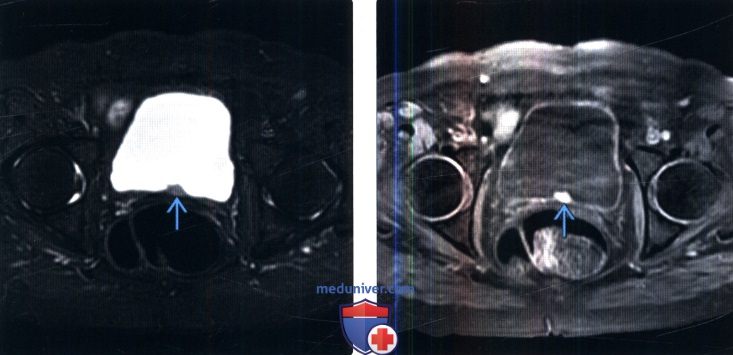 (Слева) МРТ, режим подавления сигнала от жира, STIR, аксиальный срез: у женщины 68 лет с гематурией в анамнезе определяется сигнал умеренной интенсивности на Т2 в виде дефекта наполнения на широкой ножке с тупыми углами по отношению к просвету мочевого пузыря.
(Слева) МРТ, режим подавления сигнала от жира, STIR, аксиальный срез: у женщины 68 лет с гематурией в анамнезе определяется сигнал умеренной интенсивности на Т2 в виде дефекта наполнения на широкой ножке с тупыми углами по отношению к просвету мочевого пузыря.
(Справа) MPT, Т1, аксиальный срез: у этой же пациентки определяется гиперинтенсивный сигнал внутри образования на Т1. Была выполнена резекция мочевого пузыря и при патоморфологическом исследовании была выявлена параганглиома.
в) Дифференциальная диагностика пристеночных образований мочевого пузыря и мочеточников:
1. Лейомиома:
• Наиболее частая мезенхимальная опухоль мочевого пузыря
• В большинстве случаев небольшие и обнаруживаются случайно:
о Клиническая картина крупных опухолей может быть представлена симптомами раздражения при мочеиспускании, гематурией или обструкцией
• Опухоль растет из мышечного слоя и прорастает наружу и/или в просвет мочевого пузыря
• Опухоли меньшего размера, гомогенные; крупные опухоли склонны быть гетерогенными, вследствие кистозного перерождения
• Низкоинтенсивная на Т1 и Т2; отмечается различная степень контрастирования:
о Гиперинтенсивный сигнал на Т2 от областей кистозного перерождения
• Доброкачественная опухоль с отсутствием тенденции к малигнизации
• Лечение; местная резекция
2. Леймиосаркома:
• Наиболее частая злокачественная мезенхимальная опухоль мочевого пузыря
• Редкая опухоль; болеют чаще пожилые мужчины
• Ассоциирована с предшествующей радиотерапией или терапией циклофосфамидом
• В 80% случаев высокой степени злокачественности; пятилетняя выживаемость составляет – 60%
• Картина визуализации схожа с таковой при лейомиоме; обычно крупнее и содержит более гетерогенные области некроза
• Лечение: радикальная цистэктомия± химиорадиотерапия
3. Рабдомиосаркома:
• Растет из примитивных мышечных клеток мочевого пузыря и предстательной железы
• Наиболее частая опухоль мочевого пузыря у детей:
о Встречается в три раза чаще у европейцев по сравнению с афроамериканцами
• Клиническая картина представлена гематурией, дизурией или инфекцией мочевыделительных путей
• Полипоидные образования, похожие на виноград при гроздевидном варианте саркомы
4. Нейрофиброма:
• Редкая опухоль; мочевой пузырь является самым частым местом поражения мочевыделительных путей
• Может быть изолированной или ассоциированной с нейрофиброматозом первого типа
• Образования растут из пристеночного нервного сплетения рядом с треугольником мочевого пузыря
• Нейрофибромы могут быть очаговыми, плексиформными или диффузными:
о Могут приводить к диффузному узловому утолщению стенки мочевого пузыря
• Гиподенсные на КТ без контрастирования; отмечается гетерогенное контрастирование
• На МРТ обычно гипоинтенсивна на Т1 с признаком мишени на Т2:
о Гипоинтенсивная область (фиброз), окруженная гиперинтенсивной миксоидной стромой
о Элементы стромы сильно накапливают контраст на изображениях МРТ с контрастным усилением
5. Параганглиома:
• Редкая пристеночная/подслизистая опухоль, растущая из хромафинных клеток симпатической системы мочевого пузыря:
о Составляют 1% всех феохромацитом
• Чисто пристеночные опухоли имеет вид выемки в стенке мочевого пузыря с тупым углом (имитируя другие пристеночные опухоли)
• В большинстве случаев, однако, усиленно растут в просвет и их невозможно отличить от папиллярного уротелиального рака на визуализации
• Сильное гомогенное контрастирование (схожее с параганглиомами в других областях тела)
• На МРТ гиперинтенсивны на Т1, а также отмечается ограничение диффузии
• В большинстве случаев имеют клиническую картину и являются функциональными
6. Лимфома:
• Чаще всего образование вторично, первичная опухоль встречается реже
• Возникаете 10-25% случаев у пациентов с лимфомой
• Обычно представлены В-клеточными опухолями низкой степени злокачественности или опухолью из лимфоидной ткани слизистых (MALT)
• Образования с четкими границами в стенке мочевого пузыря
• Благоприятный прогноз как при химио-, так и при радиотерапии
7. Эндометриоз:
• Поражение мочевого пузыря при эндометриозе встречается редко
• Вызвано прямой имплантацией эндометрия при оперативном вмешательстве на малом тазу
• Имплантация эндометрия обычно возникает в маточно-пузырном кармане и образование растет через детрузор в подслизистый слой
• Почти всегда возникает на задней поверхности мочевого пузыря и не отделим от прилежащей матки
• Картина визуализации неспецифична; представляет из себя вдавление вдоль задней стенки мочевого пузыря с тупыми углами (имитируя другие пристеночные процессы):
о Менее часто эндометриоз может прорастать в эпителий и приобретать вид полипоидного пристеночного образования
• Сильное контрастирование (обычно гетерогенное, вследствие наличия и очагов кровоизлияния и фиброза)
• На МРТ определяются области кровоизлияния (гиперинтенсивные на Т1)
8. Метастазы:
• Возникают редко
• Наиболее частыми первичными опухолями являются меланома, рак молочной железы и желудка
• Обычно проявляются как очаговые образования:
о Может быть представлена в виде диффузного утолщения стенки мочевого пузыря; основываясь только на данных визуализации, дифференциальная диагностика доброкачественных причин цистита затруднена
• Образования обычно пристеночные/подслизистые с внутрипузырным ростом
9. Внешние образования (имитация):
• На антеградной/ретроградной цистографии и на цистоскопии внешняя компрессия мочевого пузыря может имитировать пристеночный процесс
• Инвазивные инфильтрирующие процессы, такие как злокачественные образования прямой кишки/мочеполовой системы и эндометриоз, начинаются снаружи мочевого пузыря и в дальнейшем прорастают в стенку мочевого пузыря
• УЗИ, КТ и МРТ могут помочь в дифференциальной диагностике между внешними и пристеночными процессами
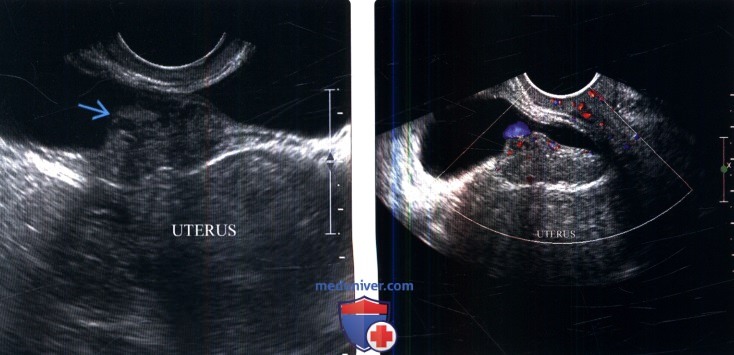 (Слева) УЗИ мочевого пузыря в поперечной плоскости: у женщины 45 лет определяется гетерогенное, гипоэхогенное пристеночное образование вдоль задней стенки мочевого пузыря (центрированное в маточно-пузырном кармане).
(Слева) УЗИ мочевого пузыря в поперечной плоскости: у женщины 45 лет определяется гетерогенное, гипоэхогенное пристеночное образование вдоль задней стенки мочевого пузыря (центрированное в маточно-пузырном кармане).
(Справа) Цветовая допплерография в продольной плоскости: у этой же пациентки лучше определяется взаимосвязь между образованием, маткой и мочевым пузырем. Обратите внимание на гладкую поверхность образования и тупой угол между образованием и стенкой мочевого пузыря. Был подтвержден диагноз эндометриоза.
г) Патология:
1. Общая характеристика:
• Генетика:
о Параганглиомы и нейрофибромы могут быть ассоциированы с наследственными синдромами
2. Стадирование, степени дифференцировки и классификация пристеночных образований мочевого пузыря и мочеточников:
• В зависимости от глубины пристеночной инвазии, наличия региональных и отдаленных метастазов
д) Клинические особенности:
1. Клиническая картина:
• Наиболее частые признаки/симптомы:
о Небольшие пристеночные образования обычно не имеют клинической картины и обнаруживаются случайно
о Клиническая картина крупных опухолей может быть представлена ирритативной симптоматикой, гематурией или обструкцией
о Параганглиомы мочевого пузыря могут быть функциональными
2. Демография:
• Эпидемиология:
о Пристеночные опухоли мочевого пузыря довольно редки:
– < 5% всех опухолей мочевого пузыря
3. Лечение пристеночных образований мочевого пузыря и мочеточников:
• Зависит от гистологии образования:
о Лейомиома; хирургическая резекция
о Лимфома: химио- или радиотерапия
о Рабдомиосаркома: оперативное лечение, химио- и радиотерапия
о Параганглиома: оперативное лечение
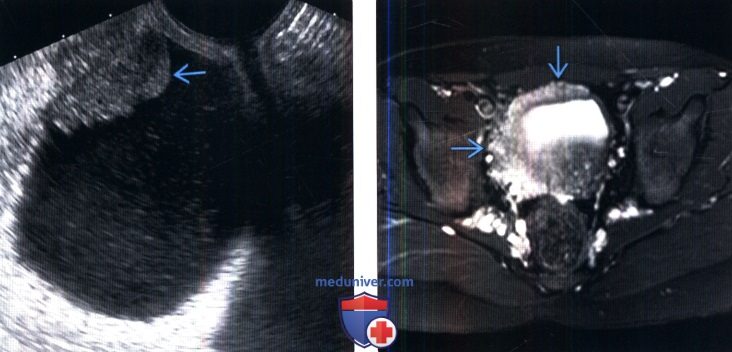 (Слева) Трансвагинальное УЗИ, В-режим, в продольной плоскости: у женщины 65 лет, поступившей с симптомами цистита, определяется гипоэхогенное образование возле купола мочевого пузыря. При цистоскопической биопсии была выявлена лейоми-осаркома.
(Слева) Трансвагинальное УЗИ, В-режим, в продольной плоскости: у женщины 65 лет, поступившей с симптомами цистита, определяется гипоэхогенное образование возле купола мочевого пузыря. При цистоскопической биопсии была выявлена лейоми-осаркома.
(Справа) MPT, Т2, режим подавления сигнала от жира, аксиальный срез: у мальчика 9 лет с анамнезом нейрофиброматоза первого типа определяется заметное узловое утолщение стенки мочевого пузыря. Обратите внимание на дополнительную плексиформную нейрофиброму вдоль боковой стенки таза и в околопрямокишечном пространстве.
е) Диагностическая памятка. Советы по интерпретации изображений:
• Располагающаяся сверху слизистая как правило интактна, образование имеет тупые углы к внутренней поверхности пузыря
ж) Список использованной литературы:
1. Beilan JA et al: Pheochromocytoma of the urinary bladder: a systematic review of the contemporary literature. BMC Urol. 13:22, 2013
2. Castellino SM et al: Pediatric genitourinary tumors. Curr Opin Oncol. 21 (3):278-83, 2009
3. Velcheti V et al: ic cancer involving bladder: a review. Can J Urol. 14(1)3443-8,2007
4. Wong-You-Cheong JJ et al: From the s of the AFIP: Inflammatory and nonneoplastic bladder masses: radiologic-pathologic correlation. Radiographics. 26(6):1847-68, 2006
5. Chapron C et al: Deeply infiltrating endometriosis: pathogenetic implications of the anatomical distribution. Hum Reprod. 21(7): 1839-45, 2006
6. Bazot M etal: Deep pelvic endometriosis: MR imaging for diagnosis and prediction of extension of disease. Radiology. 232(2)379-89, 2004
7. Bazot M et al: Sonography and MR imaging for the assessment of deep pelvic endometriosis, J Minim Invasive Gynecol, 12(2): 178-85; quiz 177,186, 2005
8. Vercellini P et al: The pathogenesis of bladder detrusor endometriosis. Am J Obstet Gynecol. 187(3)338-42, 2002
9. Binsaleh S et al: Bladder leiomyoma: report of two cases and literature review. Can J Urol. 11 (5)341 1-3,2004
10. Mallampati GK et al: MR imaging of the bladder. Magn Reson Imaging Clin N Am. 12(3)345-55, vii, 2004
11. Wilkinson LM et al: Best cases from the AFIP: plexiform neurofibroma of the bladder. Radiographics. 24 Suppl 1: S237-42, 2004
12. Dahm P et al: Malignant non-urothelial neoplasms of the urinary bladder: a review. Eur Urol. 44(6)372-81,2003
13. Rosser CJ etal: Clinical presentation and outcome of high-grade urinary bladder leiomyosarcoma in adults. Urology. 61 (6): 1 151-5, 2003
14. Umaria N et al: MRI appearances of bladder endometriosis. Br J Radiol. 73(871):733-6, 2000
15. Bates AW et al: Malignant lymphoma of the urinary bladder: a dinicopathological study of 11 cases. J Clin Pathol. 53(6):458-61,2000
16. Knoll LDet al: Leiomyoma of the bladder. J Urol. 136(4):906-8, 1986
17. Sundaram CP et al: Characteristics of bladder leiomyoma as noted on magnetic resonance imaging. Urology. 52(6): 1142-3, 1998
– Также рекомендуем “Лучевая диагностика стадии рака мочевого пузыря”
Редактор: Искандер Милевски. Дата публикации: 15.10.2019
Источник
