Гистология мочевого пузыря что это такое
Расшифровка результатов цитологического исследования образцов полученных при цистоскопии
При обнаружении процессов, подозрительных на онкопатологии, берутся смывы с уротелия – слизистой мочевого пузыря. Образцы направляют в лабораторию на исследование. По его результатам выдается протокол, где указывается наличие патологических клеток.
Оценка результатов цитологии проводится, согласно Парижской системе 2016 г. Все образцы условно делятся на 7 категорий по риску онкологии. От категории зависит дальнейшая врачебная тактика.
| Категория | Характеристика | Описание | Тактика ведения больного |
| I | Неадекватный материал, не подходящий для диагностики | Препарат нельзя оценить, поскольку он неправильно взят | Повторная сдача анализов |
| II | Цитограмма негативна по карциноме – NHGUC | Результат указывает на отсутствие рака (карциномы) | Наблюдение |
| III | Обнаружены атипичные клетки уротелия – AUC | Обнаружены клетки с признаками атипии – неправильного строения. Они могут иметь слишком большими, маленькими, иметь неправильную форму и строение. Атипия возникает не только при онкологии, но и при мочекаменной болезни, диабете, хроническом цистите, гипертрофии предстательной железы, болезнях почек | Наблюдение. Дополнительные исследования для выявления причин атипии. Цистоскопия и повторный анализ через 3 мес. |
| IV | Подозрение на карциному SHGUC/AUC-H | Заключение указывает на наличие в мазке клеток, похожих на злокачественные, но их количество не даёт возможность однозначно подтвердить наличие онкопатологии | Требуется проведение биопсии – взятия образцов тканей для гистологического анализа – исследования тканей |
| V | Карцинома низкой степени злокачественности – LGUC | В образце обнаружены раковые клетки, характерные для онкологии с низкой степенью злокачественности | Проводится цистоскопия с биопсией, которая подтверждает результаты и выявляет тип рака |
| VI | Карцинома высокой степени злокачественности – HGUC | В образце обнаружены раковые клетки, характерные для онкологии с высокой степенью злокачественности | Проводится биопсия с последующей гистологией (исследованием тканей) для подтверждения результатов и выявления типа новообразования |
| VII | Другие формы злокачественных опухолей | Обнаружены злокачественные клетки, принадлежность которых сложно определить | Требуется проведение биопсии с последующей гистологией (исследованием тканей) для подтверждения результатов и выявления типа рака |
В мочевом пузыре могут обнаруживаться очаги метаплазии – клеток, которых в норме быть не должно. Это состояние не является раком, но больные с такими патологиями подлежат наблюдению.
| Виды метаплазии | Причины | Описание |
| Нефрогенная | Травмы мочевыводящих путей, операции на тазовых органах, химиотерапия | На слизистой обнаруживаются клетки, в норме входящие в состав канальцев почек и не свойственные для уротелия. Наблюдаются боли при мочеиспускании и выделение крови с мочой |
| Плоскоклеточная | Воспалительные процессы, наличие паразитов | Замещение клеток переходного эпителия плоским, которого на стенке органа не должно быть. Опасно перерождением в плоскоклеточный рак |
Все больные с неблагоприятными результатами цитологии должны наблюдаться у уролога. Им нужно периодически проводить УЗИ малого таза и сдавать анализы на онкомаркеры, чтобы не пропустить развитие онкологии.
При подозрении на рак мочевого пузыря назначается биопсия с гистологическим исследованием, во время которого изучается строение не только клеток, но и самой ткани. Такой анализ покажет вид опухоли и её агрессивность.
Заключение, выдаваемое после проведения цистоскопии с биопсией
Гистологическое заключение показывает наличие доброкачественных или злокачественных новообразований в мочевом пузыре. В основном обнаруживаются следующие опухоли:
| Опухоль | Характеристика |
| Переходноклеточная папиллома | Доброкачественное образование, чаще всего обнаруживаемое в возрасте 50-60 лет. Нередко развивается на фоне хронического цистита. |
| Переходноклеточная инвертированная папиллома | Доброкачественное образование, по агрессивности и росту, не уступающее злокачественным. Быстро растёт, разрушая соседние ткани. Требует удаления, но после операции рецидивирует примерно в 3-19% случаев. Чем раньше проведена операция, тем ниже риск рецидива |
| Папиллярная уротелиальная опухоль низкого злокачественного потенциала | Рак с крайне низкой степенью злокачественности. В отличие от других видов онкологии, имеет хороший прогноз, особенно при своевременном лечении |
| Карцинома in situ | Начальная стадия рака, при котором он еще не вышел за границы покровной ткани – эпителия |
| Переходноклеточный рак | Наиболее частый вид злокачественных новообразований мочевыводящих путей. Развивается из переходного эпителия, выстилающего орган изнутри |
| Плоскоклеточный рак | Плоскоклеточный рак. Возникает редко, поскольку в норме плоского эпителия в этом органе нет. Эта ткань появляется только в ответ на постоянное раздражение, хроническую инфекцию или присутствие паразитов. При этой онкопатологии клетки плоского эпителия превращаются в злокачественные. |
| Аденокарцинома | Железистый рак, возникающий из клеток, вырабатывающих слизь. Встречается достаточно редко, но имеет высокую степень злокачественности |
| Недифференцированный рак | Крайне злокачественная форма онкологии, при которой невозможно определите тип клеток, из которых образовался рак. Быстро растет и метастазирует |
| Рабдомиосаркома | Злокачественное новообразование, образованное из мышц мочевого пузыря. Имеет высокую степень злокачественности |
| Феохромоцитома | Гормонально-активная доброкачественная опухоль, вызывающая гормональные сбои. Больные жалуются на скачки давления, потливость, головные боли, дрожь, слабость, снижение трудоспособности |
| Лимфома | Злокачественная опухоль лимфатических узлов |
| Карциносаркома | Злокачественное новообразование, происходящее из слизистой оболочки и мышц. Встречается крайне редко, очень злокачественно |
| Меланома | Агрессивное новообразование, состоящее из пигментных клеток – меланоцитов. Часто является метастазом меланомы кожи |
| Метастатические опухоли | В эту область метастазирует рак желудка, молочных желез, лёгких, почек. Могут прорастать онкологические очаги из матки, кишечника, предстательной железы |
В гистологическом заключении указывается степень дифференциации рака, которая обозначается буквой G. Существует 4 степени дифференциации – чем она выше, тем меньше раковые клетки схожи со здоровыми, и выше агрессивность новообразования.
Обозначение GX означает, что дифференциацию клеток определить невозможно, а двойная категория, например, G3-4, говорит о том, что онкологический очаг состоит из двух видов клеток с различной степенью отличия от здоровых и разной злокачественностью.
При обнаружении раковых и предраковых патологий больную направляют к врачу-онкологу. Доктор проведет дополнительную диагностику и назначит лечение в зависимости от типа опухоли, её агрессивности и распространённости.
Поделиться ссылкой:
Еще статьи
Источник

УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Введение
По гистологическому строению опухоли мочевого пузыря принято разделять на эпителиальные и неэпителиальные. Эпителиальных опухолей большинство – до 98 % (90-96 % всех опухолей мочевого пузыря составляет рак). Доброкачественные неэпителиальные опухоли мочевого пузыря встречаются крайне редко и преимущественно представлены фибромами, фибромиомами, гемангиомами, лейомиомами, рабдомиомами, невриномами [5, 6, 7]. Как в отечественной, так и зарубежной литературе сообщения о подобных опухолях носят характер единичных наблюдений. Наиболее распространенная доброкачественная опухоль мочевого пузыря, фиброма, встречается лишь в 0,8 % наблюдений [4, 5].
Для доброкачественных неэпителиальных опухолей мочевого пузыря характерно бессимптомное течение, поэтому они, как правило, диагностируются случайно. Вместе с тем выявление опухоли мочевого пузыря требует ее морфологической верификации, что во многом определяет дальнейшую лечебную тактику.
Основным методом получения ткани опухоли для определения ее гистологического строения является трансуретральныя биопсия, которая выполняется с помощью щипчиков или двухлопастных ложечек [1, 2]. Зачастую материал для гистологического исследования получают непосредственно при трансуретральной резекции мочевого пузыря.
Важное значение для верификации диагноза и установления стадии заболевания при новообразованиях мочевого пузыря имеет возможность получения ткани опухоли не только из поверхностных, но и глубоких слоев новообразования, а также из ложа удаленной опухоли. В литературе мы не встретили данных о трансуретральной пункционной биопсии опухоли мочевого пузыря. По-видимому, это связано с редкостью неэпителиальных опухолей мочевого пузыря и сложностью выполнения подобной операции, обусловленной отсутствием длинной биопсийной иглы для цистоскопа с прямым рабочим каналом [3, 6, 7].
Клиническое наблюдение
Пациентка, 41 год, поступила в урологическую клинику ММА им. И.М. Сеченова с жалобами на периодически возникающую после мочеиспускания тупую боль в надлобковой области. При обследовании по месту жительства обнаружен внутренний эндометриоз, тогда же при ультразвуковом исследовании органов малого таза было выявлено объемное образование, локализованное по левой боковой стенке мочевого пузыря, 3,0 х 3,4 х 2,7 см.
При поступлении состояние удовлетворительное, АД – 120/80 мм рт. ст., живот мягкий, безболезненный во всех отделах. Симптом Пастернацкого отрицателен с обеих сторон. Мочеиспускание не нарушено. При бимануальном исследовании в левой паховой области пальпируется гладкое, малосмещаемое, безболезненное образование, туго-эластической консистенции, 2,5 х 2,0 см.
Анализы крови: эр. 4,6х1012/л, Hb 140 г/ л, л. 3,5х109/л; СОЭ 10 мм/ч, мочевина 0,9 мг %, креат. 1,0 мг/%, мочевая кислота 4,7 мг %, глюкоза 105 мг %. Анализ мочи: рН 5,0, лейкоциты и эритроциты единичные в поле зрения. Анализы крови и мочи без патологических изменений. Проба по Зимницкому: уд. вес 1011-1022 при объеме 1000 мл.
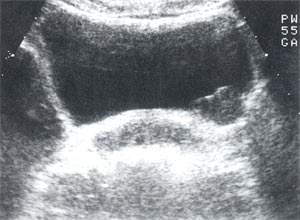
При УЗИ органов мочевой системы: почки обычных размеров, с четкими, ровными контурами, подвижны при дыхании. Дилатации чашечно-лоханочных систем нет. Патологических и гиперэхогенных образований в почках не выявлено. По левой боковой стенке мочевого пузыря определяется объемное образование, однородной эхоструктуры, с неровными контурами, 3,4 х 3,0 х 2,4 см (рис. 1). При фармакоультразвуковой полицистоскопии установлено, что стенки мочевого пузыря одинаково подвижны. При УЗИ гениталий: матка размерами 4,9 х 4,2 х 5,4 см, эндометрий – 0,6 см, миометрий неоднородной эхоструктуры. Яичники без особенностей.

Рис. 1. Мочевой пузырь при первичном осмотре. Объемное образование по левой боковой стенке размерами 3,4×3,0 см.
На обзорном снимке органов мочевой системы деформаций костной системы нет, теней, подозрительных на конкремента, не обнаружено. На серии экскреторных урограмм выделение контрастного вещества почками своевременное, дилатации чашечно-лоханочных систем обеих почек не выявлено. Пассаж контрастного вещества по мочеточникам сохранен. На нисходящей цистограмме в левой половине мочевого пузыря определяется дефект наполнения овальной формы, 4,0 х 2,0 см, со всех сторон окруженный контрастным веществом (рис. 2).
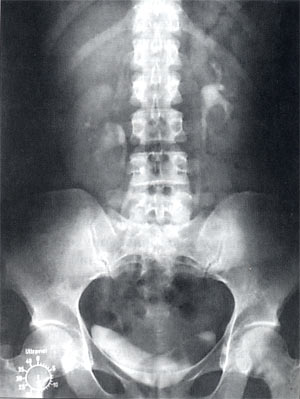
Рис. 2. Дефект наполнения овальной формы размерами 4,0 х 2,0 см по левой боковой стенке мочевого пузыря.
На полицистограмме подвижность стенок мочевого пузыря не нарушена. При компьютерной томографии органов малого таза: по заднелевой стенке мочевого пузыря определяется мягкотканное образование 3,0 х 2,3 х 2,5 см с четкими, бугристыми контурами. Паравезикальная клетчатка не изменена. Регионарные лимфоузлы не увеличены (рис. 3).
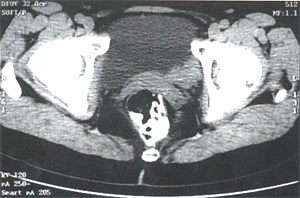
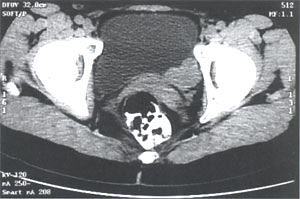
Рис. 3. Компьютерные томограммы малого таза без контрастирования. Опухоль по задней стенке мочевого пузыря.
При рентгенологическом исследовании легких, костей патологических изменений не выявлено.
При цистоскопии: слизистая бледно-розовая, устья мочеточников овальной формы, типично расположены, ритмично сокращаясь выбрасывают прозрачную мочу. На 1 см выше и латеральнее устья левого мочеточника расположено объемное образование на широком основании, с неровной гладкой поверхностью 4,0 х 2,0 см, слизистая над ним не изменена (рис. 4).
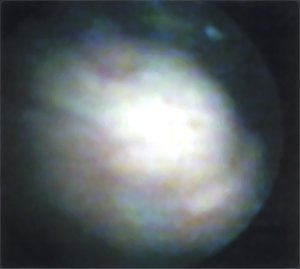
Рис. 4. Цистоскопическая картина. Опухоль мочевого пузыря.
По результатам проведенного обследования было высказано предположение о наличии доброкачественной опухоли мочевого пузыря.
Для определения дальнейшей лечебной тактики была предпринята цистоскопия под внутривенным наркозом, с трансуретральной пункционной биопсией выявленного новообразования мочевого пузыря.
После обработки наружных половых органов раствором йодопирона по уретре в мочевой пузырь проведен цистоскоп “Olympus” N 21 по Ch. Визуализирована опухоль и устья мочеточников. Параллельно тубусу цистоскопа в полость мочевого пузыря по уретре проведен катетер Нелатона N 10 по Ch с введенной в его просвет биопсийной иглой (US Biopsy Promex Adivision длиной 20 см, диаметром 1,2 мм). После визуализации иглы в мочевом пузыре катетер Нелатона смещен кнаружи и выполнена биопсия опухоли (рис. 5). Получен столбик белесой ткани 2,0 х 0,3 см. Аналогичная операция проведена для получения второго столбика ткани из основания опухоли. Осложнений во время манипуляций не было.
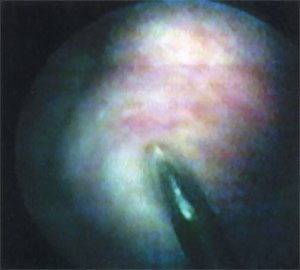
Рис. 5. Пункционная биопсия опухоли мочевого пузыря.
Послеоперационный период протекал гладко, без осложнений. По результатам гистологического исследования фрагменты соединительной и мышечной ткани без признаков атипии – фибромиома (рис. 6).
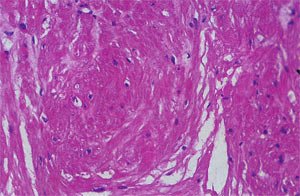
Рис. 6. Патогистологическая картина биотата опухоли мочевого пузыря (х 200, окраска гематоксилин эозином).
Учитывая доброкачественный характер опухоли, пациентка была выписана домой. В настоящее время находится под динамическим наблюдением, контрольные явки в клинику проводятся каждые 3 месяцев. При контрольном обследовании через 6 месяцев самочувствие пациентки удовлетворительное, жалоб не предъявляет, ультразвуковая картина мочевого пузыря аналогична наблюдаемой в октябре 2001 г. (рис. 7). При контрольной цистоскопии размеры опухоли не изменились, слизистая над ней без патологических изменений (рис. 8).
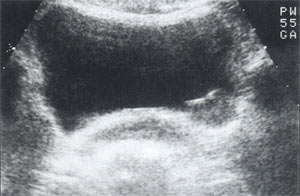
Рис. 7. Контрольная эхограмма мочевого пузыря через 6 мес.
Рис. 8. Контрольная цистоскопическая картина через 6 мес.
Обсуждение
Приведенное наблюдение показывает, что выявленная опухоль оказалась доброкачественной, протекала бессимптомно и явилась случайной находкой. Использование описанной методики получения ткани в сочетании с морфологической верификацией новообразования позволило установить диагноз и определить тактику лечения.
Выводы
- Неэпителиальные, доброкачественные опухоли мочевого пузыря являются крайне редкими формами новообразований и, как правило, протекают бессимптомно.
- Ультразвуковое исследование, являясь первым методом обследования, дает важную информацию о локализации и размерах опухоли. При выявлении опухоли мочевого пузыря по данным УЗИ для уточнения стадии процесса целесообразно дополнить обследование компьютерной или магнитно-резонансной томографией.
- Опухоли мочевого пузыря требуют обязательной морфологической верификации. Одним из вариантов получения ткани опухоли из ее глубоких отделов является трансуретральная пункционная биопсия.
Литература
- Клиническое руководство по ультразвуковой диагностике. М.: Видар, 1996.
- Цыб А.Ф. Гришин Т.Н. Ультразвуковая томография и прицельная биопсия в диагностике опухолей малого таза. М.: Набур, 1994.
- Spahn M, Portillo FJ, Grobholz R, Junemann KP, Alken P. Fibromyxoid pseudosarcoma of the urinary bladder. Case report and review of the literature of a rare disease // Urologe, 2001 Jul; 40 (4): 315-8.
- Koizumi S., Inoue H., Wakabayashi Y., Konishi T., Okada Y., Tomoyoshi T. Fibroma of the bladder associated with a large diverticulum: a case report. Hinyokika Kiyo. 1995 Jan; 41 (1): 65-7.
- Martinez F., Cabezudo I., SoriaJS., Ardanz A., Franco R, Virto], Otero G. Bladder fibroma. Report of a case.//Actas Urol Esp. 1993, Sep; 17 (8): 537-40.
- Mincione GP., Gasbarre M., Paglierani M., Beneforli P., Lazzeri M. Pseudosarcoma of the urinary bladder// Pathologica, 1995 Oct; 87 (5): 554-8.
- Ortiz Gamiz A., Poyato Galan JM., Sanchez Sanchez E., Moyano Calvo JL., Arribas Gonzalez JM., Alvarez-Ossorio Fernandez JL., Molina Carranza А., Сastineiras Fernandez J. Bladder leiomyoma: diagnosis by imaging // Arch Esp Urol. 2002, Jan-Feb;55 (1): 79-81.

УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Источник
Инвертированная папиллома относится к группе редких образований, развивающихся преимущественно в мочевом пузыре. Мужчины более склонны к данной патологии по сравнению с женщинами, особенно в возрасте “50+”.
Инвертированная папиллома может протекать бессимптомно, при симптоматической форме проявляется кровью в моче и дискомфортом при мочеиспускании. Для диагностики применяют сонографию, цистоскопию и МРТ, но точный диагноз ставится после гистопатологического исследования.
Метод лечения инвертированной папилломы мочевого пузыря – ее резекция. Если образования не будут полностью удалены, они часто рецидивируют.
Разновидности папиллярных поражений мочевого пузыря
Папиллярные поражения мочевого пузыря развиваются достаточно часто и включают следующие типы:
- доброкачественные;
- злокачественные;
- неопластические изменения – полип, метаплазия, некоторые типы циститов.
В свою очередь поражения делятся на инвазивные и неинвазивные. Неинвазивные также бывают не раковые, переходные, злокачественные высокого или низкого потенциала злокачественности и включают:
- Уротелиальную папиллому. Новообразование относится к доброкачественным поражениям мочевого пузыря. Первичные папилломы этого типа чаще возникают в молодом возрасте, в том числе у детей. Самый частый симптом – гематурия, проявляющаяся примесью крови в моче.
- Инвертированную папиллому. Относится к видам доброкачественных опухолей, развивающихся из вышележащей слизистой оболочки, затем прорастающих в строму. Преимущественно возникает у мужчин в возрасте от 50 до 60 лет. В основном проявляется гематурией и/или симптомами раздражения при мочеиспускании.
- Папиллярные уротелиальные новообразования с низким злокачественным потенциалом (PUNLMP). Близки к уротелиальным папилломам, но отличаются утолщением уротелия. После резекции рецидивируют чаще.
- Неинвазивную папиллярную уротелиальную карциному с низкой степенью злокачественности (LGPUC). Поражения характеризуются упорядоченным внешним видом уротелия, однако обнаруживаются вариации атипии (архитектурной и цитологической), часто с поражением задней или боковой стенки мочевого пузыря. Такие образования имеют тенденцию рецидивировать. Возможно прогрессирование до инвазивных опухолей, но такой исход встречается редко.
- Неинвазивную папиллярную уротелиальную карциному с высокой степенью злокачественности (HGPUC). Опухоль характеризуется беспорядочным видом папиллярных выростов уротелия, причем имеются выраженные архитектурные и цитологические аномалии (атипия). Они часто диагностируются достаточно поздно (поэтому возможна инвазия). Характеризуются высоким потенциалом злокачественной трансформации.
Уротелиальная папиллома. Рисунок 1
Уротелиальная папиллома. Рисунок 2
Инвертированная папиллома
Общие сведения об инвертированной папилломе
Инвертированная уротелиальная папиллома – редкая опухоль, представляющая собой неинвазивное эндофитное уротелиальное новообразование почечной лоханки, мочеточника или мочевого пузыря. На долю таких папиллом приходится менее 1% всех уротелиальных новообразований. С момента его первоначального описания Пашкисом (Paschkis) в 1927 году в литературе было описано более 1000 случаев заболевания.
Инвертированная папиллома обычно обнаруживается случайно во время цистоскопической диагностики других состояний, например доброкачественной гиперплазии предстательной железы, гематурии или рака предстательной железы. Она может проявляться как грубая или микроскопическая безболезненная гематурия. Однако клинические и эндоскопические особенности инвертированной уротелиальной папилломы мочевого пузыря не являются специфичными, и окончательный диагноз ставится на основании гистопатологического исследования.
Причины развития инвертированных папиллом
Этиология инвертированной папилломы мочевого пузыря остается неизвестной. Однако некоторые исследования подчеркивают важность и влияние хронических воспалительных состояний и раздражения органа. Некоторые ученые предположили, что перевернутая папиллома мочевого пузыря возникает в результате реакции:
- на воспаление;
- на хроническую инфекцию;
- курение;
- непроходимость;
- на воздействие канцерогенов.
Курение
Другие специалисты утверждают, что инвертированный рост уротелиальной папилломы происходит из-за гиперплазии гнезд фон Брунна и представляет собой либо регенеративный, либо реактивный процесс. Несколько ученых сообщили о положительности Р16 и поэтому предполагают патогенез, коррелирующий с ВПЧ-инфекцией, хотя более специфические тесты, такие как гибридизация in situ, не выявили ДНК ВПЧ в ткани папилломы. Таким образом, ВПЧ как этиологический агент инвертированной папилломы уротелия пока не обоснован.
Распространенность инвертированных папиллом мочевого пузыря
Инвертированные папилломы у большинства пациентов обнаруживаются на пятом или шестом десятилетии жизни, причем возраст пациентов, по разным источникам, составляет 9-88 лет. Патология поражает мужчин чаще, чем женщин, с соотношением мужчин и женщин 5,8:1.
Отмечается более высокая распространенность уротелиальных новообразований среди курильщиков. Однако у курильщиков очаги поражения обычно позитивны на мутации гена р53, и папилломы, как правило, сосуществуют с злокачественными новообразованиями более высокой степени. Инвертированная уротелиальная папиллома не имеет мутаций р53, хотя они могут иметь сверхэкспрессию р53.
Патофизиология инвертированных папиллом
В инвертированных папилломах уротелия можно наблюдать ряд молекулярных хромосомных и других молекулярных изменений. Обнаружение неслучайной инактивации Х-хромосом хорошо документировано, это позволяет предположить, что инвертированная папиллома является клональным новообразованием, возникающим из одной клетки-предшественницы.
Частота потери гетерозиготности (LOH) при инвертированной папилломе невелика (8-10%) и контрастирует с высокой частотой LOH (от 29% до 80%) при уротелиальной карциноме и папиллярном уротелиальном новообразовании с низким злокачественным потенциалом.
Некоторые исследования сообщили о мутациях FGFR3 (рецептора фактора роста фибробластов) в 9,8-45% инвертированных папиллом, но другие не обнаружили таких мутаций. Так же сообщалось, что некоторые опухоли содержат делеции 9p (в 3,9% случаев), делеции 9q (в 13,2%) и делеции 17p (в 51%). В одном исследовании сообщалось о рецидивирующих мутациях HRAS (061R) в 60% случаев (мутации HRAS ассоциируются с уротелиальной карциномой мочевого пузыря).
Заметно сниженная частота потери гетерозиготности, отсутствие мутаций TP53, отсутствие укорочения теломер и характер мутаций FGFR3 в инвертированной папилломе, в отличие от уротелиальной карциномы, наводят на мысль о том, что инвертированная папиллома не содержит ключевых генетических аномалий, которые предрасполагают к развитию уротелиальной карциномы. Это говорит о том, что эти сущности возникают благодаря отдельным и отчетливым патогенетическим механизмам. Однако имеются некоторые сообщения о сосуществующем раке уротелия или развитии рака уротелия в течение 1-8 лет после постановки диагноза инвертированной папилломы уротелия.
Считается, что это происходит из-за слабой и недостаточной диагностики рака уротелия при отборе проб или других проблем, а не из-за истинного прогрессирования. Обычно считается, что инвертированная уротелиальная папиллома не обладает злокачественным или метастатическим потенциалом.
Гистопатология инвертированных папиллом – макроскопические данные
Опухоль представляет собой приподнятое, педункулированное или полиповидное поражение с гладкой вышележащей поверхностью. Размер опухоли варьируется от небольших очагов до 8,0 см, и большинство очагов являются одиночными. Наиболее распространенное место развития инвертированной папилломы – шейка мочевого пузыря, за которой следуют тригон, боковые стенки и задняя стенка.
Гистопатология инвертированных папиллом – микроскопические данные
Инвертированные папилломы уротелия имеют трабекулярную картину роста, иногда с сопутствующими кистозными изменениями и вакуолизацией люминальных клеток, имитирующими кистозный и железистый цистит.
Анастомозирующие связки и трабекулы имеют относительно равномерную ширину, возникают из поверхностного уротелия и инвагинируют в пластинку propria. Вышележащий уротелий может быть нормальным, ослабленным или гиперпластическим. По определению, экзофитная папиллярная структура отсутствует или минимальна.
Основание очага поражения имеет гладкую поверхность сопряжения с прилегающей стромой. Периферия тяжей и трабекул выстлана более темными клетками, которые часто бывают палисадными (базальные клетки). Они варьируются от 5 до 10 клеточных слоев толщиной до более узловых или твердых областей. Отсутствие цитологической атипии указывает на инвертированное папиллярное уротелиальное новообразование, которое необходимо дифференцировать от уротелиальных опухолей с низким злокачественным потенциалом или уротелиальной карциномы с инвертированным рисунком роста. Опухолевые клетки могут иметь пенистую цитоплазму, которая может быть очаговой или диффузной.
Центральная часть опухоли состоит из мягких веретенообразных клеток, параллельных шнурам (струящиеся). Также могут присутствовать плоскоклеточная метаплазия, образование микроцист и истинная железистая дифференцировка. Промежуточная строма минимальна и обычно фиброзна, с минимальным воспалением.
Неопластические клетки в перевернутой папилломе не показывают никакой или минимальной цитологической атипии, но иногда может быть очевидна дегенеративная атипия. Редкие митотические фигуры могут присутствовать на периферии трабекул или шнуров. Наличие ядерной атипии, такой как нерегулярное распределение хроматина, увеличенные нерегулярные ядрышки, расширение роста и увеличение митозов, указывает на инвертированную уротелиальную карциному.
Уч. Хендерсон и др. предложили следующие гистологические признаки для установления диагноза инвертированной папилломы мочевого пузыря:
- Инвертированная архитектура похожа на инвертированную папиллому верхних мочевых путей.
- Нормальный уротелий.
- Однородность уротелиальных клеток.
- Отсутствующий или нечастый митоз.
- Образование микроцист.
- Плоскоклеточная метаплазия.
Существует два основных подтипа инвертированной уротелиальной папилломы:
- Трабекулярный подтип – классический тип.
- Железистый подтип, морфологически перекликающийся с железистым циститом.
Продолжение статьи
- Часть 1. Инвертированная папиллома мочевого пузыря – виды, характеристика, патофизиология, гистология.
- Часть 2. Симптомы, диагностика и лечение инвертированных папиллом мочевого пузыря.
Поделиться ссылкой:
Источник
