Гипоэхогенное образование мочевого пузыря
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Инструментальная диагностика методом ультразвукового сканирования (УЗИ), которое также называется ультрасонографией, может выявлять во внутренних органах и полостях участки с различной акустической плотностью – гиперэхогенное или гипоэхогенное образование.
Что означает гипоэхогенное образование?
Локальное гипоэхогенное образование в том или ином органе, в отличие от гиперэхогенного, является результатом более низкой эхогенности тканей – в сравнении с параметрами акустической плотности здоровых тканей органа. То есть данный участок слабо отражает направленный на него ультразвуковой сигнал (в частотных диапазонах 2-5, 5-10 или 10-15 МГц). И это свидетельство того, что данное образование – с точки зрения его структуры – либо содержит жидкость, либо имеет полость.
Гипоэхогенное образование на экране визуализируются в виде серых, темно-серых и практически черных зон (при гиперэхогенности зоны светлые, часто – белые). Для расшифровки ультразвукового изображения существует шкала шести категорий серого Gray Scale Imaging, где каждый пиксель полученного на мониторе изображения гипоэхогенного образования – в зависимости от силы ультразвукового сигнала, возвращающегося на датчики – представляет собой конкретный оттенок серого.
Расшифрованные узи-диагностами (сонографами) результаты ультразвукового обследования изучаются врачами конкретного профиля (эндокринологом, гастроэнтерологом, урологом, нефрологом, онкологом и др.), сопоставляются с показателями сданных пациентами анализов и результатами прочих исследований.
Во многих случаях требуется дифференциальная диагностика, для чего, кроме УЗИ, используются другие аппаратные методы визуализации патологии (ангиография, цветная допплерография, КТ, МРТ и т.д.), а также проводится гистологическое исследование биоптатов.
Причины гипоэхогенного образования
Как показатель ультрасонографии, гипоэхогенное образование может иметь любую локализацию. Причины гипоэхогенного образования также разные и полностью зависят от этиологии и патогенеза тех заболеваний, которые развиваются у пациентов.
Например, гипоэхогенное образование в поджелудочной железе считается диагностическим критерием выявления таких патологий, как кисты, геморрагический панкреатит, муцинозная цистоаденома (которая склонна к малигнизации), аденокарцинома головки поджелудочной железы, метастазы при злокачественных опухолях других органов.
Гипоэхогенное образование в печени и желчном пузыре
Здоровые печеночные ткани умеренно гиперэхогенны, и гипоэхогенное образование в печени может быть при циррозных очагах; очаговом стеатозе; кистах (в том числе при Echinococcus multilocularis); билиарном абсцессе; гепатоцеллюлярной аденоме; очаговой паренхиматозной гиперплазии; гепатоме и холангиоцеллюлярной аденокарциноме небольших размеров.
Гипоэхогенные образования визуализируются также в случаях распространения в печень диффузных метастазов рака поджелудочной железы, яичников, молочных желез, яичка, желудочно-кишечного тракта.
В УЗИ-диагностике патологий желчного пузыря особое значение имеет строение его стенок, так как при отсутствии повреждений органа они визуализируется в виде трех слоев: внешнего и внутреннего гиперэхогенных и среднего гипоэхогенного.
Среди причин, вызывающих гипоэхогенное образование в желчном пузыре, следует назвать полипы, аденокарциному (с интактным внешним слоем пузыря), лимфомы (опухоли лимфоузов), ангиосаркому.
Гипоэхогенные образования селезенки
В норме эхогенность селезенки однородна, хотя чуть выше, чем печени. Но из-за высокой васкуляризации УЗИ селезенки проводится с контрастным веществом, которое накапливается в паренхиме и дает возможность (в конце паренхиматозной фазы) визуализировать очаговые поражения и гипоэхогенные образования селезенки.
К числу таких образований относят:
- острую интрапаренхимальную гематому при разрыве селезенки (вследствие травмы живота);
- гемангиомы (доброкачественные сосудистые образования) при спленомегалии;
- инфаркты селезенки (инфильтративные или гематологические);
- лимфому селезенки;
- метастазы различного происхождения (чаще всего саркомы мягких тканей, остеосаркомы, рака почки, молочной железы или яичников).
Как отмечают специалисты, эхинококковые, солитерные и дермоидные кистозные образования селезенки могут иметь эхоструктуру смешанного характера.
Гипоэхогенное образование в почке, надпочечниках и мочевом пузыре
Гипоэхогенное образование в почке может быть выявлено при включениях в паренхиму кистозных образований (в том числе недоброкачественных), гематомах (на начальных стадиях), пиогенных паранефральных абсцессах (на стадии некроза) или кавернозном туберкулезе почки.
По словам эндокринологов, обнаружить гипоэхогенное образование надпочечника – задача непростая, и УЗИ, к сожалению, справляется с ней не всегда. Например, верификация диагноза аденомы при первичном альдостеронизме, а также патологической пролиферации клеток коры надпочечников при гиперкортицизме (болезни Иценко-Кушинга) базируется на симптомах. УЗИ безошибочно обнаруживает достаточно крупную феохромоцитому, а также лимфому, карциному и метастазы. Так что, обследовать надпочечники целесообразнее всего с помощью КТ и МРТ.
При развитии доброкачественной лейомиомы, переходно-клеточного рака мочевого пузыря или феохромоцитомы (параганглиомы) мочевого пузыря, которая сопровождается артериальной гипертензией и гематурией, при обследовании на УЗИ визуализируется гипоэхогенное образование в мочевом пузыре.
Гипоэхогенное образование в брюшной полости и малом тазу
Патологии, локализованные в брюшной полости, в частности, в кишечном отделе ЖКТ, беспрепятственно исследуются ультразвуком: больной пустой кишечник имеет утолщенные гипоэхогенные стенки, контрастирующие с окружающей гиперэхогенной жировой тканью.
В далеко не полном списке причин, вызывающих визуализируемое при УЗИ гипоэхогенное образование в брюшной полости, значатся:
- грыжа, выпирающая в паховый канал;
- интраабдоминальные гематомы (травматические или связанные с коагулопатиями);
- серозная и гнойная флегмона брюшины или забрюшинного пространства;
- абсцесс терминального отдела подвздошной кишки при трансмуральном илеите (болезни Крона);
- воспаление мезентериальных лимфоузлов (лимфатических узлов брыжейки);
- B-клеточная неходжкинская лимфома или лимфома Беркитта;
- метастазирование в висцеральные лимфатические узлы брюшной полости;
- карцинома слепой кишки и др.
При УЗИ органов малого таза и матки образования с низкой акустической плотностью выявляются у женщин – при наличии миомы, аденомы, кисты или эндометриоза матки; функциональной или дермоидной кист придатков. А гипоэхогенное образование в яичнике бывает при геморрагической кисте, а также тубоовариальном абсцессе (гнойном воспалении в фаллопиевых трубах и яичниках), фолликулярной лимфоме и карциноме.
У мужчин патологиями с таким диагностическим показателем являются рак яичка, лимфоцеле яичка, варикоцеле канатика, а в ходе проведения УЗИ простаты у пациентов с доброкачественной аденомой или раком данной железы визуализируется гипоэхогенное образование предстательной железы.
Гипоэхогенное образование в подключичной области
Выявленное во время УЗИ гипоэхогенное образование в подключичной области может быть признаком:
- доброкачественных новообразований и злокачественных лимфом переднего средостения;
- хронического лимфолейкоза;
- поражений периферических лимфатических узлов метастазами рака щитовидной железы, гортани, пищевода, молочных желе, легких;
- остеосарком торакальной локализации;
- кисты и эхинококкоза легких;
- тимомы или карциномы тимуса (вилочковой железы).
Гипоэхогенность структур в данной области отмечается клиницистами у пациентов с гиперплазией или кистой паращитовидных желез, гиперпаратиреозом или узелковым аденоматозом.
Виды гипоэхогенных образований
Кроме анатомо-топографической характеристики возникшего образования, ультрасонография выявляет его форму (округлую, овальную, неправильную), размер по ширине (кранио-каудальный) и глубину относительно наружной стенки органа или полости.
По этому параметру основные виды гипоэхогенного образования включают:
- округлое гипоэхогенное образование или гипоэхогенное овальное образование (это различные кисты, варикоцеле, аденомы, опухоли надпочечников метастатической этиологии);
- гипоэхогенное узловое образование (свойственное гемангиомам, узловой билиарной гипертрофии, миомам матки, узелковому аденоматозу и др.);
- гипоэхогенное очаговое образование (характерное для цирроза и очаговой жировой инфильтрации печени, гематом и инфаркта селезенки и т.д.).
В заключении проведенного УЗИ отмечаются особенности контуров изображения:
- гипоэхогенное образование с ровными контурами (кисты, узловая гипертрофия печени, опухоли молочной железы);
- гипоэхогенное образование с неровными контурами (многие опухоли, большинство метастазов);
- гипоэхогенное образование с четким контуром (кисты, аденомы, абсцессы, имеющие на ультразвуковом изображении гиперэхогенный ободок);
- гипоэхогенное образование с нечеткими контурами (кавернозные гемангионы печени, рак щитовидной железы, метастазы в ткани органов любой локализации).
Далее оценивается гомогенность/гетерогенность образования, то есть его внутренняя структура:
- гипоэхогенное однородное образование (карциномы);
- гипоэхогенное неоднородное образование (крупные аденомы, рак печени, диффузные формы карцином и др.);
- гипоэхогенное образование с гиперэхогенными включениями (почечно-клеточный рак, аденома яичника, рак предстательной железы).
В обязательном порядке дается описание состояния окружающих тканей, дистальных акустических эффектов (усиление, ослабление, акустическая тень) и особенность латеральных теней (симметричность, асимметричность, отсутствие).
Кроме того, отмечается наличие/отсутствие васкуляризации (то есть кровеносных сосудов) в образованиях узлового характера с определением таких видов, как: гипоэхогенное образование без кровотока (аваскулярное) и гипоэхогенное образование с кровотоком.
Образования, имеющие кровеносные сосуды, разделяю на:
- гипоэхогенное образование с перинодулярным кровотоком (подтип с перинодулярной, т.е. окружающей узел васкуляризацией);
- гипоэхогенное образование с сочетанным кровотоком (сосуды имеются возле образования и внутри него);
- гипоэхогенное образование с интранодулярным кровотоком (наличие васкуляризации зафиксировано только внутри образования).
Как показывает клиническая практика, гипоэхогенное образование с интранодулярным кровотоком может указывать на его злокачественный характер.
И, наконец, принимается во внимание наличие в структуре образования соединений кальция. И гипоэхогенное образование с кальцинатами (кальцинозом) характерно для инкапсулированного хронического абсцесса печени при амебиазе, рака печени, новообразований в щитовидной и предстательной железе, злокачественных опухолей молочной железы и др.
Лечение
Пациенты могут спросить врача, какое лечение гипоэхогенного образования необходимо, и какие лекарства для этого назначаются… Но лечат не обнаруженные с помощью ультразвука аномальные участки, а заболевания, повлекшие патологическое изменение плотности ткани, слабо отражающей ультразвуковые волны.
Источник
Лучевая диагностика пристеночных образований мочевого пузыря и мочеточников
а) Определение:
• Первичные или метастатические опухоли, центрированные в стенке мочевого пузыря, поражающие либо собственную пластинку, либо собственную мышечную пластинку или слои адвентиции ± внутрипузырный рост
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Объемное образование, центрированное в стенке мочевого пузыря, выступающее в просвет
о Формирует тупые углы в просвете мочевого пузыря
• Локализация:
о Различается в зависимости от патофизиологии процесса
о Эндометриоз почти всегда локализуется на задней стенке вдоль маточно-пузырного кармана
• Размер:
о Различный (1-10 см)
• Морфология:
о Обычно данные образования растут как внутрь мочевого пузыря, так и наружу, причем границы между образованием и просветом мочевого пузыря сглаживаются
2. Рекомендации по визуализации:
• Лучший метод диагностики:
о КТ с контрастированием в отсроченную фазу; МРТ
• Советы по протоколу исследования:
о Гидратация пациента для тугого заполнения мочевого пузыря, сканирование с использованием внутривенного контраста
3. Рентгенологические признаки пристеночных образований мочевого пузыря и мочеточников:
• Антеградная/ретроградная цистография:
о Дефект наполнения с гладкой поверхностью
о Вдавления в просвет мочевого пузыря, образующие тупые углы к внутренней поверхности мочевого пузыря
4. КТ при пристеночных образованиях мочевого пузыря и мочеточников:
• Пристеночное мягкотканное образование
5. МРТ при пристеночных образованиях мочевого пузыря и мочеточников:
• МРТ позволяет лучше выделить слои стенки мочевого пузыря и помогает локализовать образование
• Характеристики сигнала различаются в зависимости от патофизиологии процесса и зачатую неспецифичны:
о Лейомиома/лейомиосаркома гипоинтенсивны на Т1 и Т2 (за исключением областей кистозного перерождения и некроза, сигнал от которых колеблется от умеренного до высокого на Т2) о Эндометриоз гиперинтенсивен на Т1 (вследствие продуктов распада крови)
о Нейрофиброма обладает классическим признаком мишени на Т2 (описано выше)
6. УЗИ при пристеночных образованиях мочевого пузыря и мочеточников:
• Изо- или гипоэхогенное мягкотканное образование, поражающее стенку мочевого пузыря
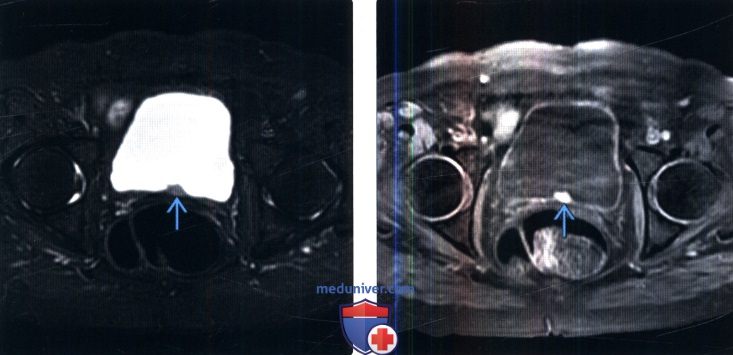 (Слева) МРТ, режим подавления сигнала от жира, STIR, аксиальный срез: у женщины 68 лет с гематурией в анамнезе определяется сигнал умеренной интенсивности на Т2 в виде дефекта наполнения на широкой ножке с тупыми углами по отношению к просвету мочевого пузыря.
(Слева) МРТ, режим подавления сигнала от жира, STIR, аксиальный срез: у женщины 68 лет с гематурией в анамнезе определяется сигнал умеренной интенсивности на Т2 в виде дефекта наполнения на широкой ножке с тупыми углами по отношению к просвету мочевого пузыря.
(Справа) MPT, Т1, аксиальный срез: у этой же пациентки определяется гиперинтенсивный сигнал внутри образования на Т1. Была выполнена резекция мочевого пузыря и при патоморфологическом исследовании была выявлена параганглиома.
в) Дифференциальная диагностика пристеночных образований мочевого пузыря и мочеточников:
1. Лейомиома:
• Наиболее частая мезенхимальная опухоль мочевого пузыря
• В большинстве случаев небольшие и обнаруживаются случайно:
о Клиническая картина крупных опухолей может быть представлена симптомами раздражения при мочеиспускании, гематурией или обструкцией
• Опухоль растет из мышечного слоя и прорастает наружу и/или в просвет мочевого пузыря
• Опухоли меньшего размера, гомогенные; крупные опухоли склонны быть гетерогенными, вследствие кистозного перерождения
• Низкоинтенсивная на Т1 и Т2; отмечается различная степень контрастирования:
о Гиперинтенсивный сигнал на Т2 от областей кистозного перерождения
• Доброкачественная опухоль с отсутствием тенденции к малигнизации
• Лечение; местная резекция
2. Леймиосаркома:
• Наиболее частая злокачественная мезенхимальная опухоль мочевого пузыря
• Редкая опухоль; болеют чаще пожилые мужчины
• Ассоциирована с предшествующей радиотерапией или терапией циклофосфамидом
• В 80% случаев высокой степени злокачественности; пятилетняя выживаемость составляет – 60%
• Картина визуализации схожа с таковой при лейомиоме; обычно крупнее и содержит более гетерогенные области некроза
• Лечение: радикальная цистэктомия± химиорадиотерапия
3. Рабдомиосаркома:
• Растет из примитивных мышечных клеток мочевого пузыря и предстательной железы
• Наиболее частая опухоль мочевого пузыря у детей:
о Встречается в три раза чаще у европейцев по сравнению с афроамериканцами
• Клиническая картина представлена гематурией, дизурией или инфекцией мочевыделительных путей
• Полипоидные образования, похожие на виноград при гроздевидном варианте саркомы
4. Нейрофиброма:
• Редкая опухоль; мочевой пузырь является самым частым местом поражения мочевыделительных путей
• Может быть изолированной или ассоциированной с нейрофиброматозом первого типа
• Образования растут из пристеночного нервного сплетения рядом с треугольником мочевого пузыря
• Нейрофибромы могут быть очаговыми, плексиформными или диффузными:
о Могут приводить к диффузному узловому утолщению стенки мочевого пузыря
• Гиподенсные на КТ без контрастирования; отмечается гетерогенное контрастирование
• На МРТ обычно гипоинтенсивна на Т1 с признаком мишени на Т2:
о Гипоинтенсивная область (фиброз), окруженная гиперинтенсивной миксоидной стромой
о Элементы стромы сильно накапливают контраст на изображениях МРТ с контрастным усилением
5. Параганглиома:
• Редкая пристеночная/подслизистая опухоль, растущая из хромафинных клеток симпатической системы мочевого пузыря:
о Составляют 1% всех феохромацитом
• Чисто пристеночные опухоли имеет вид выемки в стенке мочевого пузыря с тупым углом (имитируя другие пристеночные опухоли)
• В большинстве случаев, однако, усиленно растут в просвет и их невозможно отличить от папиллярного уротелиального рака на визуализации
• Сильное гомогенное контрастирование (схожее с параганглиомами в других областях тела)
• На МРТ гиперинтенсивны на Т1, а также отмечается ограничение диффузии
• В большинстве случаев имеют клиническую картину и являются функциональными
6. Лимфома:
• Чаще всего образование вторично, первичная опухоль встречается реже
• Возникаете 10-25% случаев у пациентов с лимфомой
• Обычно представлены В-клеточными опухолями низкой степени злокачественности или опухолью из лимфоидной ткани слизистых (MALT)
• Образования с четкими границами в стенке мочевого пузыря
• Благоприятный прогноз как при химио-, так и при радиотерапии
7. Эндометриоз:
• Поражение мочевого пузыря при эндометриозе встречается редко
• Вызвано прямой имплантацией эндометрия при оперативном вмешательстве на малом тазу
• Имплантация эндометрия обычно возникает в маточно-пузырном кармане и образование растет через детрузор в подслизистый слой
• Почти всегда возникает на задней поверхности мочевого пузыря и не отделим от прилежащей матки
• Картина визуализации неспецифична; представляет из себя вдавление вдоль задней стенки мочевого пузыря с тупыми углами (имитируя другие пристеночные процессы):
о Менее часто эндометриоз может прорастать в эпителий и приобретать вид полипоидного пристеночного образования
• Сильное контрастирование (обычно гетерогенное, вследствие наличия и очагов кровоизлияния и фиброза)
• На МРТ определяются области кровоизлияния (гиперинтенсивные на Т1)
8. Метастазы:
• Возникают редко
• Наиболее частыми первичными опухолями являются меланома, рак молочной железы и желудка
• Обычно проявляются как очаговые образования:
о Может быть представлена в виде диффузного утолщения стенки мочевого пузыря; основываясь только на данных визуализации, дифференциальная диагностика доброкачественных причин цистита затруднена
• Образования обычно пристеночные/подслизистые с внутрипузырным ростом
9. Внешние образования (имитация):
• На антеградной/ретроградной цистографии и на цистоскопии внешняя компрессия мочевого пузыря может имитировать пристеночный процесс
• Инвазивные инфильтрирующие процессы, такие как злокачественные образования прямой кишки/мочеполовой системы и эндометриоз, начинаются снаружи мочевого пузыря и в дальнейшем прорастают в стенку мочевого пузыря
• УЗИ, КТ и МРТ могут помочь в дифференциальной диагностике между внешними и пристеночными процессами
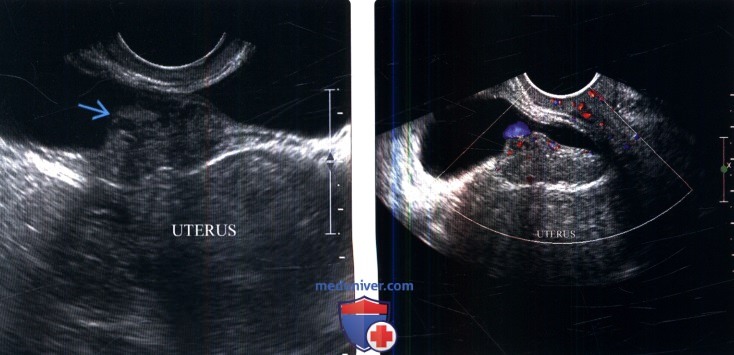
 (Слева) УЗИ мочевого пузыря в поперечной плоскости: у женщины 45 лет определяется гетерогенное, гипоэхогенное пристеночное образование вдоль задней стенки мочевого пузыря (центрированное в маточно-пузырном кармане).
(Слева) УЗИ мочевого пузыря в поперечной плоскости: у женщины 45 лет определяется гетерогенное, гипоэхогенное пристеночное образование вдоль задней стенки мочевого пузыря (центрированное в маточно-пузырном кармане).
(Справа) Цветовая допплерография в продольной плоскости: у этой же пациентки лучше определяется взаимосвязь между образованием, маткой и мочевым пузырем. Обратите внимание на гладкую поверхность образования и тупой угол между образованием и стенкой мочевого пузыря. Был подтвержден диагноз эндометриоза.
г) Патология:
1. Общая характеристика:
• Генетика:
о Параганглиомы и нейрофибромы могут быть ассоциированы с наследственными синдромами
2. Стадирование, степени дифференцировки и классификация пристеночных образований мочевого пузыря и мочеточников:
• В зависимости от глубины пристеночной инвазии, наличия региональных и отдаленных метастазов
д) Клинические особенности:
1. Клиническая картина:
• Наиболее частые признаки/симптомы:
о Небольшие пристеночные образования обычно не имеют клинической картины и обнаруживаются случайно
о Клиническая картина крупных опухолей может быть представлена ирритативной симптоматикой, гематурией или обструкцией
о Параганглиомы мочевого пузыря могут быть функциональными
2. Демография:
• Эпидемиология:
о Пристеночные опухоли мочевого пузыря довольно редки:
– < 5% всех опухолей мочевого пузыря
3. Лечение пристеночных образований мочевого пузыря и мочеточников:
• Зависит от гистологии образования:
о Лейомиома; хирургическая резекция
о Лимфома: химио- или радиотерапия
о Рабдомиосаркома: оперативное лечение, химио- и радиотерапия
о Параганглиома: оперативное лечение
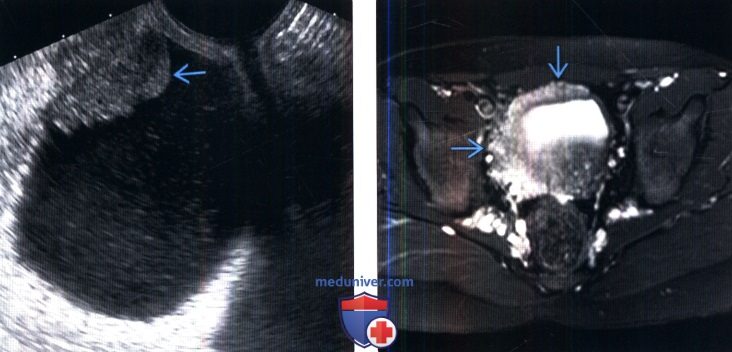 (Слева) Трансвагинальное УЗИ, В-режим, в продольной плоскости: у женщины 65 лет, поступившей с симптомами цистита, определяется гипоэхогенное образование возле купола мочевого пузыря. При цистоскопической биопсии была выявлена лейоми-осаркома.
(Слева) Трансвагинальное УЗИ, В-режим, в продольной плоскости: у женщины 65 лет, поступившей с симптомами цистита, определяется гипоэхогенное образование возле купола мочевого пузыря. При цистоскопической биопсии была выявлена лейоми-осаркома.
(Справа) MPT, Т2, режим подавления сигнала от жира, аксиальный срез: у мальчика 9 лет с анамнезом нейрофиброматоза первого типа определяется заметное узловое утолщение стенки мочевого пузыря. Обратите внимание на дополнительную плексиформную нейрофиброму вдоль боковой стенки таза и в околопрямокишечном пространстве.
е) Диагностическая памятка. Советы по интерпретации изображений:
• Располагающаяся сверху слизистая как правило интактна, образование имеет тупые углы к внутренней поверхности пузыря
ж) Список использованной литературы:
1. Beilan JA et al: Pheochromocytoma of the urinary bladder: a systematic review of the contemporary literature. BMC Urol. 13:22, 2013
2. Castellino SM et al: Pediatric genitourinary tumors. Curr Opin Oncol. 21 (3):278-83, 2009
3. Velcheti V et al: ic cancer involving bladder: a review. Can J Urol. 14(1)3443-8,2007
4. Wong-You-Cheong JJ et al: From the s of the AFIP: Inflammatory and nonneoplastic bladder masses: radiologic-pathologic correlation. Radiographics. 26(6):1847-68, 2006
5. Chapron C et al: Deeply infiltrating endometriosis: pathogenetic implications of the anatomical distribution. Hum Reprod. 21(7): 1839-45, 2006
6. Bazot M etal: Deep pelvic endometriosis: MR imaging for diagnosis and prediction of extension of disease. Radiology. 232(2)379-89, 2004
7. Bazot M et al: Sonography and MR imaging for the assessment of deep pelvic endometriosis, J Minim Invasive Gynecol, 12(2): 178-85; quiz 177,186, 2005
8. Vercellini P et al: The pathogenesis of bladder detrusor endometriosis. Am J Obstet Gynecol. 187(3)338-42, 2002
9. Binsaleh S et al: Bladder leiomyoma: report of two cases and literature review. Can J Urol. 11 (5)341 1-3,2004
10. Mallampati GK et al: MR imaging of the bladder. Magn Reson Imaging Clin N Am. 12(3)345-55, vii, 2004
11. Wilkinson LM et al: Best cases from the AFIP: plexiform neurofibroma of the bladder. Radiographics. 24 Suppl 1: S237-42, 2004
12. Dahm P et al: Malignant non-urothelial neoplasms of the urinary bladder: a review. Eur Urol. 44(6)372-81,2003
13. Rosser CJ etal: Clinical presentation and outcome of high-grade urinary bladder leiomyosarcoma in adults. Urology. 61 (6): 1 151-5, 2003
14. Umaria N et al: MRI appearances of bladder endometriosis. Br J Radiol. 73(871):733-6, 2000
15. Bates AW et al: Malignant lymphoma of the urinary bladder: a dinicopathological study of 11 cases. J Clin Pathol. 53(6):458-61,2000
16. Knoll LDet al: Leiomyoma of the bladder. J Urol. 136(4):906-8, 1986
17. Sundaram CP et al: Characteristics of bladder leiomyoma as noted on magnetic resonance imaging. Urology. 52(6): 1142-3, 1998
– Также рекомендуем “Лучевая диагностика стадии рака мочевого пузыря”
Редактор: Искандер Милевски. Дата публикации: 15.10.2019
Источник
