Гиперактивный мочевой пузырь недержание мочи у женщин
ТОП СТАТЕЙ
Причины возникновения цистита
Цистит по праву считается самым распространённым урологическим заболеванием у женщин разного возраста. Женщины болеют циститом в 30 раз чаще, чем мужчины.
152177
Симптомы и признаки цистита
Большинство женщин на собственном опыте знают, что означают болевые ощущения при мочеиспускании, рези в животе и кровянистые выделения с мочой.
191335
По данным статистического анализа в США, синдром ГМП вошел в топ 10 самых распространённых заболеваний, опередив при этом сахарный диабет и язвенную болезнь желудка и двенадцатиперстной кишки 1,4. С возрастом значительно увеличивается число больных с различными расстройствами мочеиспускания, особенно это относится к ГМП: в настоящее время наблюдается тенденция к увеличению случаев ГМП с ургентным (повелительные позывы к мочеиспусканию) недержанием мочи среди женщин в возрасте 60 лет с 12 до 20 % к 65 годам и старше 5. Однозначных данных по распространённости ГМП в России нет, однако принято считать, что она аналогична таковой в европейских странах. 6,7.
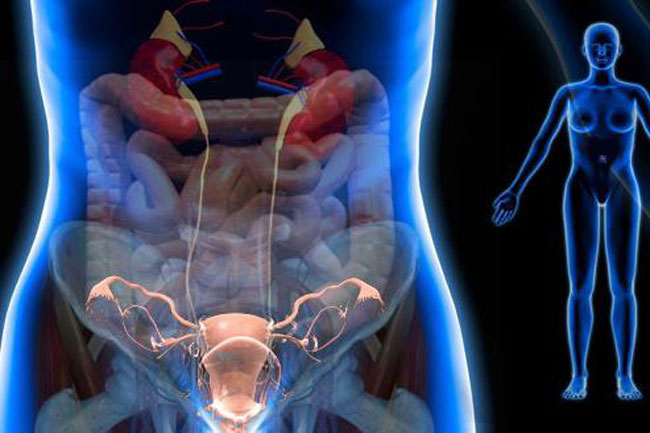
Гиперактивный мочевой пузырь – это симптомокомплекс, сопровождающийся ургентностью, ноктурией с недержанием мочи или без такового и учащенным мочеиспусканием при отсутствии доказанной инфекции мочевых путей или другой очевидной патологии нижнего отдела мочевых путей 1.
Пациент, испытывающий ургентные позывы на мочеиспускание, во многом лишен многих прелестей жизни – он не может долго обходиться без туалета. Все жизненные ситуации – дорога на работу и назад, путешествия, любая прогулка – сопряжены с поиском туалета. Иногда пациент с ГМП вынужден прерывать важные деловые переговоры, выходить из кино-, спорт- или театрального зала, бассейна, транспорта. Цель одна – неотложная, внезапно возникшая необходимость мочеиспускания. Если же пациент выстоял и добрался до туалета, простой звук воды из-под крана способен вызвать уже совершенно неконтролируемое мочеиспускание. Это состояние называется «мокрый» ГМП, то есть ГМП с недержанием мочи. Гиперактивность мочевого пузыря может проявляться постоянно, периодически или эпизодически. Гиперактивный мочевой пузырь у женщин и у мужчин не имеет существенных различий в симптомах. Лишь 4-6,2 % больных с симптомами ГАМП (ГМП) обращаются за помощью к специалистам 2.Пациенты стесняются своей неспособности контролировать мочеиспускание и скрывают своё состояние даже от семьи и близких людей. По этой же причине они не обращаются за медицинской помощью. Больной порой испытывает значительное облегчение от постановки какого-либо диагноза, подтверждающего, что его состояние вызвано определённой болезнью, а не его неопрятностью или «нежеланием» следить за собой и отправлением естественных надобностей.
Причины гиперактивности мочевого пузыря в настоящее время активно изучаются урологами всего мира. Считается, что гиперактивность мочевого пузыря может иметь нейрогенную природу (то есть в его основе лежат те или иные заболевания нервной системы, спинного мозга). Другая теория возникновения ГМП – ненейрогенная – вследствие возрастных изменений мочевого пузыря, анатомических изменений положения мочеиспускательного канала и мочевого пузыря, иногда за ГМП принимают другие состояния, например, цистит (воспаление слизистой оболочки мочевого пузыря) 1.
Частое мочеиспускание (более 8 раз в сутки), ночное мочеиспускание (более 1 раза за ночь), неотложные позывы на мочеиспускание с или без недержания мочи. Симптомы усиливаются при стрессовых ситуациях после употребления алкоголя и газированных напитков.
Выявить синдром гиперактивного мочевого пузыря не представляет особой трудности, но для уточнения диагноза необходима несложная диагностика 1:
- обязательным является ведение дневника мочеиспусканий, в который заносится время и число мочеиспусканий в сутки, объем каждого мочеиспускания, наличие или отсутствие повелительных (ургентных) позывов и эпизоды недержания мочи;
- общий анализ мочи;
- ультразвуковое исследование органов мочеполовой системы с определением объёма остаточной мочи.
Происходит двумя путями – с помощью консервативной терапии и оперативных методов.
Консервативное лечение заключается в использовании медикаментов в сочетании с биологической обратной связью и поведенческой терапией. Основными методами медикаментозной терапии в лечении гиперактивного мочевого пузыря является использование двух классов препаратов: холинолитики и агонисты b3-адренорецепторов. С 2015 года в России стал доступен альтернативный класс препаратов для лечения ГМП – агонист b3-адренорецепторов. При сопоставимой эффективности с предыдущим классом препаратов (холинолитики), он лишен наиболее беспокоящих пациентов побочных эффектов, таких как сухость во рту и развитие запоров 3.
Оперативное лечение в основном направлено на денервацию мочевого пузыря, т. е. снижение сократительной способности мочевого пузыря за счет нарушения иннервации (снабжение мочевого пузыря нервами).
Свежие записи
Список литературы
1. Касян Г.Р. Синдром гиперактивного мочевого пузыря в клинической практике врача-уролога. Методические рекомендации №2. Москва 2016. 36 с.
2. Тевлин К.П., Пушкарь Д.Ю., Щавелева О.Б. Гиперактивность мочевого пузыря. Регулярные выпуски «РМЖ» №3 от 27.01.2000 стр. 144
3. F.C.Burkhard (Chair) et. al, EAU Guidelines on Urinary Incontinence 2020. Доступны на www.uroweb.org.
URO_2020_0034_RU_NOV_2020_INGATE
Источник
Гиперактивный мочевой пузырь
Заболевание, характеризующееся частыми позывами к испусканию мочи, которые нередко сопровождаются недержанием. Поскольку мочевой пузырь полностью состоит из мышц, это означает, что при данном недуге человек не способен самостоятельно подавить испускание урины. При данном расстройстве мышечная ткань начинает реагировать даже на незначительное скопление жидкости, человек при этом чувствует постоянную наполненность мочевого пузыря и неоднократно посещает туалетную комнату. Несмотря на такие дискомфортные ощущения, больной таким недугом за один раз выводит очень малое количество мочи, а иногда и несколько капель. Данное расстройство наиболее характерно для женской половины населения – часто подвержены женщины старше сорокалетнего возраста.

У мужской половины встречается намного реже и поражает обычно в пожилом возрасте начиная с шестидесяти лет. Очень часто симптомы заболевания проявляются резко и неожиданно, что человек не может самостоятельно удерживать мочу. В некоторых случаях данное обстоятельство вынуждает больного носить подгузники для взрослых, потому что другого способа скрыть данное расстройство, кроме как провести лечение, не существует.
ЭТИОЛОГИЯ
Причинами возникновения синдрома гиперактивного мочевого пузыря у мужчин и женщин могут послужить различные заболевания, среди которых:
- доброкачественное новообразование предстательной железы (это служит причиной сужения канала мочеиспускания);
- широкий спектр разнообразия нарушений структуры головного мозга, например, черепно-мозговые травмы, кровоизлияния, онкология;
- расстройства спинного мозга – опухоли, межпозвоночные грыжи, травмы и ушибы, осложнения после хирургического вмешательства;
- сахарный диабет;
- умственная отсталость;
- инсульты;
- нарушения нервной системы;
- различные отравления организма ядовитыми химическими веществами, алкоголем, передозировка наркотиками;
- врождённые патологии в строении мочевыделительного канала;
- гормональные перепады у женщин, особенно в период прекращения менструации.
Именно поэтому такому заболеванию в большей степени подвержены представительницы женского пола. Кроме этого, продолжительное влияние стрессовых ситуаций, общение с неприятными людьми, вредные условия труда могут послужить факторами проявления гиперактивного мочевого пузыря.
Беременность у женщин может вызвать данный недуг, а также недержание мочи, поскольку плод сильно сдавливает мочевой пузырь.
Не последнюю роль играет возрастная категория – случаи возникновения такого нарушения у молодых людей крайне редки.
Но в некоторых случаях гиперактивность мочевого пузыря наблюдается у детей, но причинами этого служат совершенно другие особенности:
- повышенная активность ребёнка;
- чрезмерное употребление жидкости;
- сильный стресс;
- неожиданный и сильный испуг;
- врождённые патологии мочеиспускательного канала.
Именно эти факторы становятся причинами такого недуга у младшей возрастной категории. Но не нужно забывать, что для детей младше трёх лет, является вполне характерным неконтролируемое испускание мочи. В случае, когда симптомы гиперактивного мочевого пузыря наблюдаются у подростков, необходимо немедленно обращаться за помощью к специалистам, потому что это может быть связано с нарушениями психики, которые лучше всего лечить на начальных стадиях.
РАЗНОВИДНОСТИ
Гиперактивность мочевого пузыря может проявляться в нескольких формах:
- идиопатической – при которой невозможно определить факторы возникновения;
- нейрогенной – основные причины проявления связаны с нарушениями работы центральной нервной системы.
Несмотря на тонкую связь мочевого пузыря с нервной системой, в большинстве случаев основания для появления расстройства недержания мочи возникает именно из-за различных инфекций и заболеваний.
СИМПТОМЫ
Помимо основного признака гиперактивного мочевого пузыря – недержания мочи, существует несколько симптомов, характерных для данного расстройства:
многократные позывы к испусканию урины.
Несмотря на ощущение заполненного мочевого пузыря, выделяется небольшое количество жидкости; сильные позывы к опорожнению (нередко бывают такой силы, что человек не успевает дойти до туалетной комнаты); выведение мочи в ночное время или во сне. В нормальном состоянии мышц мочевого пузыря человек не встаёт ночью для справления потребности; непроизвольное выделение нескольких капель жидкости; выведение мочи в несколько этапов, т. е. после того, как закончился первый процесс, понатужившись, происходит вторая волна выделения урины.
Если у человека наблюдаются позывы к опорожнению более девяти раз в дневное время, и как минимум три в ночное, это служит первыми симптомами того, что он подвержен такому заболеванию, как гиперактивный мочевой пузырь.
Но такое количество может изменяться в зависимости от количества употребляемой жидкости, спиртных напитков или мочегонных медикаментов. В нормальном состоянии такой процесс происходит менее десяти раз в день и, вообще, не наблюдается ночью. Как у женщин, так и у мужчин могут наблюдаться один или несколько вышеуказанных симптомов.
ОСЛОЖНЕНИЯ
При неправильном или несвоевременном лечении недуга могут возникнуть следующие последствия: постоянное беспокойство и, как следствие, пониженная сосредоточенность на домашних или рабочих делах; продолжительные депрессии, которые могут перерасти в апатию; появление бессонницы, как следствие нарушения сна; потеря способности адаптации к условиям социальной среды; возникновение врождённых патологий у малыша, если данная болезнь была диагностирована у беременной женщины. Стоит заметить, что у детей осложнения формируются намного быстрее, чем у взрослых.
ДИАГНОСТИКА
В диагностике гиперактивного мочевого пузыря главным является исключить другие заболевания мочевыделительного тракта. Для того чтобы это сделать, используют комплекс диагностических мероприятий, включающих в себя: сбор полной информации у пациента о возможных причинах возникновения, времени появления первых симптомов, сопровождаются ли они болевыми ощущениями.
Врачи рекомендуют:
- вести дневник посещения туалета, в котором необходимо фиксировать частоту посещений и примерное количество выделяемой жидкости;
- анализ историй заболеваний ближайших родственников и наследственного фактора;
- анализ мочи, общий и биохимический, проведение проб по Нечипоренко – укажет на патологии почек или органов, участвующих в испускании мочи, и Зимницкому – при котором проводится исследование урины, собранной за сутки; посев урины на обнаружение бактерий или грибков;
- УЗИ мочевого пузыря;
- МРТ;
- осмотр канала испускания мочи при помощи такого инструмента, как цистоскоп;
- рентгенография с контрастным веществом, что поможет выявить патологии в строении данных внутренних органов;
- уродинамическое исследование, комплексного характера.
Кроме этого, могут понадобиться дополнительные консультации невролога, поскольку заболевание нередко связано с нарушениями нервной системы.
ЛЕЧЕНИЕ
Лечение гиперактивного мочевого пузыря, аналогично диагностике, состоит из нескольких мероприятий. Основная задача терапии – научится держать под контролем позывы и, при надобности, сдерживать их.
Комплекс лечения состоит из:
- приёма индивидуальных лекарственных средств, в зависимости от причин возникновения расстройства;
- употребления специальных медикаментов, которые влияют на функционирования нервной системы;
- выполнения специальных физических упражнений, способствующих укреплению мышц малого таза;
- составления правильного режима дня.
Для отдыха оставлять не менее восьми часов в сутки, не пить жидкость за несколько часов до сна; рационализации повседневной жизни – состоит в избегании стресса или неприятного общения, увеличении времени пребывания на свежем воздухе; физиотерапевтических методов лечения, например, электростимуляция, лечение током и электрофорезом, иглоукалывание.
К хирургическому вмешательству прибегают только в тех случаях, когда остальные методы терапии оказались неэффективными.
В таких случаях проводят несколько типов операций:
- дополнительное снабжение мочевого пузыря нервами;
- введение в мочевой пузырь стерильной жидкости, которая увеличит размеры данного органа;
- введение в стенки органа, при помощи инъекций, специальных препаратов, основная задача которых – нарушить передачу нервных импульсов;
- замещение небольшой части мочевого пузыря кишечником;
- удаление определённой части органа, но при этом слизистая оболочка остаётся на месте.
Данные врачебные вмешательства рекомендуются не только взрослым мужчинам и женщинам, но и детям.
Источник
Проведение эпидемиологических исследований по изучению недержания мочи является крайне актуальным ввиду социальной, экономической и психологической значимости. Согласно данным зарубежных авторов распространенность недержания мочи в США достигает 37%, в Европе – 26%, в Англии – 29% [1, 7].
Растущая частота симптомов гиперактивного мочевого пузыря (ГМП), приводящих к существенному ухудшению качества жизни больных, объясняет повышенный интерес к данной проблеме. Подсчитано, что диагностика и терапия ГМП стоит бюджетам здравоохранения в развитых странах мира миллиарды долларов [2]. Наиболее тяжелое проявление ГМП – ургентное недержание мочи может стать причиной психологических нарушений, депрессии, социальной дезадаптации и в ряде случаев сексуальной дисфункции [3].
Результаты эпидемиологических исследований показали, что распространенность симптомов ГМП выявляется в 7-27% случаев у мужчин и в 9-43% случаев у женщин [2]. Некоторые исследователи сообщают о более высокой частоте симптомов у женщин, по сравнению с мужчинами [3, 4]. Установлено, что частота и тяжесть симптомов ГМП усугубляются с возрастом среди представителей обоих полов [4].
Частота ГМП у женщин в репродуктивном возрасте составляет 20-30%, в перименопаузе и ранней постменопаузе – 30-40%, в пожилом возрасте (старше 70 лет) – 30-50% [5]. Несмотря на очевидные неудобства, вызванные потерей контроля над актом мочеиспускания, женщины редко обращаются за медицинской помощью, а среди обратившихся за помощью только 2% получают адекватную терапию.
Причины развития нарушений мочеиспускания разнообразны. Неоспоримым является тот факт, что в большинстве случаев страдают рожавшие женщины [7]. Уже в исследованиях R. Bump и соавт. (1998 г.) дисфункция тазового дна диагностируется примерно у 1/3 рожавших женщин [8], по мнению L. Gardozo и соавт. (2002 г.) – в 50% случаев [9]. Мнения исследователей относительно влияния характера родоразрешения на частоту нарушений мочеиспускания разделились. Интересные данные получены в работах P. Wilson [10], согласно которым женщины, имеющие в анамнезе две операции кесарева сечения, страдают недержанием мочи в 23,3% случаев, а у женщин с двумя физиологическими родами в анамнезе этот показатель составил 39%. Однако после третьего оперативного родоразрешения и третьих естественных родов частота симптомов в обеих группах стала почти одинаковой – 38,9% и 37,7% соответственно. Автор показал, что наиболее значительная разница частоты недержания мочи у первородящих женщин: 24,5% – после родов через естественные родовые пути и 5,2% – после операции кесарева сечения.
Большинство исследователей придерживается мнения, что основную роль играет не количество родов, а их качество, то есть наличие разрывов мышц тазового дна, применение в родах акушерских щипцов и других родоразрешающих операций, что приводит к замещению мышечной ткани соединительнотканными рубцами [11].
Роль дефицита половых гормонов в генезе ГМП не вызывает сомнений. Установлено, что подавляющее количество женщин старше 45 лет, страдающих симптомами ГМП, указывают на связь между началом заболевания и наступлением менопаузы. Прослеживается корреляция между частотой возникновения симптомов ГМП и длительностью постменопаузы. Так, при продолжительности постменопаузы до 5 лет симптомы ГМП встречаются в 15,5% случаев, а при длительности постменопаузы более 20 лет достигают 71,4% случаев [12]. Показано, что факторами риска недержания мочи у женщин в климактерии являются хирургические вмешательства на тазовом дне, ожирение, диабет, когнитивные проблемы и др.
Единое эмбриологическое происхождение структур урогенитального тракта у женщин обусловливает зависимость мочевых симптомов от уровня половых гормонов, в том числе во время беременности и в климактерии. Чувствительность уретры к эстрогенам у млекопитающих была описана задолго до того, как были найдены рецепторы к эстрогенам [6]. Концентрация рецепторов в треугольнике Льето и мочевом пузыре ниже, чем в уретре. Установлено, что влияние эстрогенов на эпителий слизистой оболочки треугольника Льето проявляется в его созревании из парабазального в промежуточный. Реакция уретрального эпителия на введение эстрогенов у женщин в постменопаузе проявляется в трансформации атрофического уротелия в зрелый многослойный плоский [17].
Согласно современным представлениям, совокупность симптомов и признаков, связанных с уменьшением эстрогена и других половых стероидов, приводящих к изменению половых губ, клитора, промежности, влагалища, уретры и мочевого пузыря у женщин, классифицируют как генитоуринарный синдром менопаузы [13]. Новый термин был одобрен и официально утвержден в 2014 г. на совещании Международного общества по исследованию женского сексуального здоровья и Североамериканского общества по менопаузе (International Society for the Study of Women’s Sexual Health; NAMS, North American Menopause Society, ISSWSH). Установлено, что частота генитоуринарного синдрома менопаузы достигает 50% случаев среди женщин среднего и пожилого возраста. Как правило, данные симптомы являются хроническими и прогрессируют без длительной ремиссии.
Недержанием мочи считается подтекание ее, которое резко ограничивает социальную активность пациентки и неприемлемо для нее с гигиенической точки зрения. По терминологии Международного общества по удержанию мочи (International Continence Society, ICS) недержанием мочи считается подтекание мочи, выявляемое в процессе осмотра: оно может быть уретральным и экстрауретральным. Международное общество по удержанию мочи рекомендует рассматривать следующие формы недержания мочи [18]:
- Ургентное недержание мочи – непроизвольная утечка мочи, возникающая сразу после внезапного резкого позыва к мочеиспусканию, обусловленного сокращением детрузора во время фазы наполнения мочевого пузыря.
- Стрессовое недержание мочи (недержание мочи при напряжении) – непроизвольная утечка мочи при напряжении, кашле, чихании.
- Смешанное недержание мочи – сочетание ургентного и стрессового компонентов.
- Пародоксальная ишурия – недержание мочи от переполнения.
- Энурез – любая непроизвольная потеря мочи.
- Ночной энурез – жалобы на потерю мочи во время сна.
- Внеуретральное недержание мочи – выделение мочи помимо мочеиспускательного канала, проявляется при наличии свищей, дивертикула уретры, врожденных аномалий развития.
Наиболее часто встречающиеся типы недержания мочи – стрессовое, ургентное и смешанное. На долю остальных типов недержания мочи приходится от 5% до 10% случаев.
Согласно определению Международной урогинекологической ассоциации (International Urogynecological Association, IUGA) совместно с Международным обществом по удержанию мочи гиперактивный мочевой пузырь – состояние ургентности (непреодолимое желание помочиться) с эпизодами недержания мочи или без него, как правило, сопровождаемое частыми дневными и ночными мочеиспусканиями при отсутствии инфекции мочевыводящих путей или других очевидных патологий [5]. Cимптомокомплекс ГМП характеризуется рядом симптомов:
- поллакиурией (учащенным мочеиспусканием) – более 8 раз в сутки;
- ноктурией – необходимостью просыпаться более одного раза ночью для мочеиспускания;
- ургентностью (императивными позывами) – непреодолимым, безотлагательным ощущением помочиться;
- ургентным недержанием мочи – эпизодами потери мочи при императивном позыве.
В основе синдрома ГМП лежит детрузорная гиперактивность – уродинамическое понятие, обозначающее непроизвольные спонтанные или спровоцированные сокращения детрузора во время фазы наполнения. В настоящее время выделяют две основных формы детрузорной гиперактивности: нейрогенную и идиопатическую. Нейрогенные причины развития ГМП предполагают нарушение иннервации мочевого пузыря вследствие неврологических заболеваний и повреждений. Выделяют супраспинальные поражения (болезнь Паркинсона, рассеянный склероз, болезнь Альцгеймера, инсульт и др.) и супрасакральные поражения (остеохондроз, спондилоартроз позвоночника, грыжа Шморля, миеломенингоцеле и др.). К факторам риска идиопатической (не нейрогенной) детрузорной гиперактивности относят возрастные изменения, инфравезикальную обструкцию, миогенные и анатомические изменения пузырно-уретрального сегмента, а также сенсорные нарушения.
Ведущими исследователями выделяется несколько теорий возникновения симптомокомплекса ГМП, главными из которых являются:
- «Нейрогенная теория» de Groat заключается в изменении периферических и/или центральных регуляторных механизмов мочеиспускания, что является пусковым моментом в формировании ГМП.
- «Миогенная теория» Brading предполагает развитие каскада биохимических реакций вследствие гипоксии различного генеза, что приводит к изменению возбудимости гладкомышечных клеток.
- «Автономная теория» Gillespie основана на изменении чувствительности и концентрации М-холинорецепторов в области мочевого пузыря.
- «Уротелиогенная теория» предполагает, что изменения чувствительности и сцепления в сети уротелий-миофибробласт (интерстициальные клетки) приводят к повышению сократительной способности детрузора.
Консервативная терапия ГМП включает сочетание медикаментозных и немедикаментозных методов лечения. Основными группами лекарственных препаратов являются: М-холинолитики, лекарственные средства комбинированного холинолитического и миотропного действия, трициклические антидепрессанты, блокаторы кальциевых каналов, активаторы калиевых каналов, β-адреномиметики, нестероидные противовоспалительные средства, аналоги вазопрессина и блокаторы афферентных нервных волокон (селективные агонисты TRPV1-рецепторов; селективные антагонисты пуринергических P2X2- и P2X3-рецепторов, GABA-рецепторов, TrKA-рецепторов и др.) [17].
Лечение симптомокомплекса ГМП зависит от степени тяжести и длительности заболевания [1, 14]. Первой линией терапии ГМП является поведенческая терапия, включающая ограничение количества потребляемой жидкости, кофеина, газированных напитков; ведение дневника мочеиспускания; обучение методике запланированных и отсроченных мочеиспусканий; тренировку мышц тазового дна. Поведенческая терапия, как правило, сочетается с медикаментозным лечением.
Вторая линия терапии симптомов ГМП представлена пероральными формами антимускариновых препаратов, а при их неэффективности следующей линией терапии – агонистами β3-адренорецепторов. Реже назначаются трансдермальные формы оксибутинина.
К третьей линии терапии ГМП относят интрадетрузорное введение ботулотоксина А, периферическую стимуляцию тибиального нерва, сакральную нейромодуляцию. Последние методы лечения, как правило, применяют при недостаточной эффективности или побочных эффектах антимускариновых препаратов и агонистов β3-адренорецепторов.
Эффективность М-холинолитиков (толтеродин, солифенацин, оксибутинин, троспиум хлорид, фезотеродин, дарифенацин) в терапии симптомов ГМП подтверждена большим количеством рандомизированных исследований [14-16]. В организме человека выделено пять подтипов холинергических мускариновых рецепторов (М1-М5). В детрузоре человека преимущественно находятся М2- и М3-холинорецепторы. Несмотря на то, что М2-холинорецепторы составляют 80% мускариновых рецепторов мочевого пузыря, М3-холинорецепторы играют более важную роль в сокращении детрузора. Стимуляция М3-рецепторов ацетилхолином приводит к сокращению гладкой мускулатуры [14]. В фазу опорожнения под влиянием ацетилхолиновой стимуляции холинергических рецепторов и в связи с торможением симпатической иннервации происходит сокращение детрузора и расслабление замыкательного аппарата.
Оценка эффективности толтеродина с позиций доказательной медицины позволяет рассматривать последний как препарат, достоверно улучшающий симптомы ГМП в течение 12 недель приема (I-A), что подтверждается диагностическими «маркерами». Так, в проспективном исследовании женщин с ГМП в возрасте 20-72 лет показано снижение ультразвуковых показателей толщины стенки мочевого пузыря и детрузора после терапии толтеродином 4 мг в сутки в течение 12 недель (p < 0,05). В другом исследовании выявлено значительное снижение уровня фактора роста нервов в моче у пациентов, получавших терапию толтеродином 4 мг в сутки в течение 12 недель (1,10 ± 0,26 исходно, 0,41 ± 0,09 после лечения, р = 0,008) [18].
Препарат Уротол® содержит в своем составе толтеродин, конкурентно блокирующий М-холинорецепторы с наибольшей селективностью в отношении рецепторов мочевого пузыря. Показаниями к применению Уротола® являются симптомы ГМП, рекомендуемая доза – по 2 мг 2 раза в сутки. Исключение составляют пациенты с нарушением функции печени и почек (скорость клубочковой фильтрации ≤ 30 мл/мин), которым рекомендуется снижение дозы до 1 мг 2 раза в сутки. Курс лечения, как правило, составляет 3-6 мес.
Особенностью лечения симптомов ГМП у женщин в климактерии является сочетание стандартных методов (поведенческая терапия, М-холинолитики) с заместительной гормональной терапией, что является патогенетически обоснованным [4, 17]. Установлено, что вагинальные формы эстрогенов оказывают терапевтический эффект на все симптомы ГМП, включая ургентное недержание мочи. Локальная гормонотерапия положительно воздействует на секрецию влагалищного эпителия и уротелия, снижая вероятность инфекционных осложнений нижних мочевых путей [12]. Проведение метаанализа показало преимущество комбинированной терапии, включающей М-холинолитики и локальные эстрогены у женщин в постменопаузе с симптомами ГМП [17].
Литература
- Gormley E. A., Lightner D. J., Burgio K. L. et al. Diagnosis and treatment of overactive bladder (non-neurogenic) in adults: AUA/SUFU guideline. 2014.
- Coyne K. S., Sexton C. C., Vats V. et al. National prevalence of overactive bladder in the United es stratified by sex and age // Urology. 2011; 77: 1081.
- Sand P. K., Goldberg R. P., Dmochowski R. R. et al. The impact of the overactive bladder syndrome on sexual : a preliminary report from the Multicenter Assessment of Transdermal Therapy in Overactive Bladder with Oxybutynin trial // Am J Obstet Gynecol. 2006; 195: 1730.
- Maserejian N. N., Curto Т., Susan A. Reproductive history and progression of lower urinary tract symptoms in women: results from a population-based cohort study // Urology. 2014; 83 (4).
- Haylen B. T., de Ridder D., Freeman R. M. et al. An International Urogynecological Association (IUGA)/International Continence Society (ICS) joint report on the terminology for female pelvic dys // Neurourol. Urodyn. 2010; 29: 4.
- Cavallini E. D., Giocolano А. et al. Estrogen receptor (ER) and ER- receptor expressoin in normal and atrophic human vagina // Maturitas. 2008; 219-225.
- Minassian V. Urinary incontinence in women: variation in prevalence estimates and risk factors // Obstet. Gynecol. 2008; Vol. 111: 324-331.
- Bump R., Norton R. Epidemiology and natural history of pelvic dys // Obstet. Gynecol. Clin. North. Am. 1998; Vol. 25: 723-746.
- Cardozo L., Staskin D. Pregnancy and childbirth. Textbook of female Urology and Urogynaecology, UK. 2002; 977-994.
- Wijma J., Weis A., Wolf B. Anatomical and al changes in the lower urinary tract during pregnancy // Br. J. Obstet. Gynecol. 2001; Vol. 108: 726-732.
- Rotveit G., Hunskaar S. Urinary incontinence and age at the first and last delivery: the Norwegian HUNT/EPINCONT study // Am. J. Obstet. Gynecol. 2006; Vol. 195: 433-438.
- Thuroff J. W., Abrams P., Andeon K. E. et al. EAU guidelines on urinary incontinence // European Urology. 2011; 59: 387-400.
- POSITION EMENT. Management of symptomatic vulvovaginal atrophy: 2013 position ement of The North American Menopause Society // Menopause. 2013; Vol. 20, № 9: 888-902.
- Chapple C. R., Khullar V., Gabriel Z. The effects of antimuscarinic treatments in overactive bladder: an up of a systematic review and -analysis // Eur Urol. 2008; 54: 543.
- Khullar V., Chapple C., Gabriel Z. et al. The effects of antimuscarinics on health- quality of life in overactive bladder: a systematic review and -analysis // Urology. 2006; 68: 38.
- Novara G., Galfano A., Secco S. et al. A systematic review and -analysis of randomized controlled trials with antimuscarinic drugs for overactive bladder // Eur. Urol. 2008; 54: 740.
- Wróbel A. Overactive bladder syndrome pharmacotherapy: future treatment options // Prz Menopauzalny. 2015; 14 (4): 211-217.
- Nabi G., Cody J. D., Ellis G., Hay-Smith J., Herbison G. P. Anticholinergic drugs versus placebo for overactive bladder syndrome in adults (Review) // The Cochrane Library. 2006, Issue 4: 85.
Л. А. Ковалева, кандидат медицинских наук
ГБОУ ВПО Первый МГМУ им. И. М. Сеченова МЗ РФ, Москва
Контактная информация: kovalevala@mail.ru
Источник
