Фотодинамический тур мочевого пузыря
© М. Н. Слесаревская, А. В. Соколов
Цель исследования: Целью исследования явилась оценка эффективности применения фотодинамической терапии вместе с трансуретральной резекцией при лечении 36 больных поверхностным раком мочевого пузыря. В качестве фотосенсибилизатора использовали фотодитазин в средней дозе 0,8 мг/кг массы тела. Время экспозиции составляло от 12 до 48 минут. Рецидивирование
опухолевого процесса в первые 12 месяцев после проведенного лечения отмечено только у 4 (11,1 %)
больных, что расценено как положительный результат.
Ключевые слова: поверхностный рак мочевого пузыря, фотодинамическая терапия, фотодитазин.
Введение
Рак мочевого пузыря (РМП) является актуальной проблемой онкоурологии. Это связано, прежде всего, с высокими показателями заболеваемости и смертности от данной патологии. Ежегодно
в мире регистрируют до 200 тыс. новых случаев
РМП. В России в 2009 году выявлено 13 260 новых
случаев РМП у мужчин, стандартизованный показатель заболеваемости составил 12,18 на 100 тыс.
мужского населения. У женщин в 2009 году отмечено 2828 случаев РМП, стандартизованный показатель заболеваемости составил 1,82 на 100 тыс.
женского населения [3].
РМП характеризуют прогрессирующее течение
и склонность к рецидивированию. В качестве стандартного опера тивного вмешательства при лечении
поверхностного РМП в настоящее время рассматривают транс уретральную резекцию стенки мочевого
пузыря (ТУР). Однако вероятность возникновения
рецидива опухоли после ТУР достаточно высока
и в среднем составляет 50 %, при этом примерно
половина рецидивов развиваются в течение первого года после операции [1, 11]. Рецидивы после
трансуретральной резекции поверхностного РМП
выявляют у 30 % больных при наличии одиночной
опухоли и у 90 % пациентов при мультифокальном
поражении мочевого пузыря [10]. Прогрессирование заболевания и развитие мышечно-инвазивного
РМП отмечено у 15 % больных с опухолями стадии
Та и у 33 % больных с опухолями стадии Т1. В зависимости от размера опухоли прогрессирование
регистрируют в 10 % случаев при опухолях менее
3 см и в 35 % — при размерах опухоли более 3 см
[4, 5]. В связи с высокой частотой возникновения рецидивов и прогрессирования поверхностного
РМП полное излечение пациентов представляется
весьма трудной задачей. В связи с этим важное значение приобретают мероприятия, направленные
на профилактику рецидивов опухолевого процесса
после ТУР. Основными направлениями адъювантного лечения являются внутрипузырная химиотерапия, иммунотерапия, фотодинамическая терапия (ФДТ), позволяющие уменьшить вероятность
рецидивирования РМП в среднем на 20 % [2, 6].
ФДТ применяют для лечения и профилактики рецидивов поверхностного РМП с 80-х годов XX века. Использование ФДТ с этой целью
стало возможным благодаря совершенствованию
лазерных и эндоскопических технологий и появлению современных малотоксичных фотосенсибилизаторов. Фактически ФДТ представляет собой
разновидность химиотерапии, при которой противоопухолевый препарат, в данном случае фотосенсибилизатор, активируется и оказывает свое
цитотоксическое действие под влиянием световых
лучей. При этом происходят фотохимические реакции и образуется «синглетный кислород». Это
химическое соединение вызывает окисление клеточных структур опухоли с последующим их разрушением. Если степень разрушения клеточных
структур достигает определенного порога, то клетки гибнут [6, 7]. Первые сеансы внутриполостной
ФДТ провели J. Kelly и M. Shell [8, 9], которые показали возможность применения этого метода лечения и связь его результатов с величиной опухолевого очага. Авторы отметили, что при размере
опухоли до 1,5 см ее полная деструкция происходит в 66,7–74 % случаев, а при большем размере —
только в 33 % случаев.
В настоящее время ФДТ применяют в качестве
первичного, противорецидивного, паллиативного
лечения, а также в комбинации с традиционными
методами лечения. При поверхностных формах
опухолей мочевого пузыря ФДТ применяют в качестве основной или адъювантной терапии. Для проведения ФДТ предпочтение отдают фотосенсибилизаторам второго поколения. Последние являются
производными хлорина Е6 и обладают мощной
полосой поглощения в длинноволновой красной
области спектра. К препаратам данной группы относится фотодитазин. Исходным сырьем для производства фотодитазина является микроводоросль
Spirulina platensis. Препарат создан на основе производных хлорофилла А и характеризуется свойствами, существенно отличающимися от наиболее
известных зарубежных и отечественных аналогов.
Фотодитазин хорошо растворяется в воде и не образует агрегированных форм, характерных для
производных гематопорфирина. Способность фотодитазина связываться с клеточными мембранами опухолевых клеток обусловливает его высокую
фотодинамическую активность. Фотосенсибилизатор более интенсивно накапливается в активно
делящихся клетках. Максимум накопления в опухоли наступает через 1,5–2 часа после введения
препарата в организм человека. Индекс контрастности по отношению к окружающей нормальной
ткани при этом составляет более 10.
Для проведения ФДТ при опухолях мочевого пузыря необходимо следующее оборудование:
стандартный цистоскоп с прямым рабочим каналом 6Ch или катетеризационный цистоскоп,
фиброоптичес кое волокно, эндоскопическая стойка, источник света. Важными характеристиками
лазерных установок являются выходная мощность,
время выхода на рабочий режим, гарантированное количество часов работы. В этом отношении
не оспоримыми преимуществами обладают диодные лазеры. Они портативны, экономичны, не требуют водяного охлаждения, питаются от обычной электрической сети с напряжением 220 вольт
и имеют гарантированный длительный период работы. Для проведения света от лазерной установки
к опухоли используют кварцевые моноволоконные
световоды длиной от 1,5 до 3 метров и диаметром
6Ch. В зависимости от характера отражения выделяют световоды с прямым и боковым отражением
света. В качестве диффузора используют цилиндрический и сферический диффузоры.
Длительность светового воздействия при ФДТ
рассчитывается, исходя из заданной, эмпирически
подобранной эффективной дозы световой энергии (Е). Для фотодинамической терапии опухолей мочевого пузыря эта величина находится в диапазоне 300–600 Дж/см 2. Выходная мощность на конце
световода во время ФДТ составляет 1–2 Вт.
Целью настоящего исследования явилась оценка эффективности применения ФДТ вместе с ТУР
при лечении больных с поверхностным РМП.
Пациенты и методы исследования
Под наблюдением в урологической клинике
СПбГМУ имени акад. И. П. Павлова находились
36 больных с поверхностным РМП. Среди наблюдаемых больных были 21 мужчина и 15 женщин.
Возраст пациентов составил в среднем 60,5 ± 8,5 лет
и находился в диапазоне от 42 до 80 лет. Всем
больным проводили стандартное урологическое
обследование, включавшее в себя сбор анамнеза,
физикальное обследование, лабораторные исследования, в том числе цитологический анализ мочи,
цистоскопию, УЗИ, КТ или МРТ. Диагноз РМП верифицировали гистологически при исследовании
образцов ткани из измененных участков стенки
мочевого пузыря. При цистоскопии определяли
размеры опухоли, характер роста (экзофитный или
стелящийся) и количество опухолевых очагов. При
УЗИ КТ или МТР оценивали размер и глубину инвазии опухоли.
Всем больным с поверхностным РМП выполняли трансуретральную резекцию стенки мочевого
пузыря в сочетании с ФДТ. Для проведения данных вмешательств использовали резектоскоп Karl
Storz, стандартный цистоскоп с прямым рабочим
каналом, лазерный аппарат АЛОД-1 «Гранат» с выходной мощностью излучения 0,5–2 Вт и длиной
волны 662 нм, интегральный измеритель мощности ИИП-1, световое волокно с прямым отражением света и цилиндрическим световодом и длиной
диффузора 1–2 см.
За 1,5 часа до начала трансуретральной резекции внутривенно капельно пациентам в условиях
полутемного помещения вводили препарат фотодитазин из расчета 0,5–1,5 мг/кг массы тела. Доза
фотосенсибилизатора рассчитывалась для каждого больного индивидуально и зависела не только
от его массы тела, но и от размера и характера
опухоли мочевого пузыря. В среднем доза фотодитазина составляла 0,8 мг/кг массы тела. Непосредственно перед введением раствор фотодитазина
разводили в 0,9 % растворе NaCl в соотношении
1 : 4. Инфузию препарата осуществлял врач или
медицинская сестра в его присутствии. Под спинальной анестезией проводилась ТУР опухоли
мочевого пузыря до глубокого мышечного слоя,
а затем под визуальным контролем проводили локальное облучение зоны резекции и окружающих тканей лазером. Доза световой энергии составляла от 300 до 600 Дж/см 2, а мощность излучения —
от 1 до 2 Вт. После завершения вмешательства
мочевой пузырь дренировали уретральным катетером. Продолжительность сеанса ФДТ находилась в интервале от 12 до 48 минут и находилась
в прямой зависимости от площади облучаемой поверхности, что, в свою очередь, определялось размером опухоли.
Время лазерного воздействия на опухолевую
ткань рассчитывали по формуле:
t = Е × S/P;
где t — время экспозиции, с; E — эффективная
доза световой энергии, Дж/см 2; S — площадь поверхности опухоли, см 2; Р — мощность на конце
световода Вт, с.
Поскольку фотодитазин выводится из организма в течение 28 часов после введения, больные
после проведения ФДТ из-за возможной реакции
кожи на свет в течение этого времени находились
в специально оборудованной затемненной палате.
С целью оценки эффективности комбинированного лечения и выявления рецидивов РМП после
операции больным каждые 3 месяца выполняли
цистоскопию и цитологическое исследование мочи
и каждые 6 месяцев — ультразвуковое исследование мочевого пузыря.
Результаты и обсуждение
Результаты
дооперационного
обследования позволили оценить особенности клинических проявлений РМП у наблюдаемых нами
больных. Один опухолевый очаг был выявлен
у 23 (63,9 %) больных, от 2 до 4 опухолевых очагов — у 11 (30,5 %) больных, 5 и более опухолевых
очагов — у 2 (5,6 %) пациентов. Опухоль размерами 3 см и менее обнаружена у 24 (66,7 %), а более 3 см — у 12 (33,3 %) больных. У всех обследованных больных диагнос тирован поверхностный
РМП. При этом папиллярная опухоль, не прорастающая в собственную пластинку (стадия Та),
выявлена у 9 (25 %), а наличие опухолевой инвазии в субэпителиальную основу (стадия Т1) —
у 27 (75 %) пациентов. Степень дифференцировки
опухоли была высокой (G-1) у 23 (63,9 %) больных,
умеренной (G-2) — у 10 (27,8 %) больных, низкой
(G-3) — у 5 (8,3 %) больных. Чаще всего у наблюдаемых нами пациентов мы выявляли высокодифференцированные одиночные опухоли стадии
Т1 и размером до 3 см.
В раннем послеоперационном периоде после
удаления уретрального катетера у всех больных
отмечено учащенное, болезненное мочеиспускание в течение 1–3 суток. Макрогематурия зафиксирована у 3 больных (8,3 %) в первые сутки после
операции. В дальнейшем ни у одного из пациентов
макрогематурию не наблюдали. Проявлений системной токсичности фотодитазина в виде гиперемии или фотодерматита также отмечено не было.
Все пациенты находились под наблюдением
по крайней мере 12 месяцев после операции, поэтому этот срок взят для анализа частоты рецидивирования РМП. Наибольший срок наблюдения
на сегодняшний день составляет 18 месяцев после
комбинированного лечения.
Рецидивы РМП отмечены у 4 (11,1 %) из 36 находившихся под наблюдением больных. Рецидивы
РМП были выявлены при контрольных обследованиях на сроках 9 и 12 месяцев после операции.
Отмечено, что рецидивирование опухолевого процесса после комбинированного лечения РМП происходило у больных с изначально множественными очагами опухоли, умеренной или низкой
дифференцировкой опухолевой ткани и при опухолях большого объема. В настоящем исследовании мы не смогли выявить связь между временем
экспозиции и дозой фотосенсибилизатора, с одной
стороны, и вероятностью рецидива опухоли мочевого пузыря с другой. Это связано, по-видимому,
с недостаточно большим количеством наблюдаемых пациентов.
Заключение
Результаты проведенного исследования показали целесообразность применения ФДТ вместе
с трансуретральной резекцией при комбинированном лечении поверхностного РМП. В течение 1-го
года после операции у 88,9 % пациентов не выявлено рецидивирования опухолевого процесса. Продолжение исследований в данном направлении
представляется весьма перспективным.
Список литературы
1. Мартов А. Г., Сысоев П. А., Гущин Б. Я. Сравнительные резуль
таты ТУР и электровапоризации при поверхностном раке мо
чевого пузыря / Материалы 4й Всероссийской науч.практич.
конф. 2001. С. 68–69.
2. Русаков И. Г., Быстров A. A. Хирургическое лечение, химио
и иммунотерапия больных поверхностным раком мочевого
пузыря // Практическая онкология. 2003. № 4. С. 214–224.
3. Чиссов В. И., Старинский В. В., Петрова Г. В. Состояние он
кологической помощи населению России в 2009. М., 2010.
196 c.
4. Botteman M. F., Pashos C. L., Hauser R. S. et al. Quality of life as
pects of bladder cancer: a review of the literature // Qual Life Res.
2003. Vol. 12, N 6. P. 675–688.
5. Dalbagni G. The management of superficial bladder cancer // Nat.
Clin. Pract. Urol. 2007. Vol. 4, N 5. P. 254–260.
6. Dougherty T. J. Gomer C., Henderson B. et al. Photodynamic
therapy [Review] // J. Natl. Cancer Inst. 1998. Vol. 90, N 12.
P. 889–905.
7. Henderson B. W., Dougherty T. J. How does photodynam
ic therapy work? // Photochem. Photobiol. 1992. N 55.
P. 145–157.
8. Kelly J. F., Snell M. E., Berenbaum M. C. Photodynamic de
struction of human bladder carcinoma // Br. J. Cancer. 1975.
N 31. P. 237.
9. Kelly J. F., Snell M.E. Hematoporphyrin derivative: A possible
aid in the diagnosis and therapy of carcinoma of the bladder //
J. Urol. 1976. Vol. 115. P. 150–151.
10. Lindemann-Docter K., Knuchel-Clarke R. Histopathology of uro
thelial carcinomas: crucial for patient management // Urologe A.
2008. Vol. 47, N 5. P. 627–638.
11. Parekh D. J., Bochner B. H., Dalbagni G. Superficial and mus
cleinvasive bladder cancer: principles of management for
outcomes assessments // J. Clin. Oncol. 2006. Vol. 24, N 35.
P. 5519–5527.
Experience of application of
photodynamic therapy in the
combined treatment of superficial
bladder cancer
Slesarevskaya M. N., Sokolov A. V.
Summary. The aim of the study was to evaluate the
efficacy of photodynamic therapy and transurethral resection in the combined treatment of 36 patients with
superficial bladder cancer. As a photosensitizer was
used Photoditazine in average dose of 0.8 mg/kg body
weight. Exposure time was from 12 to 48 minutes. Tumor recurrence in the first 12 months after treatment
was observed in 4 (11.1%) patients, which is regarded
by us as a perfectly acceptable.
Key words: superficial bladder cancer; photodynamic therapy; Photoditazine.
Источник
В России на долю рака мочевого пузыря в общей структуре онкологической заболеваемости приходится 2,7 %. Это составляет 21,8 % от всех онкоурологических заболеваний. Рак мочевого пузыря – это заболевание всей слизистой оболочки, склонное к развитию множественных очагов в органе. В Юсуповской больнице диагностику рака мочевого пузыря проводят с помощью современных методов обследования.
При подтверждении диагноза рака проводят комплексное лечение. Опухоль удаляют с помощью трансуретральной резекции мочевого пузыря. Для снижения степени риска развития рецидивов проводят адъювантную внутрипузырную химиотерапию или иммунотерапию. Медицинский персонал осуществляет профессиональный уход за пациентами.
Признаки рака мочевого пузыря
Рак мочевого пузыря на ранней стадии развития патологического процесса проявляется слабо выраженными симптомами. Основными признаками эпителиальных опухолей мочевого пузыря считают гематурию (кровь в моче) и дизурию (расстройство мочеиспускания). Гематурия при раке мочевого пузыря может быть терминальной и тотальной. Иногда гематурия кратковременна, повторяется с многомесячными интервалами. В ряде случаев она длится от нескольких дней до нескольких недель, часто повторяется. При запущенных распадающихся злокачественных опухолях мочевого пузыря кровь может быть в моче постоянно.
Дизурия обусловлена раздражением слизистой мочевого пузыря. Она характеризуется жжением при мочеиспускании, частыми позывами на мочеиспускание. Дизурические расстройства характерны для злокачественных опухолей, располагающихся в области шейки и новообразований с инфильтративным ростом. Мочеиспускание становится затруднённым и болезненным. При прогрессировании опухолевого процесса у пациентов появляются боли в надлобковой области постоянного характера. Боли усиливаются в конце мочеиспускания.
При локализации опухоли в шейке мочевого пузыря боль появляется рано. Экзофитные (растущие наружу) новообразования могут достигать больших размеров, не вызывая болей. Эндофитный (внутрь мочевого пузыря) рост опухолей сопровождается постоянной тупой болью в полости малого таза и над лоном. Если опухоль прорастает в стенку мочевого пузыря и клетчатку, окружающую орган, возникают симптомы тазовой компрессии:
- отёк нижних конечностей и мошонки;
- флебит;
- боль в промежности, крестце, ягодицах, поясничной области, половых органах.
Для того чтобы определить наличие показаний к операции ТУР мочевого пузыря, онкологи Юсуповской больницы проводят комплексное обследование пациентов:
- трансабдоминальное и трансректальное ультразвуковое исследование мочевого пузыря;
- трансуретральную ультрасонография (цистоэндосонографию);
- рентгеновскую компьютерную томографию;
- магнитно-резонансную томографию.
Цистоскопию (осмотр внутренней поверхности мочевого пузыря с помощью аппарата, введенного в орган через уретру) совмещают с лечебно-диагностической трансуретральной резекцией мочевого пузыря. В Юсуповской больнице используют методы ранней диагностики рака мочевого пузыря, основанные на тумор-ассоциированных антигенах и моноклональных антителах, специфичных для переходно-клеточного вида опухоли. Раннее выявление заболевания возможно благодаря использованию врачами клиники онкологии инновационного диагностического метода – фотодинамической диагностики.
Методы диагностики
Диагностика рака мочевого пузыря имеет решающее значение для выбора онкологами Юсуповской больницы метода лечения и оценки дальнейшего прогноза. Лаборанты точно определяют гистологическое строение опухоли, урологи – её локализацию и распространённость опухолевого процесса. Точный диагноз устанавливают на основании результатов клинических, ультразвуковых, рентгенологических, эндоскопических, компьютерных и магниторезонансных, морфологических методов исследования.
Злокачественные опухоли мочевого пузыря могут иметь разнообразные гистологические формы. Наиболее часто встречаются следующие гистологические типы злокачественной опухоли:
- Переходно-клеточный рак – 90%;
- Плоскоклеточный рак – 6-7%;
- Аденокарцинома – 1-2%.
Для диагностики рака мочевого пузыря, выбора наиболее рациональной терапии и оценки прогноза врачи Юсуповской больницы применяют высокоэффективные методы диагностики, такие как:
- Опрос;
- Пальпацию;
- Ультразвуковые, рентгенологические и магниторезонансные исследования;
- Цитологическое исследование мочи или смывов из мочевого пузыря;
- Цистоскопию.
Проводится фотодинамическая диагностика, биопсия с последующим гистологическим исследованием. Часто применяют трансуретральную резекцию (ТУР) мочевого пузыря. Этот метод обладает рядом преимуществ:
- Позволяет удалить опухоль целиком, после чего взять кусочки тканей из основания и убедиться, насколько радикально удалено новообразование;
- Морфолог получает достаточное по объёму количество материала для последующего гистологического исследования;
- На основании гистологического изучения ткани устанавливается степень инвазии.
ТУР биопсия мочевого пузыря производится для определения гистологического строения опухоли. С целью раннего повторного цистоскопического осмотра мочевого пузыря с биопсией из места предшествовавшей резекции или удаления невыявленных опухолей применяют так называемую «second look TUR».
Ни эндоскопическое исследование в белом свете, ни рандомная биопсия, ни цитологическое исследование не обладают способностью точно определить характер опухолевого процесса при поверхностном раке мочевого пузыря. Они не позволяют распознать в полном объёме все новообразования или же предоставить информацию о поражении стенки мочевого пузыря, лимфатической или сосудистой инвазии. По этой причине пациентам, у которых врачи Юсуповской больницы подозревают рак мочевого пузыря, проводят оптическую диагностику опухолей с использованием производных протопорфирина IX (PPIX), 5-аминолевулиновой кислоты. Их применяют для получения эффекта флюоресценции. Фотодинамическую диагностику под контролем глаза и с использованием эндокамеры.
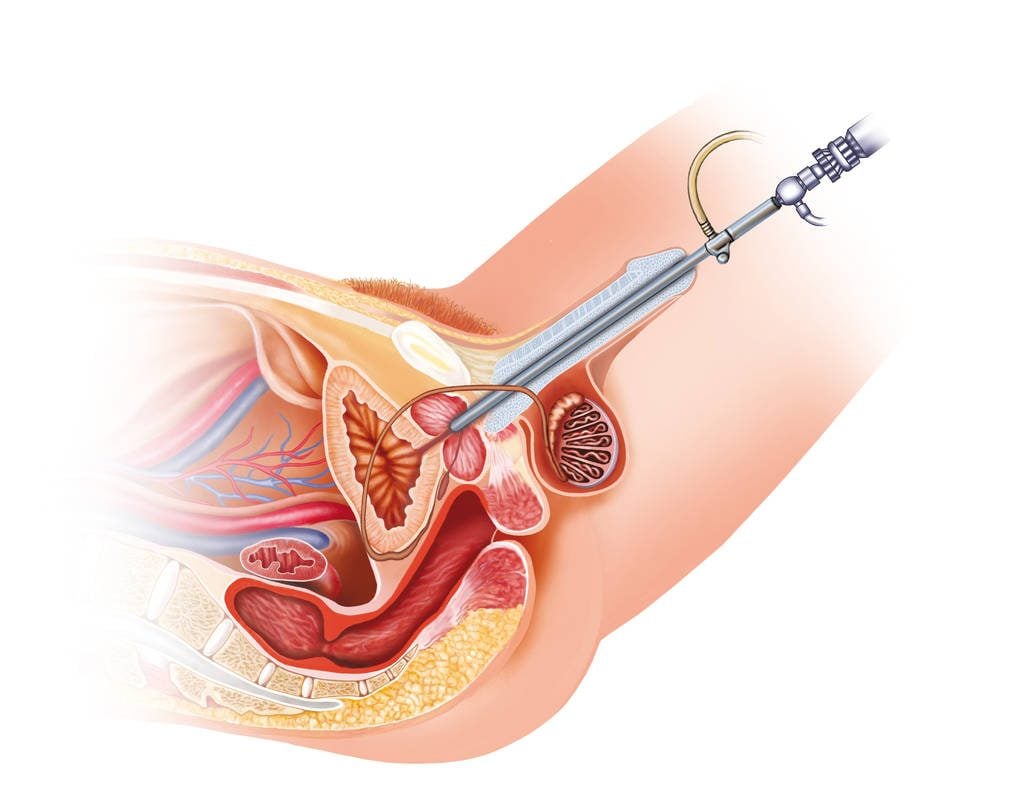
Трансуретральная резекция
Один из методов хирургического лечения рака мочевого пузыря – трансуретральная резекция. При поверхностном раке мочевого пузыря ТУР является “золотым стандартом”. Операция обеспечивает подтверждение диагноза, адекватность резекции и возможность минимального по объему вмешательства.
Идеальная ТУР мочевого пузыря означает полное удаление видимого новообразования с резекцией окружающей здоровой слизистой оболочки на расстоянии 1 см от опухоли, последующим удалением мышечного слоя мочевого пузыря, который прилежит к новообразованию. Это малоинвазивное оперативное вмешательство.
Существенным недостатком трансуретральной резекции является то обстоятельство, что опухоль в процессе операции подвергается фрагментации. Атипичные клетки могут обсеменять раневую поверхность. Таким образом, ТУР – это единственная в онкологии операция, которая, не соответствует онкологическим принципам абластики.
Разработаны методики трансуретральной резекции опухолей единым блоком. Это позволяет иметь в препарате все слои стенки мочевого пузыря для адекватного патоморфологического исследования. Урологи применяют различные методики оперативных вмешательств на мочевом пузыре, которые отличаются технологическим обеспечением:
- Монополярную или биполярную резекцию;
- Лазер;
- Водоструйный гибридный нож.
Ограничением для выполнения ТУР является размер новообразования до 23-30 мм. Опухоль большего размера невозможно эвакуировать из мочевого пузыря. При локализации опухоли вне пределов задней стенки мочевого пузыря существенно возрастает риск неконтролируемого прободения стенки органа.
Преимущества ТУР
Трансуретральная резекция мочевого пузыря – высокотехнологичная эндовидеоскопическая операция. Оперативное вмешательство не требует разрезов снаружи, онкологи Юсуповской больницы выполняют его с помощью эндоскопа. ТУР обладает следующими преимуществами перед открытой резекцией:
- незначительная травматизация тканей;
- небольшая кровопотеря во время операции;
- минимальный риск инфекционных осложнений;
- быстрое и лёгкое восстановление с низкой вероятностью развития послеоперационных осложнений;
- отсутствие вероятности раскрытия шва.
Показания и противопоказания
Основными показаниями к проведению ТУР являются:
- диагностика и лечение новообразований мочевого пузыря;
- биопсия тканей органа;
- доброкачественная гиперплазия простаты;
- интенсивное проявление аденомы предстательной железы;
- частое ночное мочеиспускание;
- сложности с выводом мочи из организма;
- кровотечения из мочевыводящего канала.
Онкологи Юсуповской больницы не проводят ТУР при обострении хронических заболеваний выделительной и сердечно-сосудистой системы, сахарном диабете, при заболеваниях суставов таза, ограничивающих операционное поле. Пожилой возраст для проведения операции ТУР не является противопоказанием.
При опухолях мочевого пузыря ТУР необходима для определения степени злокачественности, стадии опухолевого процесса, выявления прогностических факторов опухоли (локализация, количество, размер, стадия) и эффективного удаления новообразования. Резекция особо эффективна при экзофитных опухолях, которые растут в просвет мочевого пузыря.
Тур при раке мочевого пузыря онкологи Юсуповской больницы проводят при условиях если:
- раковая опухоль поразила только слизистую оболочку, мышцы не затронуты;
- размеры новообразования не превышают 5 см;
- отсутствуют метастазы в лимфоузлах;
- уретра и сфинктер мочевого пузыря не поражены опухолью.
Подготовка к операции
Трансуретральная резекция мочевого пузыря (ТУР) – операция на мочевом пузыре, перед выполнением которой онкологи Юсуповской больницы проводят специальную подготовку. За 3-10 дней до эндовидеоскопии пациенты сдают лабораторные анализы и проходят инструментальные исследования. Им регистрируют электрокардиограмму и делают рентгенографию грудной клетки.
Перед операцией ТУР пациента консультирует терапевт и анестезиолог. Врачи оценивают общее состояние пациента, наличие хронических заболеваний и возможные риски операции. Анестезиолог подбирает вид обезболивания. Вечером перед резекцией пациенту ставят очистительную клизму и очищают операционное поле от волос. В этот период нельзя принимать пищу и пить. Утром перед операцией пациенту вводят антибиотики для профилактики инфекционного заражения и отправляют на каталке в операционную.
Оперативное вмешательство
Операцию проводят под внутривенным наркозом или спинальной (эпидуральной) анестезией.
Хирург вводит через мочеиспускательный канал в мочевой пузырь резектоскоп или операционный цистоскоп. Мочевой пузырь заполняет стерильным физиологическим раствором для того, чтобы у врача был обзор для осмотра состояния мочевого пузыря и выполнения основного этапа операции. При использовании лазерной техники или электрокоагуляции одновременно с иссечением новообразования происходит «прижигание» кровеносных сосудиков, что останавливает кровотечение. После окончания оперативного вмешательства цистоскоп (резектоскоп) извлекается из мочевого пузыря. Вместо него уролог вводит уретральный катетер.
Во время ТУР мочевого пузыря может развиться кровотечение из кровеносного сосуда или прободение стенки мочевого пузыря. Они требуют проведения дополнительного оперативного вмешательства. После ТУР мочевого пузыря послеоперационный период может осложниться кровотечением, развитием инфекционного процесс, блокированием мочеиспускательного канала сгустком крови.
Сразу после операции ТУР шейки мочевого пузыря пациента перевозят в палату. Медицинская сестра осуществляет проверку катетера, который установлен с целью вымывания крови из мочевого пузыря, измеряет артериальное давление и считает пульс. Срок госпитализации длится около трёх дней. Перед выпиской катетер удаляют и назначают дату визита к врачу. Врачи рекомендуют пациенту в течение нескольких первых недель не поднимать тяжёлые предметы и не водить автомобиль.
В послеоперационном периоде после трансуретральной резекции пациенту назначают антибиотики и обезболивающие препараты. При необходимости дополнительно проводят адъювантную терапию. Пациентам рекомендуют обильное питьё, чтобы «промывать» мочевой пузырь естественным путём.
Послеоперационный период
Послеоперационный период после трансуретральной резекции мочевого пузыря в большинстве случае протекает без осложнений. Иногда пациенты сталкиваются со следующими проблемами:
- кровотечение из раневой поверхности;
- кровь в моче;
- острая задержка мочи;
- инфекционные осложнения (цистит, пиелонефрит).
Кровь в моче после ТУР мочевого пузыря появляется у многих пациентов. С мочой могут выделяться кровяные сгустки. Это нарушение проходит самостоятельно через 2-4 дня после операции. Если кровь в моче после ТУР сохраняется долго, это указывает на развитие серьёзных осложнений.
Многие пациенты сталкиваются с такой проблемой, как боли после ТУР мочевого пузыря. В первую очередь, дискомфорт связан с недавним хирургическим вмешательством, в процессе которого был забор тканей для биопсии или осуществлялось удаление выявленных новообразований. После операции боли носят временный характер. Врачи при выраженном болевом синдроме назначают анальгетики, которые делают период восстановления более комфортным.
Иногда пациентов беспокоит частое мочеиспускание после ТУР операции. Когда нормализуется мочеиспускание, зависит от многих факторов. Прежде всего, должен нормализоваться тонус мочевого пузыря.
Кровотечение после трансуретральной резекции мочевого пузыря носит временный характер и проходит самостоятельно в течение нескольких дней после операции. Если кровотечение интенсивное, проводят промывание мочевого пузыря. Медицинский персонал клиники онкологии обеспечивает пациентам после ТУР профессиональный уход.
После выписки из больницы пациенту рекомендуют ограничить физические нагрузки в течение 2-3 недель и не проявлять сексуальной активности. Во время дефекации не нужно напрягаться. При необходимости стоит принимать слабительные препараты.

Диета
Диета после операции на мочевом пузыре ТУР позволяет пациенту быстрее восстановиться. В течение первых нескольких дней после трансуретральной резекции пациенту проводят внутривенное вливание питательных элементов. Пить воду можно со второго дня. Пациенту для нормализации опорожнения мочевого пузыря назначают питьевую диету. В этот период из рациона необходимо исключить следующие продукты:
- жареное и жирное;
- солёное и пряное;
- наваристые бульоны;
- сдобную выпечку;
- продукты с искусственными добавками и консервантами;
- алкогольные и газированные напитки.
Как только восстановится перистальтика кишечника, в рацион добавляют диетические обезжиренные блюда. Питание должно быть дробным. Разрешены бульоны с перетертым мясом, рыбой, овощами. Можно кушать разваренные каши, отварное мясо и паровые котлеты. В меню должны быть некислые свежие ягоды, фрукты и овощи. Со второй недели можно вернуться к обычному рациону.
Чтобы пройти обследование и лечение с помощью ТУР мочевого пузыря, записывайтесь на приём к урологу-онкологу по телефону.
Источник
