Если при операции задели мочевой пузырь
При надвлагалищной ампутации матки, операции Вертгейма во время отделения шейки матки, передней стенки влагалища от задней стенки мочевого пузыря последняя может быть ранена ножом хирурга. Однако чаще повреждение обусловлено наступающим в послеоперационный период некрозом участка задней стенки мочевого пузыря вследствие его денервации и нарушения васкуляризации во время операции. И в том и в другом случае образуются пузырно-влагалищные свищи.
Пузырно-влагалищные свищи, возникшие вследствие ранения стенки мочевого пузыря, называются первичными, а образовавшиеся на почве некроза стенки мочевого пузыря – вторичными (трофическими). В обоих случаях основное клиническое проявление страдания – выделение мочи из влагалища. Кроме того, различают высокие свищи, локализующиеся выше межмочеточниковой связки, и низкие, располагающиеся ниже ее. Гинекологические свищи, как правило, высокие. В зависимости от размеров свищей количество вытекающей из влагалища мочи может колебаться в широких пределах. При точечных высоких свищах из влагалища вытекает небольшое количество мочи и сохраняется нормальный акт мочеиспускания. У отдельных больных с высокими точечными свищами после акта мочеиспускания моча не выделяется из влагалища на протяжении 2-3 ч. Обширные свищи, а тем более так называемые мочеполовые руины проявляются полным отсутствием акта мочеиспускания и выделением всей мочи через влагалище. Постоянная мацерация наружных гениталий, кожи промежности, их инфицирование, дерматит приводят к развитию цистита, восходящего пиелонефрита и в конечном итоге – к почечной недостаточности. Этому способствуют рубцово-склеротические процессы в области треугольника Льето, стеноз устьев мочеточников, прогрессирующий гидроуретеронефроз. В послеоперационный период может появиться мочевая инфильтрация клетчатки таза, что приводит к повышению температуры тела, ознобу, увеличиваются лейкоцитоз крови и СОЭ.
Ранение мочевого пузыря во время операции, как правило, остается незамеченным, так как гинекологические операции проводятся при опорожненном мочевом пузыре и незначительное истечение мочи в операционную рану обнаружить нелегко. Выделение мочи из влагалища характерно для пузырно-влагалищных, мочеточниково-влагалищных и уретро-влагалищных свищей, По срокам выделения мочи из влагалища можно судить о первичных (через несколько часов после операции) или вторичных (через 2 -4 недели) свищах. Поэтому основное значение в диагностике пузырно-влагалищных свищей имеют специальные урологические приемы и инструментальные методы исследования, а также осмотр влагалища в зеркалах.
Наиболее простой диагностический прием основан на красочном феномене. Заключается он в следующем: влагалище туго тампонируют, мочевой пузырь наполняют окрашенной жидкостью (3% раствором колларгола или 0,4% раствором индигокармина). Окрашивание влагалищного тампона указывает на наличие пузырно-влагалищного свища и иногда на его локализацию (высокий или низкий). Косвенными признаками, помогающими различить высокие и низкие пузырно-влагалищные свищи, являются следующие. Если больная в горизонтальном положении удерживает до 100-120 мл мочи и затекания ее во влагалище не происходит, а в положении больной стоя моча вытекает из влагалища, можно думать о наличии низкого пузырно-влагалищного свища. В случаях удержания 100-120 мл мочи в вертикальном положении больной и обнаружения ее во влагалище в положении лежа следует считать, что свищ расположен высоко.
Наиболее точно диагноз устанавливается с помощью цистоскопии. Для осуществления достаточного наполнения мочевого пузыря влагалище или туго тампонируют, или накладывают кольпейринтер. Некоторые авторы рекомендуют проводить цистоскопию при коленно-локтевом положении больной. Цистоскопия дает возможность обнаружить свищ, установить его локализацию, размеры, степень изменений слизистой вокруг него и отдаленность его от устьев мочеточников. Диагноз пузырно-влагалищного свища устанавливается на основе данных цистоскопии, при обнаружении его пальпацией, при осмотре влагалища в зеркалах, когда свищ виден ad oculus или обнаруживается при выделении во влагалище окрашенной жидкости, предварительно введенной в мочевой пузырь.
Если ранение мочевого пузыря обнаружено во время операции, рана ушивается двухрядными погружными кетгутовыми швами (без захвата в шов его слизистой). В послеоперационный период в течение 8-10 дней моча отводится через постоянный катетер. Точечные пузырно-влагалищные свищи, как показывает опыт, в 50% случаев закрываются самостоятельно через 1 -1,5 месяцев после образования. Небольшие по размерам свищи (диаметром до 0,5 см) можно лечить методом эндовезикальной диатермокоагуляции – в 25-35% достигается закрытие свища. При больших свищах (диаметром более 0,5 см) проводят оперативное лечение. Если наступила мочевая инфильтрация окружающих свищ тканей (на 2-4-е сутки после операции), ушивать такой свищ в ближайшее время после операции не следует, так как оперировать на патологически измененных тканях не рекомендуется. Их ушивают так же, как и вторичные свищи, через 3-5 месяцев после операции.
Сущность всех известных методов оперативного лечения пузырно-влагалищных свищей заключается в ушивании дефектов стенок влагалища и мочевого пузыря. Высокие свищи целесообразно оперировать чреспузырным доступом, низкие – вагинальным. Успех операции обусловлен главным образом полным отделением задней стенки мочевого пузыря от передней стенки влагалища, при этом мочевой пузырь сокращается. Дефект стенки мочевого пузыря ушивают двухрядными погружными кетгутовыми швами, затем производят кольпоррафию.
Во всех случаях операций с пузырным доступом мы считаем, что отводить мочу необходимо в течение 8-10 дней посредством эпицистостомы. После оперативного лечения низких пузырно-влагалищных свищей, осуществляемого вагинальным доступом, для эвакуации мочи из мочевого пузыря устанавливают постоянный катетер на 8-10 дней.
В послеоперационный период назначают антибактериальную терапию, промывания мочевого пузыря небольшими порциями (по 40- 50 мл) антисептических растворов и туалет влагалища и наружных гениталий.
После обширных онкогинекологических операций и последующего оперативного лечения пузырно-влагалищных свищей иногда наступают расстройства мочеиспускания нейрогейного характера. Поэтому длительное время больные должны находиться под совместным наблюдением гинеколога и уролога.
Лечение пузырно-влагалищных свищей у больных с онкогинекологическими заболеваниями осложняется воздействием лучевой терапии – образуются так называемые лучевые свищи. В этих случаях оперативное закрытие свищей целесообразно проводить спустя 6-7 мес после лучевой терапии.
Самым простым и надежным приемом, позволяющим обнаружить ранения мочевого пузыря в ходе гинекологической операции, а тем самым предотвратить образование первичных пузырно-влагалищных свищей, является наполнение мочевого пузыря или перед операцией, или непосредственно в ходе операции, на этапе отделения влагалища от мочевого пузыря, небольшим количеством окрашенной жидкости (10-15 мл). Это позволяет ушить рану мочевого пузыря сразу при обнаружении. Единственной мерой профилактики вторичных пузырно-влагалищных свищей является бережное, щадящее отношение к тканям при отделении задней стенки мочевого пузыря от передней стенки влагалища, что, к сожалению, не всегда достижимо.
Источник
Повреждения мочевого пузыря при лапароскопии. Диагностика и лечение
Повреждения мочевого пузыря во время установки лапароскопических портов происходят относительно редко и обычно связаны с введением основного троакара при наличии растянутого мочевого пузыря или с введением срединного надлобкового троакара у пациентки, а купол мочевого пузыря растягивается в краниальном направлении, что может быть связано с ранее перенесенной операцией.
Дренирование мочевого пузыря катетером до установки основного троакара может снизить риск повреждения пузыря троакаром. Женщинам, ранее перенесшим хирургические операции на нижней части брюшной полости, по-видимому, лучше всего осторожно установить надлобковый троакар над любым из предыдущих перпендикулярных кожных разрезов. У всех пациенток перед установкой надлобкового троакара следует попытаться лапароскопически визуализировать верхнюю границу мочевого пузыря. Если верхнюю границу мочевого пузыря не удается визуализировать, мочевой пузырь можно наполнить 300 мл стерильного изотонического раствора натрия хлорида для лучшего определения его границ.
Альтернативный подход заключается в использовании латерального порта вместо срединной надлобковой локализации, несмотря на то что снижение риска травмы мочевого пузыря может компенсироваться повышенным риском повреждения сосудов.
Операционные повреждения мочевого пузыря
Количество травм мочевого пузыря, связанных с оперативной лапароскопией, значительно увеличилось и достигло 1 на 300 наблюдений. Самой распространенной причиной повреждения мочевого пузыря бывает, по-видимому, электрохирургическая диссекция вблизи мочевого пузыря. Большинство этих повреждений происходит при лапароскопической вагинальной гистерэктомии или иммобилизации шейки пузыря, с известным риском повреждения мочевого пузыря, составляющим 2,8 и 1,9% соответственно. Резекция очагов эндометриоза, облитерирующих переднее дагласово пространство, также представляет собой фактор риска.
Диагностика повреждения мочевого пузыря
Лапароскопические травмы мочевого пузыря часто трудно распознать во время операции. Заметная утечка мочи во время повреждения маловероятна у пациенток с установленным катетером Фолея. Распространенный признак травмы мочевого пузыря — значительное кровотечение из надлобкового порта, установленного по относительно бессосудистой срединной линии. Выраженная гематурия указывает на глубокое повреждение. Редкий, но патогномоничный признак травмы мочевого пузыря во время лапароскопии — выделение углекислого газа через катетер Фолея.
Если возникло подозрение на травму мочевого пузыря при лапароскопии, можно через мочеточниковый катетер ввести раствор индигокармина для выявления незначительных утечек. Цистоскопию или (реже) целенаправленную цистотомию можно использовать для осмотра слизистой оболочки мочевого пузыря (в сомнительных случаях), определения протяженности известного повреждения или подтверждения того, что нет поражения мочеточника.
Послеоперационная диагностика повреждения мочевого пузыря может быть также затруднена. Если через несколько дней после лапароскопии у пациентки возникает выраженная симптоматика со стороны брюшной полости, нужно принимать во внимание возможность скрытого повреждения мочевого пузыря. Это осложнение необходимо учитывать при дифференциальной диагностике в случае болезненного мочеиспускания и микрогематурии. Повышение концентрации азота мочевины крови и креатинина в сыворотке крови предполагает возможность утечки мочи в брюшную полость со всасыванием ее через брюшину. Дренаж через надлобковый надрез может быть проверен путем введения раствора индигокармина в мочевой пузырь.
Если травма мочевого пузыря диагностирована в послеоперационном периоде, показана ретроградная цистография для определения протяженности повреждения. Если назначено хирургическое вмешательство ввиду симптомов раздражения брюшины неясной причины, перед лапаротомией может быть целесообразным проведение цистоскопии для определения лучшего варианта хирургического доступа.
Лечение повреждений мочевого пузыря
Для лечения небольших, неосложненных и изолированных повреждений верхней стенки мочевого пузыря бывает достаточно введения дренажного катетера. Ретроградную цистографию проводят после 10 дней непрерывного дренирования. С помощью этого исследования подтверждают самоизлечение, наступающее у 85% больных, имеющих незначительные повреждения. Оперативное восстановление может оказаться необходимым, если с помощью катетера Фолея не удается обеспечить достаточный дренаж мочевого пузыря ввиду наличия сгустков крови и в случаях постоянного просачивания крови.
Первичное хирургическое ушивание необходимо при крупных повреждениях и таких, которые касаются определенных сегментов мочевого пузыря, включая мочепузырный треугольник, особенно если присутствует риск сопутствующего повреждения уретры или мочеточника. Закрытие раны выполняют путем наложения герметичного многорядного шва с использованием рассасывающегося материала. Лапароскопическое ушивание возможно в случае небольшого повреждения при наличии адекватной хирургической ревизии и своевременного обнаружения повреждения, то есть до того как пострадали мочеточник и шейка пузыря.
Повреждения мочеточников при лапароскопии
Повреждения мочеточника происходят приблизительно во время 1% лапароскопии. Наибольший риск характерен для лапароскопической вагинальной гистерэктомии, которая становится самой распространенной лапароскопической операцией и причиной травм мочеточника, обычно связанных с электрохирургией.
Лапароскопические травмы мочеточника, как правило, не диагностируют во время операции. Диагноз чаще всего ставят со 2-го по 7-й день после операции, однако есть сообщение об установлении диагноза через 33 дня после хирургического вмешательства. Самые распространенные типичные симптомы, известные в настоящее время, — боль в животе, лихорадка, гематурия, боль в подвздошной области, перитонит и лейкоцитоз.
Лечение травмы мочеточника необходимо проводить совместно с хирургом-урологом. В большинстве случаев можно успешно применить чрескожное или цитоскопическое стентирование. В тяжелых случаях нужна лапаротомия для наложения мочеточникового анастомоза «конец-в-конец» или реимплантации мочевого пузыря. Есть сообщения о лапароскопическом ушивании мочеточника.
– Также рекомендуем “Электрохирургические травмы при лапароскопии. Электрокаутеризация”
Оглавление темы “Осложнения при лапароскопии”:
- Ретроперитонеальное повреждение сосудов при лапароскопии. Диагностика и лечение
- Повреждения сосудов брюшной стенки при лапароскопии. Методы окклюзии сосудов
- Повреждение органов желудочно-кишечного тракта при лапароскопии. Диагностика
- Повреждения желудка, тонкой кишки при лапароскопии. Диагностика и лечение
- Повреждения толстой кишки при лапароскопии. Диагностика и лечение
- Грыжа в месте установления порта после лапароскопии. Диагностика и лечение
- Повреждения мочевого пузыря при лапароскопии. Диагностика и лечение
- Электрохирургические травмы при лапароскопии. Электрокаутеризация
- Монополярная электрохирургия в сравнении с биполярной. Случайные причины электротравмы
Источник
Повреждения мочеточника и мочевого пузыря во время операции
С учетом того, что половые органы и мочевые пути анатомически тесно взаимосвязаны, даже самый опытный хирург может повредить мочеточник и мочевой пузырь. Конечно, до начала радикальной или расширенной операции при злокачественных новообразованиях половых органов важно распознать основные структуры мочевыводящего тракта.
Диагностическая операция в забрюшинном пространстве и вскрытие латеральных забрюшинных пространств (параректального и околопузырного) способствуют распознаванию мочеточника и латеральных полостей. Если необходима резекция медиальной брюшины таза, мочеточник должен быть мобилизован латерально (уретролизис). Такое выделение мочеточника может простираться через всю полость таза по направлению к мочевому пузырю, но, дойдя до маточной артерии, пересекающей мочеточник, используют технологии, как при радикальной гистерэктомии II или III типа.
Распознать мочевой пузырь, как правило, довольно легко; однако иногда вследствие анатомической деформации при распространенном злокачественном новообразовании в результате ЛТ или обширного спаечного процесса после предшествующей операции мочевой пузырь трудно найти.
Для распознавания мочевого пузыря используют ретроградный метод его наполнения через баллонный катетер Фоли. Растяжение мочевого пузыря облегчает диссекцию матки или опухоли мочевого пузыря. Открытие позадилобкового пространства (пространства Ретциуса) и околопузырного пространства также способствует распознаванию и защите мочевого пузыря.

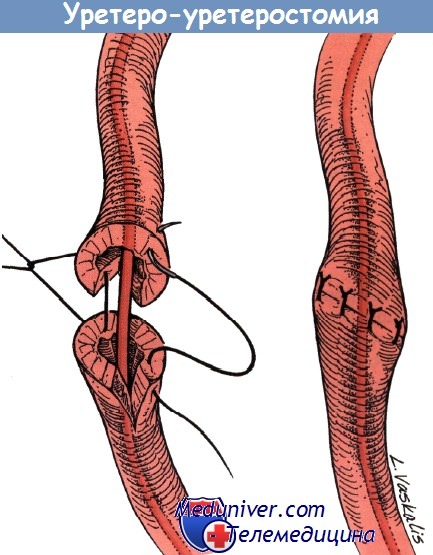
При повреждение мочеточника на уровне верхней границы входа в таз при выполнении уретероуретеростомии используют прерывистый шов 4-0 из рассасывающегося шовного материала.
Создают анастомоз над мочеточниковым стентом и проводят аспирационный дренаж.
Повреждение мочевого пузыря, как правило, легко корректировать во время операции. Рассечение в верхушке мочевого пузыря необходимо ушить двухрядным швом, используя тонкий рассасывающийся шовный материал (3-0 или 2-0). Для заживления мочевого пузыря необходим пассивный дренаж через баллонный катетер Фоли в течение 5 дней.
При цистотомии существует высокий риск формирования свища и окклюзии мочеточника; эти осложнения иногда трудно распознать. При подозрении на повреждение мочевого пузыря он должен быть заполнен стерильным раствором индигокармина ретроградно.
Если повреждено основание мочевого пузыря, важно определить расположение устьев мочеточников. Это можно сделать при цистоскопии или при вскрытии верхушки мочевого пузыря и непосредственной визуализации устьев мочеточников. С этой целью можно также в/в ввести индигокармин. Ушивание мочевого пузыря проводят двухрядным швом, используя тонкий рассасывающийся шовный материал.
Если цистотомия произошла рядом е устьем мочеточников, необходимо осторожно ввести ретроградный стент, чтобы убедиться в отсутствии окклюзии или сужения. Если органы таза были предварительно облучены, мы рекомендуем установить J-образный сальниковый лоскут между мочевым пузырем и сводом влагалища, чтобы обеспечить кровоснабжение этой области. Для дренирования следует оставить баллонный катетер Фоли в течение нескольких недель; перед удалением катетера необходимо выполнить цистографию.
Повреждение мочеточника устраняется несколькими методами в зависимости от его локализации и объема. Повреждение мочеточника выше верхней границы входа в таз обычно ликвидируется плотным анастомозом через уретральный стент. Повреждения ниже верхней границы входа в таз устраняется уретероцистонеостомией с помощью подшивания к поясничной мышце или пластикой мочеточника по методу Боари. Для предотвращения мочевого затека необходимо установить в тазовой полости закрытую дренажную трубку.
При подозрении на повреждение мочеточника необходимо в/в введение индигокармина, чтобы выявить подтекание окрашенной мочи. Если место повреждения мочеточника смято зажимом или лигатурой, установка двойного J-стента на 6 нед., как правило, позволяет восстановить поврежденный мочеточник и предупредить сужение его просвета.
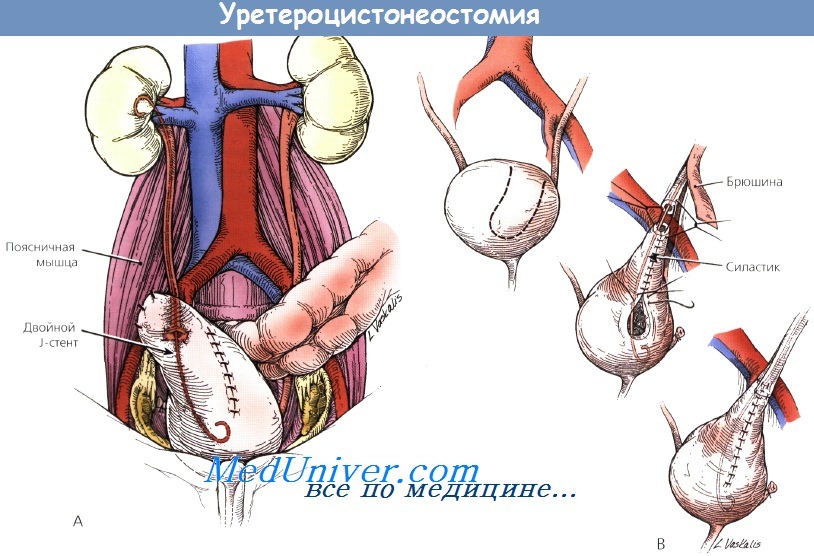
(А) Уретероцистонеостомия с помощью подшивания к поясничной мышце.
Мочевой пузырь мобилизуют и подшивают к поясничной мышце рядом с местом планируемого уретеровезикального анастомоза.
(В) Пластика мочеточника по методу Боари.
Пласт, сформированный из верхушки мочевого пузыря, сворачивают в трубку для замены дистального отдела мочеточника и присоединяют к проксимальному отделу мочеточника с помощью анастомоза.
Необходима закрытая вакуум-аспирация.
– Также рекомендуем “Послеоперационная обструкция мочеточника и свищ мочевого пузыря”
Оглавление темы “Осложнения в онкогинекологии”:
- Лечение тромбоза глубоких вен – антикоагулянтная терапия
- Диагностика тромбоэмболии легочной артерии (ТЭЛА)
- Синдром верхней полой вены – диагностика, лечение
- Непроходимость желчных путей и желтуха в онкогинекологии
- Лечение повреждений сосудов во время операции в онкогинекологии
- Методика ушивания подчревной (внутренней подвздошной) артерии
- Лечение геморрагического шока в гинекологии
- Повреждения мочеточника и мочевого пузыря во время операции
- Послеоперационная обструкция мочеточника и свищ мочевого пузыря
- Нарушение функции мочевого пузыря после операции
Источник
