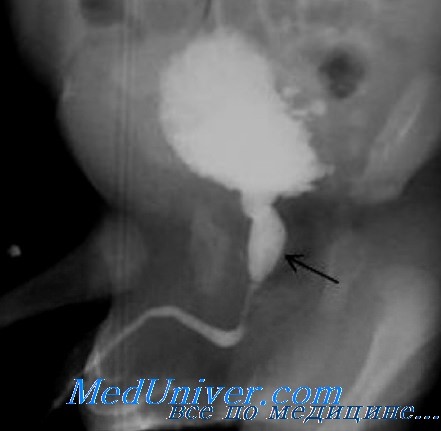
Дренирование мочевого пузыря у новорожденного

Экстрофия мочевого пузыря – это тяжелая врожденная патология мочевыделительной системы, при которой орган размещен не внутри живота, а снаружи. Она встречается у одного из 50 000 новорожденных. У мальчиков такая патология диагностируется в четыре раза чаще, чем у девочек. Для ее устранения эффективно используется хирургическое вмешательство.
Экстрофия мочевого пузыря у детей, что это такое?
Экстрофия мочевого пузыря — это врождённая патология, при которой у ребёнка не сформирована передняя стенка мочевого пузыря (МП), а также часть передней стенки брюшины. Врачи считают её одной из наиболее серьёзных аномалий развития мочевыводящих путей.
При ЭМП расходятся кости лонного сочленения и чаще всего разъединяется передняя стенка мочеиспускательного канала (полная эписпадия). С экстрофией чаще рождаются мальчики, чем девочки (с разницей в 3-6 раз).
Помимо того, экстрофия может сопровождаться аномалиями в развитии верхних мочевых путей и прочими патологиями:
- анальными свищами, открывающимися в МП или промежность;
- крипторхизмом;
- выпадением прямой кишки.
Экстрофия мочевого пузыря — код по МКБ 10 Q64.1.
Причины ЭМП
Экстрофия развивается из-за нарушения процесса внутриутробного развития плода (эмбриогенеза). Незаращение стенки брюшины в сочетании с дислокацией внутренних органов приводят к смещению МП за малый таз и его расположению снаружи.
Некоторые специалисты считают, что если данная проблема есть у одного из родителей, то риск появления на свет ребёнка с ЭМП довольно велик. То же относится и к семьям, использовавшим вспомогательные репродуктивные технологии (ВРО), такие как ЭКО, ИКСИ и другие.
Однако точная причина ЭМП всё же неизвестна.
Классификация
Пороки развития мочеполовой системы у детей при рождении, основанные единым механизмом нарушений при развитии органов, составляют единую группу.
В неё включают (по степени тяжести):
- Экстрофию классической формы (наиболее часто встречающаяся патология; относится к средней степени тяжести);
- Эписпадию (начиная от частичной и заканчивая полной);
- Клоакальную экстрофию (наисложнейшая форма, при которой необходимо серьёзно оценить ассоциированные аномалии развития верхней мочевыводящей нервной и костной систем, а также органов желудочно-кишечного тракта).
На степень тяжести при классической экстрофии оказывает влияние:
- размер площадки экстрофированного МП;
- состояние ткани МП (эластичность, качество слизистой).
Проблема в том, что каждый случай ЭМП уникален, например, врачи сталкиваются с экстрофией, но без эписпадии или с двумя МП, причём один из них может быть в норме, а другой экстрофированным. Встречаются случаи сочетанных патологий, например, наличие только одной почки, удвоенное влагалище и т.д.
В связи с чем очень важно выполнить правильную диагностику состояния младенца, в некоторых случаях в целях постановки точного диагноза могут быть назначены дополнительные диагностические мероприятия.
Причины, ведущие к развитию патологии
По нынешнее время врачами проводятся исследования данной патологии, причины ее развития остаются неизвестны. Однако выявлены факторы, которые могут привести к данному заболеванию:
- Наследственность. Учеными было выявлено, что у детей, страдающих врожденным пороком мочевика, присутствует сбой в структуре определенных генов.
- Употреблениеспиртных напитков, сигарет, наркотических веществ до зачатия ребенка, а также в первые 3 месяца беременности.
- Неблагоприятная экология, например, радиация, ядовитые выбросы в воздушное пространство.
- Облучение рентгеновскими лучами в первый триместр беременности.
- Прием препаратов во время вынашивания ребенка, способных вызвать сбои в развитии, формировать пороки, например, некоторые разновидности антибиотиков.
- Прием гормона прогестерона в первые 3 месяца беременности в дозировках выше положенного.
Диагностика
Постановка диагноза ЭМП происходит сразу же при осмотре малыша, только что появившегося на свет.
Установить диагноз ЭМП плоду можно во время беременности, если сделать УЗИ во втором триместре приблизительно после 20 недели (обычно на 28-ой).
Лабораторные исследования
Перед реконструктивными хирургическими мероприятиями с целью оценки состояния почек необходимо провести:
- стандартный общий и биохимический анализ крови;
- общий анализ мочи.
Инструментальные методы диагностики
Ребёнку с ЭМП рекомендуется проведение следующих исследований:
- УЗИ органов системы мочевыделения;
- ЭХО-КГ (эхокардиография).
При выявлении сопутствующих врождённых аномалий на УЗИ и по другим показаниям рекомендуется дополнительная диагностика:
- Цистоскопия;
- МРТ и КТ-исследование;
- Экскреторная урография;
- Допплерографическое исследование сосудов почек;
- Уродинамическое обследование.
- Сцинтиграфия системы мочевыведения.
На этапах хирургической реконструкции, которая будет проводится в последствии, необходимо проведение микционной цистоуретрографии для исключения пузырно-мочеточникового рефлюкса щ лечении и симптомах рефлюкса мочевого пузыря у детей подробнее здесь).
В ходе диагностики проводятся консультации с:
- генетиком,
- ортопедом,
- гинекологом.
Особенности питания и образ жизни
Пожизненное профилактическое лечение касается и питания человека. Таким людям запрещается употреблять соленые, острые или перченые продукты. Кроме этого, они обязаны контролировать свой водный режим, так как излишнее употребление жидкости грозит развитием почечных осложнений.
Что касается образа жизни, то он, прежде всего, касается того момента, когда ребенок обязан жить с полиэтиленовой пленкой вместо передней брюшной стенки. В это время родителей необходимо научить правильно ухаживать за ребенком. Сам имплант, как таковой, в особом уходе не нуждается, но необходимо предупреждать его механические повреждения. Если ребенок беспокойный, то ему необходимо прикрыть животик мягким одеялом, чтобы он не смог сам себе навредить. Ежедневно необходимо тщательно осматривать переднюю брюшную стенку на предмет пропускания жидкости. При выявлении малейшей негерметичности, необходимо немедленно обращаться к урологу. Как правило, дефект удается устранить без оперативного вмешательства, хотя довольно часто он становится причиной внеплановой операции.
Лечение экстрофии мочевого пузыря у детей в России
Единственным адекватным способом лечения ЭМП является хирургическое вмешательство, за исключением консервативной терапии нейрогенной дисфункции МП. Как проводится лечение нейрогенного мочевого пузыря у детей, мы уже писали в отдельной статье.
Оперативное лечение нужно выполнять в первые дни жизни младенца.
Коррекция должна решить три основных задачи:
- Устранить дефекты МП и передней стенки брюшины.
- Сформировать половой член, приемлемый как в эстетическом, так и в сексуальном смысле.
- Сохранить функционирование почек и обеспечить удержание мочи.
Хирургическое лечение делается в три этапа:
- Этап закрытия МП и сведения костей лонного сочленения.
Добиться того, чтобы МП полностью удерживал мочу после первой операции у большей части маленьких пациентов — сложная и практически невыполнимая задача. Поэтому столь важное значение придаётся именно успешно выполненной первой операции. Обычно только последующие этапы смогут поспособствовать удержанию мочи в МП.
- Этап проводится в возрасте 2-3 лет. Хирурги реконструируют эписпадию.
- Этап, на котором выполняют пластику шейки МП, если пузырь не имеет достаточной ёмкости, то проводят аугментационную цистопластику.
Как проводится лечение патологии?
Как правило, ребенку необходимо несколько оперативных вмешательств во время первых лет его жизни. План лечение будет зависеть от общего состояния организма и степени серьезности экстрофии. Главная задача лечения – сформировать орган мочевыделительной системы необходимого объема, пластика стенки брюшины, восстановить уродинамику.
При экстрофии легкой формы можно реанимировать стенки пузыря и брюшное пространство тканями больного.
Если такая операция невозможна, то недостающую оболочку пузыря заменяют частью стенки кишечного тракта, а стенку брюшной полости создают с помощью синтетического материала.
По прошествии времени вживляемый материал (имплантат) из брюшины извлекают и заращивают просвет кожными, мышечными тканями пациента.
При создании полости пузыря посредством специальных катетеров мочеточники выводятся в верное положение, чтоб не дать нарушиться оттоку урины. После комплексного оперативного вмешательства проводится пластика половых органов.
Реабилитация
Детям с ЭМП рекомендуются комплексные реабилитационные мероприятия. В том числе, наблюдение у дефектолога и психолога (по показаниям или на постоянной основе), также необходима семейная терапия.
Пациентам после 16 лет требуются консультации сексопатолога.
Диспансерное наблюдение
Регулярно наблюдаться у специалистов рекомендуется пациентам до 18 лет.
Необходимо посещать врачей в указанные сроки или по показаниям:
- Уролога/нейроуролога, если МП не удерживает мочу для корректировки терапевтического лечения (не менее 1 раза в 3-6 месяцев);
- Хирурга/уролога (в первые 5 лет не менее 1 раза в полгода, далее ежегодно 1 раз);
- Физиотерапевта (минимум 1 раз в год);
- Нефролога, если нарушена функция почек.
Также необходимо регулярно проходить обследования в указанные сроки или по показаниям:
- УЗИ (не менее 1 раза в полгода);
- сдавать общий анализ мочи (не реже 1 раза в квартал);
- бакпосев на определение чувствительности к антибактериальным препаратам.
Образ жизни при врожденной болезни
С самого рождения детям с таким дефектом рекомендуется соблюдать диету. Категорически исключается слишком острая, соленая и горячая пища. Обязательно регулируется поступление жидкости в организм. При переизбытке могут пострадать почки, тогда развивается осложнение.
Таким детям и уже взрослым требуется постоянная профилактика заболеваний мочеполовой системы. Регулярно рекомендуется проходить санаторное лечение, к примеру, на курортах Поляна или Моршин.
После установки имплантов ребенок должен научиться вести себя аккуратно, избегать травм и сильных физических нагрузок. Родители должны как можно скорее обучить ребенка менять катетер самостоятельно. Необходимо ежедневно осматривать брюшную полость, следить за общим самочувствием, своевременно выявлять какие-либо отклонения и обращаться к специалистам.
Возможные осложнения
Чаще всего после операции врачи сталкиваются с:
- раневой инфекцией, нарушением трофики тканей;
- развитием пузырно-мочеточникового рефлюкса, мегалоуретера, следствием чего может стать хроническое заболевание почек, сморщивание почек;
- недостаточностью стенки реконструированного МП и появлением свищей;
- неудовлетворительным эстетическим результатом;
- недостаточностью шейки МП и сохраняющимся недержанием мочи;
- пролапсом тазовых органов;
- стриктурами реконструированной уретры и свищами;
- атрофией клитора или головки полового члена в следствии нарушения кровоснабжения, эстетическими дефектами половых органов;
- отдалёнными проблемами психологического характера;
- случаями рецидива экстрофии;
- половой дисфункцией, сниженной фертильностью, проблемами психосексуального характера;
- болями в спине и нарушением походки.
Меры предосторожности
В целях профилактических мер для предотвращения заболевания необходимо придерживаться некоторых рекомендаций:
- Во время вынашивания ребенка исключить курение, наркотические вещества, спиртное.
- Регулярно проверяться на наличие токсоплазмоза, вирусов, инфекций, особенно перед зачатием ребенка.
- Проконсультироваться у квалифицированного врача, если имеется генетическая предрасположенность к данному заболеванию.
Во время протекания беременности патологию можно распознать при прохождении УЗИ. Такая возможность позволит женщине принять серьезное решение, оставить ребенка либо нет.
Родившись с экстрофией мочевика, человек должен регулярно посещать уролога для наблюдения за заболеванием. Помимо этого, необходимо соблюдать специальную диету, предусматривающую исключение острой пищи, соленой, перченое, алкогольных напитков, а также ограничить потребление жидкости в слишком большом количестве.
Образ жизни
Если диагностирована экстрофия мочевого пузыря, то родителям нужно быть готовым к особому уходу за ребёнком с выявленной патологией. Все поверхности кожи брюшины должны тщательно обрабатываться, чтобы не развивались бактериальные инфекции.
Необходимо решить, так ли важно использовать памперсы и пеленки. Если ставится имплант, необходимо принимать продолжительные схемы лечения антибиотиками и антибактериальными средствами, при этом часто их совмещают и комбинируют. Поскольку возможны внезапные аллергические реакции, применение таких препаратов делается только в условиях стационара.
Имплант очень легко повреждается, поэтому для родителей важно следить, чтобы малыши сами себя не травмировали. Особый стадией является введение продуктов в рацион ребенку. Вся диета обсуждается индивидуально с врачом, наблюдающим за ребенком с экстрофией.
Современная медицина сделала всё возможное, чтобы дети с врождённым экстрофией могли дожить до зрелого возраста и впоследствии вести здоровый образ жизни. В большинстве случаев, удачная хирургическая операция может восстановить репродуктивные свойства организма, поэтому такая патология не будет препятствием для беременности. Главное вовремя установить диагноз и подготовиться к рождению и уходу после операции за ребенком с патологией.
Источник
Обструкция шейки мочевого пузыря у детей. Клапаны мочеиспускательного каналаОбструкция шейки мочевого пузыря в основном связана с эктопией мочеточника, камнями мочевого пузыря или опухолью предстательной железы (рабдомиосаркома). Обструкция сопровождается затруднением мочеиспускания, задержкой мочи, ИМП, парадоксальной ишурией. Явная обструкция шейки мочевого пузыря часто наблюдается при клапанах проксимальной части мочеиспускательного канала, но самостоятельное значение как причина нарушения функции она имеет редко. Первичная обструкция шейки мочевого пузыря встречается очень редко. Клапаны проксимальной части мочеиспускательного канала наиболее частая причина тяжелой обструктивной уропатии у детей — 1:8000 мальчиков. Клапаны представляют собой пластинки ткани, веерообразно развернутые от простатической части мочеиспускательного канала к наружному сфинктеру. Обычно они разделены щелевидным отверстием. Клапаны, происхождение которых в эмбриогенезе неизвестно, приводят в той или иной степени к обструкции мочеиспускательного канала. Приблизительно в 30 % случаев развивается хроническая почечная недостаточность. Вследствие обструкции простатическая часть мочеиспускательного канала расширяется, а гладкомышечный слой мочевого пузыря гипертрофируется. Тяжесть изменений почек колеблется от легкого гидронефроза до тяжелой дисплазии и, вероятно, зависит от степени обструкции и периода внутриутробного развития, в котором она возникла. Как и другие варианты обструкции мочевых путей и дисплазии почек, клапаны сопровождаются маловодием и гипоплазией легких. При клапанах проксимальной части мочеиспускательного канала пренатальное УЗИ выявляет двусторонний гидронефроз, растяжение мочевого пузыря, а при тяжелой обструкции — маловодие. Описана успешная декомпрессия мочевого пузыря плода путем чрескожного шунтирования в полость амниона и даже открытой хирургической операции. Благоприятное действие внутриутробного вмешательства пока не изучено ни экспериментально, ни клинически. Опыт их применения невелик. Прогноз при клапанах проксимальной части мочеиспускательного канала, давших УЗ-изменения мочевых путей уже во внутриутробный период, хуже, чем в случаях, когда они проявились после рождения. Об этих клапанах следует подумать, если у новорожденного мальчика пальпируется растянутый мочевой пузырь и отмечается слабая струя мочи. Тяжелая обструкция, оставшаяся нераспознанной в период новорожденности, позднее проявляется ИМП, уросепсисом или уремией. Относительно легкая обструкция проявляется в возрасте старше 1 года дневным или ночным недержанием мочи и ИМП. Для подтверждения диагноза клапанов проксимальной части мочеиспускательного канала необходимы микционная цистоуретерография или УЗИ с помощью промежностного датчика.
При наличии клапанов необходима тщательная оценка функционального и анатомического состояния почек и верхних отделов мочевых путей. В отсутствие клинических проявлений новорожденному на несколько дней ставят постоянный мочевой катетер (полиэтиленовый зонд для кормления недоношенных № 5 или 8). Ввести зонд в мочевой пузырь не всегда легко, так как его кончик закручивается в простатической части мочеиспускательного канала, о чем свидетельствует поступление мочи не через катетер, а мимо него. Катетер-баллон Фолея использовать не следует, так как он вызывает спазм мочевого пузыря, усиливающий обструкцию. Если после установки катетера уровень креатинина в сыворотке крови остается нормальным или возвращается к норме, ограничиваются эндоскопическим трансуретральным разрушением клаланов под общей анестезией. При недостаточном для введения эндоскопа диаметре мочеиспускательного канала накладывают временную цистостому сместив купол мочевого пузыря к нижней части передней стенки живота. Когда ребенок становится старше, проводят трансуретральное разрушение клапанов и цистостому закрывают. Если несмотря на постоянное дренирование мочевого пузыря через тонкий катетер уровень креатинина остается высоким или повышается, следует предположить вторичную обструкцию мочеточников, необратимое поражение почечной паренхимы или дисплазию почек. В подобных случаях проводят цистостомию. Пиелостомия, как правило, не создает по сравнению с ней особых преимуществ, кроме того, при наличии цистостомы продолжается рост мочевого пузыря и постепенно увеличивается податливость его стенки. При обращении за медицинской помощью после первых дней жизни, когда уже развилась уремия, в отсутствие инфекции обследование и лечение проводят по той же схеме. При уросепсисе в сочетании с уремией необходимы в первую очередь коррекция метаболических расстройств, антибактериальная терапия, восстановление оттока мочи из верхних отделов мочевых путей путем чрескожной нефростомии и гемодиализ. Прогностически благоприятны отсутствие у плода отклонений от нормы при УЗИ в 18 и 24 нед. беременности, уровень креатинина в сыворотке крови ниже 0,8-1,0 мг% после декомпрессии мочевого пузыря, визуализация границы коркового и мозгового вещества почек при УЗИ. Существует ряд ситуаций, при которых нормальное развитие в одной или обеих почек не нарушается благодаря дополнительному механизму декомпрессии. Например, у 15 % мальчиков с клапанами проксимального отдела мочеиспускательного канала наблюдается односторонний рефлюкс на стороне диспластичной нефункционирующей почки, вследствие которого давление в мочевом пузыре снижается и вторая почка развивается нормально. Это сочетание аномалий называется синдром VURD (Valves, Unilateral Reflux, Dysplasia — клапаны, односторонний рефлюкс, дисплазия). При мочевом асциту у новорожденных с клапанами проксимальной части мочеиспускательного канала происходит истечение мочи в брюшную полость через свод малых чашечек, которое, благодаря снижению внутрипочечного давления, делает возможным нормальное развитие почек. Прогностически неблагоприятны маловодие, признаки гидронефроза на УЗ-снимках до 24 нед. внутриутробного развития, уровень креатинина в сыворотке крови более 1 мг% после декомпрессии мочевого пузыря, кисты в корковом веществе почек, стойкое дневное и ночное недержание мочи в возрасте старше 5 лет. У новорожденных прогноз зависит от степени гипоплазии легких и резервных возможностей восстановления функции почек. При очень тяжелых изменениях легких и почек обычно наблюдается мертворожденность. У 30 % переживших период новорожденности имеется почечная недостаточность, нередко требующая в дальнейшем трансплантации почки. Последняя, по некоторым данным, у детей с клапанами проксимальной части мочеиспускательного канала менее успешна, чем при нормальном мочевом пузыре, так как нарушение функции последнего ухудшает функцию трансплантированной почки и снижает шансы на выживание. Гидронефроз нередко сохраняется многие годы после разрушения клапанов, поэтому профилактическое применение антибактериальных препаратов после него продолжают. Прооперированные больные подлежат ежегодному обследованию: УЗИ почек, физикальное обследование с регистрацией антропометрических показателей и измерением АД, анализ мочи, определение электролитов в сыворотке крови. При длительной обструктивной уропатии часто нарушается концентрационная функция почек, что приводит к полиурии. В подобных случаях по диурезу нельзя судить о степени обезвоживания при интеркуррентных заболеваниях с поносом и рвотой. Обезвоживание наступает у этих больных быстро, поэтому даже при относительно небольшой потере жидкости показана госпитализация для инфузионной терапии. Иногда длительная обструктивная уропатия приводит к почечному канальцевому ацидозу, требующему постоянной ощелачивающей терапии (прием внутрь бикарбоната натрия). При более выраженных проявлениях почечной недостаточности, задержке роста, артериальной гипертонии необходимо постоянное наблюдение педиатра-нефролога. При сопутствующем пузырно-мочеточниковом рефлюксе рекомендуется выжидательное ведение с профилактикой инфекции антибактериальными препаратами, а в случае рецидивирования ИМП — хирургическая коррекция. Несмотря на устранение клапанов, способность удерживать позывы к мочеиспусканию у больных развивается позже, чем у здоровых детей. Причин тому несколько: невозможность подавить сокращение детрузора, слабая податливость стенки мочевого пузыря и его атония, дискоординация детрузора и сфинктера, полиурия или их сочетание. Часто для определения терапевтической тактики требуется исследование уродинамики, в том числе с видеозаписью. Стойкое недержание сопряжено со значительным риском повреждения почечной парнхимы даже в отсутствие инфекции. При полиурии благоприятное действие оказывает установка постоянного мочевого катетера на ночь. С возрастом, особенно после полового созревания, недержание мочи уменьшается. Устранить его помогают тщательный контроль за опорожнением мочевого пузыря и профилактика ИМП. – Также рекомендуем “Атрезия, гипоплазия, стриктура мочеиспускательного канала у детей” Оглавление темы “Патология мочевых путей у детей”:
|
Источник
