Цистит после прививки акдс


Гришина Александра Николаевна,
Врач-терапевт
Дата публикации: 26.08.2020
От чего прививка АКДС
АКДС – прививка, которая защищает сразу от трех опасных инфекционных заболеваний. Она считается основной для детей грудного возраста, однако переносится не очень легко. Родители могут сами выбирать какую вакцину колоть – российского или зарубежного производства, но в чем между ними разница и какая лучше, наверняка не знают.
АКДС расшифровывается как адсорбированная коклюшно-дифтерийно-столбнячная вакцина. Из расшифровки становится понятно, от чего она защищает.
Вакцина способствует формированию иммунитета от трех инфекционных болезней, которые встречаются как у взрослых, так и у детей – от столбняка, коклюша и дифтерии.
Почему так важно колоть АКДС? Болезни, от которых защищает прививка, приводят к тяжелым последствиям, высока вероятность летального исхода. Например, до введения обязательной вакцинации смертность от столбняка составляла 90%, от дифтерии – 25%. Хоть от коклюша дети умирают редко, однако болезнь имеет тяжелое течение, нередко приводит к осложнениям в виде бронхита, пневмонии, плеврита.

В каком возрасте делают прививку
Коклюш и дифтерия по праву считаются детскими заболеваниями, хотя иногда ими болеют и взрослые. Но именно дети младшего возраста тяжелее всего переносят болезнь, поэтому прививка АКДС делается грудничкам. Чем раньше будет завершен курс иммунизации, тем меньший риск заражения.
Ребенку делают 3 прививки АКДС, каждую последующую дозу вводят не ранее, чем через 1,5 месяца. Детям до 4-х лет укол делают в переднюю часть бедра, старше 4-х лет – в дельтовидную мышцу плеча.
Вам может быть интересно: Почему рождение ребенка не всегда в радость?

Необходимо строго придерживаться графика вакцинации, иначе не сформируется стойкий иммунитет.
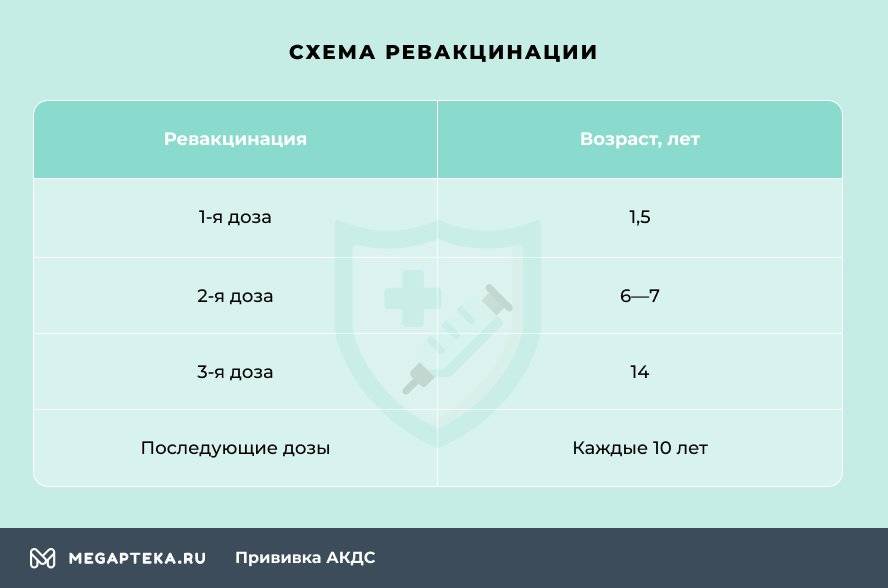
Через год после введения третьей дозы проводится первая ревакцинация, в 6-7 лет – вторая, в 14 лет – третья. Взрослым необходимо проходить ревакцинацию АКДС каждые 10 лет, поскольку введенная вакцина защищает от болезней на 5-7 лет.
Вакцинация проводится АКДС вакциной, ревакцинация для детей в возрасте 4-6 лет – АДС-анатоксином, для детей старше 6 лет – АДС-М-анатоксином.
Препараты для ревакцинации не содержат коклюшного компонента, поэтому легче переносятся.
Какие реакции возможны на АКДС
Вакцинация – это стресс для организма, удар по иммунной системе, поэтому не исключены негативные реакции на АКДС. Чтобы избежать излишних волнений, необходимо знать, какие возможны побочные действия.
Бесклеточные вакцины оказывают более мягкое воздействие, поэтому не вызывают бурных реакций.
Наиболее частым осложнением вакцинации является повышение температуры тела. Чаще речь идет о субфебрилитете, реже температурные показатели достигают 38-39 ˚С. Температура на фоне введения АКДС держится не более трех суток, с легкостью сбивается жаропонижающими.
Легче всего переносится первая прививка, сделанная в 3 месяца. Каждая последующая АКДС переносится тяжелее. Самые выраженные реакции могут быть на третью прививку.
Помимо высокой температуры, возникают такие побочные эффекты:
- ухудшение аппетита
- слабость, сонливость
- болезненность в месте укола, тянущая боль, распространяющаяся на всю ногу
- фебрильные судороги
- образование шишки в месте инъекции (уплотнение исчезает самостоятельно в течение 1-2 месяцев)
- аллергические реакции в виде крапивницы, отека Квинке
Если высокая температура после прививки держится больше двух дней, необходимо обращаться в больницу. При судорогах или развитии тяжелой аллергической реакции необходимо срочно вызывать скорую помощь.
В 1% случаев использования цельноклеточной АКДС возникают осложнения:
- тяжелые аллергические реакции (анафилактический шок, отек Квинке)
- энцефалит, менингит
- синдром острой дыхательной недостаточности
- нарушение сердечного ритма
- снижение или повышение артериального давления
- судороги, парез
Появление поствакцинальных осложнений может быть связано не только с реакцией иммунной системы, но и с наличием противопоказаний к введению вакцины.
Подписывайтесь на Мегасоветы
и читайте полезные статьи о здоровье каждую неделю
Какие вакцины АКДС бывают
Прививаться нужно обязательно, а вот какую вакцину выбрать? Основных три:
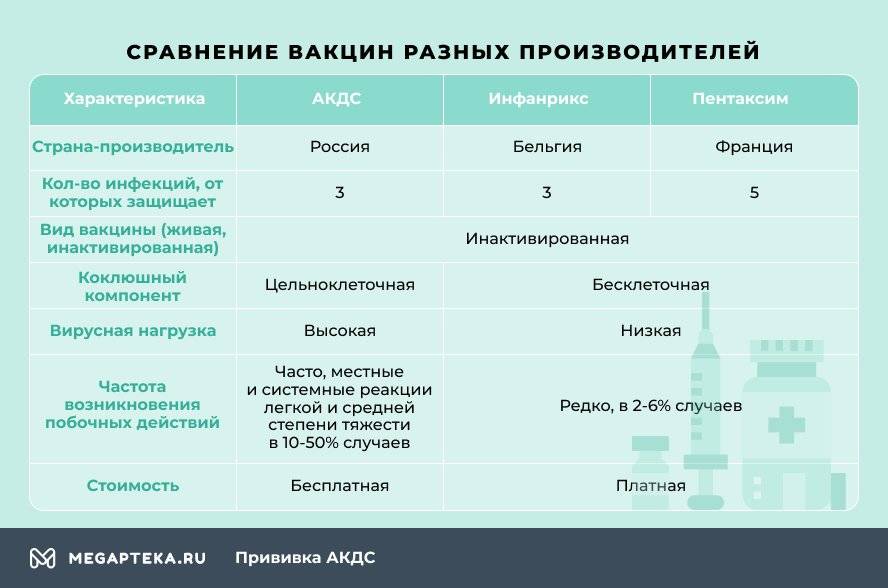
- АКДС. Это вакцина российского производства.
- Пентаксим. Комбинированная вакцина французского производства защищает сразу от пяти инфекционных заболеваний – столбняк, коклюш, дифтерия, полиомиелит и гемофильная инфекция (ХИБ).
- Инфанрикс. Это комбинированная вакцина от коклюша, столбняка и дифтерии бельгийского производства.
Отличаются эти вакцины не только страной-производителем и, конечно же, ценой, но и вирусной нагрузкой. Это и есть основной фактор, влияющий на выбор.
Сравнительный анализ вакцин
Чем Пентаксим отличается от АКДС? В отличие от российской, зарубежные вакцины бесклеточные, они содержат только белок коклюшного микроорганизма. Благодаря этому они легче переносятся детьми, реже вызывают негативные реакции. Даже если взять Пентаксим, который одновременно защищает от 5, а не от 3 инфекционных болезней, то он оказывает более мягкое воздействие на организм, нежели АКДС.
Российская вакцина цельноклеточная, содержит мертвые клетки коклюшного компонента, который становится причиной поствакцинальных осложнений.
Какую вакцину лучше выбрать
При вакцинации зарубежными препаратами снижается вирусная нагрузка. У Инфанрикса она минимальная, всего 7 антигенов, у Пентаксима 26, а у АКДС – 3002.
Подсчет проводился исходя из следующего:
- цельноклеточный коклюшный компонент – 3 тыс. антигенов
- антигены коклюша в бесклеточной вакцине – 1-5 шт.
- полиомиелите – 15 шт.
- ХИБ – 2 шт.
- столбняка – 1 шт.
- дифтерии – 1 шт.
Вместе с антигенной нагрузкой снижается риск поствакцинальных осложнений. Но не уменьшается ли эффективность вакцинации?
С точки зрения формирования иммунитета к инфекционным болезням предпочтение отдают цельноклеточным вакцинам. Их эффективность достигает 100%, они обеспечивают более продолжительную защиту – до 5-7 лет. Однако вводимые антигены вызывают сильную реакцию организма, из-за этого количество противопоказаний и побочных действий больше.
Часто болеющим детям, малышам, в анамнезе которых есть аллергические заболевания, иммунодефицитные состояния, хронические болезни, рекомендуется введение бесклеточных вакцин. Они более безопасные, редко вызывают негативные реакции, формируют защиту на 4-6 лет, а иммуногенность (эффективность) составляет 83-100%.
Единственный недостаток зарубежных вакцин – их нужно покупать самостоятельно. Согласно Национальному календарю прививок бесплатно можно проходить вакцинацию только отечественной АКДС.
Приложение Мегаптека.ру знает, в какой аптеке есть ваше лекарство
Отправить смс со ссылкой на установку?
Что делать после прививки
Если ребенок подвержен аллергическим реакциям, то первые 30 минут необходимо находиться под медицинским наблюдением. Придя домой, лучше принять противоаллергическое средство и дать препарат из группы НПВС, например, Нурофен. Лекарство будет действовать не только как жаропонижающее, но и обезболивающее, поскольку первые сутки может сильно болеть нога. Первые 2-3 дня необходимо регулярно измерять температуру тела. Сбивать ее по необходимости.
При температуре выше 38˚С у грудничка нужно давать жаропонижающее, поскольку есть риск фебрильных судорог.
Что еще необходимо делать после АКДС? Важно придерживаться гипоаллергенного питания, употреблять больше жидкости.
Гулять на улице после АКДС можно, но только в тех местах, где нет людей. На фоне вакцинации снижается иммунитет, поэтому повышается вероятность респираторных заболеваний.
Если в месте инъекции появилась большая шишка, которая самостоятельно не уменьшается в течение 2-3 недель, можно делать компрессы с магнезией. Это ускорит рассасывание.
Чего нельзя делать после прививки АКДС
После вакцинации нельзя делать следующее:
- мочить место укола в первый день
- париться, принимать горячую ванну в первые 2-3 суток (лучше мыться под душем)
- перегреваться или переохлаждаться
- перекармливать ребенка
- вводить в рацион новую пищу
- употреблять продукты-аллергены
- гулять в местах большого скопления людей
Из-за поствакцинальных осложнений АКДС вызывает страх. Однако нужно включить здравый рассудок и понимать, что негативные реакции после введения вакцины можно предотвратить, а вот защититься от смертельно-опасных болезней иным способом нельзя!
Установите бесплатное мобильное приложение Megapteka.ru
Мы отправим на ваш номер sms со ссылкой на установку
Источник
Инфекционные заболевания
ОРВИ чаще всего принимают за осложнения после прививки, в том числе после АКДС, хотя катаральный синдром для осложнений АКДС не типичен.
Лихорадка без видимого очага инфекции (ЛБОИ) и без катаральных явлений у грудного ребенка несет в себе 10-15%-ный риск бактериемии с риском развития менингита, пневмонии и т.д.. Эти симптомы очень напоминают осложнения после прививки. При наличии лейкоцитоза выше 15х109/л, нейтрофилеза выше 10х109/л, СРБ выше 70 г/л – показано введение цефтриаксона (в/в 80 мг/кг/сут).
Инфекция мочевыводящих путей – частая причина осложнения после прививки, диагноз труден, если нет дизурии. Анализ мочи (лучше, посев) – обязателен при лихорадке неясного генеза.
Энтеровирусная инфекция – частая причина ЛБОИ, иногда с менингизмом и судорогами. Ее легко распознать при наличии герпангины, характерна пятнисто-папулезная сыпь (ЕСНО-экзантема) на фоне снижения температуры через 4-5 дней.
Инфекция герпес-вирусами 6 и 7 типа также протекает с высокой лихорадкой. Сыпь (внезапная экзантема) появляется через 3-4 дня, в первые дни диагноз осложнения после прививки.
Острые пневмонии принимают за «реакцию на прививку» из-за скудности физикальной симптоматики при недоучете общих симптомов (фебрилитет >3 суток, одышка в отсутствие бронхиальной обструкции); рентген подтверждает диагноз осложнения после прививки.
Менингит в первые 3-5 дней от введения убитых вакцин, нередко принимают за поствакцинальный энцефалит или энцефалопатию. Появление после прививки судорог, менингеальных знаков, особенно на фоне фебрилитета и повторной рвоты, требует немедленного проведения люмбальной пункции для исключения менингита. Гнойный менингит как осложнения после прививки не характерен; серозный менингит с хорошим прогнозом изредка возникает после ЖПВ (обычно через 10-25 суток).
Кишечные инфекции: для прививочной патологии не свойственны понос и другие кишечные симптомы.
Среди других бактериальных инфекций в поствакцинальном периоде следует указать на вызванные гемолитическим стрептококком ангину и скарлатину.
[9], [10], [11], [12], [13], [14]
Неинфекционные заболевания
Фебрильные судороги нередко сопровождают повышение температуры после АКДС, живых вакцин, однако, их не рассматривают как осложнения после прививки, предупреждая, особенно у склонных к ним детей, введением жаропонижающих.
Спазмофилия на фоне активного рахита с гипокальциемией может вызвать афебрильные судороги, как осложнения после прививки, особенно у детей 3-6 мес. весной. Заподозрить спазмофилию позволяет избыточный вес ребенка, преобладание в его рационе каш. Ориентировку о гипокальциемии дает ЭКГ – заостренный равнобедренный зубец Т.
Эпилепсия – частая причина афебрильных судорог в виде осложнения после прививки, что устанавливается с помощью ЭЭГ. Иногда при 1-м эпизоде судорог, при отсутствии эпилепсии в семейном анамнезе и нечетких данных ЭЭГ приходится признать эпизод осложнением, и лишь наблюдение позволяет поставить правильный диагноз.
Опухоль головного мозга (астроцитома, эпендимома) также может быть причиной неврологических расстройств после прививки. Настораживать должно постепенное нарастание симптоматика, признаки внутричерепной гипертензии.
Лейкодистрофии – группа наследственных заболеваний, генетически расшифрованных в последнее время – могут манифестироваться в возрасте 3-4 мес. Совпадение их по времени с введением АКДС и сходство их симптомов с энцефалитом и явилось, по-видимому, основанием говорить о поствакцинальном энцефалите.
Травматическое повреждение седалищного нерва возникает при инъекции в ягодицу. Его признаки (ребенок беспокоен, не опирается на ногу на стороне укола) появляются сразу, как осложнения после прививки, что и отличает их от невритов (преходящая слабость конечности с гипорефлексией), возникающих через несколько дней и являющихся следствием предположительно энтеровирусной инфекции; они требуют дифференциальной диагностики с ВАП, больных следует обследовать по программе ОВП. В отличие от ВАП и полиомиелита, вызванного диким вирусом, эти невриты не оставляют последствий при обследовании через 2 мес.
Полирадикулоневрит (синдром Гийена-Барре) рассматривается как осложнения после прививки АКДС и гриппозной вакцины; однако его течение ничем не отличается от классического, не связанного с прививкой заболевания. Детей, перенесших синдром Гийена-Барре вне связи с прививкой, могут благополучно вакцинироваться (АКДС+ОПВ) через 6 мес. после выздоровления. Всех больных обследуют по программе ОВП.
Тромбоцитопеническая пурпура часто наблюдается на 3-4-й день после введения АКДС и рассматривается осложнения после прививки; по течению и благоприятному исходу не отличающуюся от таковой у детей того же возраста, не получавших вакцинные препараты, что подтверждает наличие лишь временной ассоциации. Описаны рецидивы при последующем введении ЖКВ, что является свидетельством вероятной связи ее и с коревой вакцинацией.
[15], [16], [17]
Источник
В Петербурге один из пунктов вакцинации от коронавируса организован в клинической инфекционной больнице им. Боткина. Врач-инфекционист Мария Белопольская рассказала «Доктору Питеру», когда можно делать прививку после перенесенного COVID-19, надо ли перед вакцинацией проверять наличие антител тем, кто не болел. Также медик назвала основные побочные реакции, которые чаще всего возникают у пациентов после «Спутника V».
По словам Белопольской, идти на прививку имеет смысл через полгода после выздоровления или если исчезли защитные антитела.
Она отметила, что обследование перед вакцинацией не является обязательным, однако врачи советуют тем, кто не болел, перед первой прививкой сделать тест на антитела.
«Часто пациенты считают, что не болели COVID-19, сдают анализ и он показывает IgG в высоком титре – когда коэффициент позитивности антител выше 10 (в разных лабораториях нормы могут отличаться). У некоторых желающих привиться этот показатель иногда доходит до 22-24. Такой титр не требует вакцинации в ближайшем будущем. Повторно проверить антитела можно через полгода и тогда определить, не настало ли время для прививки. Даже если концентрация антител окажется не очень высокой – до 10, мы тоже советуем отложить прививку. Можно пересдать анализ через два месяца и посмотреть результат в динамике», – посоветовала инфекционист.
Она также предупредила, что на коронавирусную вакцину «Спутник V» довольно часто встречаются поствакцинацинальные реакции.
«Чаще всего у привившихся возникают гриппоподобные симптомы – ломота в суставах, озноб, повышение температуры тела – в основном до субфебрильных цифр, но иногда до 38,5 и даже 39 градусов. И, как правило, это реакция не на ковидный компонент вакцины, а на аденовирус (в первой дозе содержится 26-й штамм аденовируса, во второй – 5-й штамм). Такие симптомы могут появиться в течение трех дней после вакцинации, но обычно это происходит в первый вечер или на следующий день. Если температура поднимается ощутимо, то можно принять парацетамол или нестероидный противовоспалительный препарат, например, ибупрофен, – рассказала Белопольская. – Кроме симптомов ОРВИ, после прививки может немного поболеть место укола. Мазать его ничем не надо, пройдет само. Небольшая болезненность может сохраняться до недели, это нормально. Бывает также покраснение в месте инъекции – можно сделать йодную сетку, чтобы усилить кровоток и быстрее справиться с гиперемией».
Врач напомнила, что препарат вводится в два приема с интервалом в 21 день. По данным разработчика, стойкий иммунитет должен выработаться через 42 дня после первой прививки.
Белопольская добавила, что из-за прививки заболеть COVID-19 нельзя – вакцина неживая.
«Если в течение курса вакцинации у человека поднялась высокая температура, появились другие симптомы и он начинает беспокоиться, надо сдать мазок на коронавирус. Но даже если он будет положительным, вовсе не значит, что это результат прививки. Пока у человека не сформируется поствакцинальный иммунитет, он может заразиться где и когда угодно», – заключила врач.
Напомним, ранее в Петербурге депутат ЗакСа Михаил Амосов заболел COVID-19 после первого этапа вакцинации. Сейчас парламентарий находится в больнице.
Источник
В подавляющем большинстве случаев, ребенок переносит прививки абсолютно бессимптомно, или с незначительными изменениями в состоянии. Однако, любой маме стоит знать, что может случиться с ребенком после прививки, и как ему можно помочь.
В первую очередь, следует различать поствакцинальные реакции и поствакцинальные осложнения.
Поствакцинальная реакция – ответная реакция организма ребенка на введение вакцины.
Поствакцинальные реакции обычно:
– не продолжительные (в зависимости от типа вакцины, от 1 до 5 дней);
– не стойкие (всегда проходят самостоятельно без постороннего вмешательства);
– не приводят к последствиям для здоровья ребенка;
– зависят от типа вакцины. Так для живых вакцин характерны специфические реакции, сходные по клинике с легким течением заболевания. Для не живых – реакции менее выражены. Подробнее о типах вакцин читайте в нашей статье «Прививки детям: российский национальный календарь прививок».
Поствакцинальные реакции бывают:
- Местные: покраснение, отек, уплотнение места введения, болезненность в месте введения.
При этом, размер покраснения не должен превышать 8 см в диаметре, а размер отека – 5 см. Если местная реакция более выраженная, стоит рассмотреть замену вакцинального препарата на другой, если это возможно. Болезненность в месте введения прививки может сохраняться первые 1-3 дня. Если боль беспокоит малыша и мешает ему спать, можно дать ему обезболивающее, порекомендованное лечащим врачом, в дозировке, соответствующей возрасту.
Местные реакции чаще возникают на повторное введение вакцин. Такие реакции характерны для введения прививки АКДС (до 50% всех прививок), пневмококковой (примерно 20%). Другие прививки вызывают реакцию лишь в 5-15% случаев.
Из живых вакцин местные поствакцинальные реакции характерны для прививки от туберкулеза (БЦЖ). Через 6-8 месяцев после прививки место введения вакцины воспаляется, образуется гнойничок, а затем корочка. После отпадания корочки формируется рубчик (примерно на 3-й месяц после прививки), который остается на всю жизнь. Степень воспаления у разных малышей разная. У некоторых деток рубчик совсем незначительный, у других – довольно крупный. Кроме того, местные реакции характерны для вакцины от туляримии, которая входит в календарь прививок по эпидпоказаниям.
- Общие: недомогание, капризность, нарушение сна, потеря аппетита, повышение температуры.
При этом общие реакции проходят за 1-3 дня. Высокая температура после прививки у ребенка наблюдается на следующий день, иногда через день. Обычно не достигает высоких цифр, до 38,5*С, и проходит самостоятельно. Если при этом ребенок плохо себя чувствует – вялый, сонливый, плохо спит, жалуется на слабость мышц и ломоту в суставах, капризничает, то можно дать ему жаропонижающий препарат в возрастных дозах.
Очень высокая температура встречается редко. Еще в более редких случаях, такая температура сопровождается фебрильными судорогами. Это судороги, которые возникают у ребенка в ответ на повышение температуры. Причиной их появления, служит не сама вакцина, а особенность работы нервной системы организма ребенка. То есть, с такой же вероятностью у малыша фебрильные судороги, могут возникнуть и после любой инфекции, сопровождающейся повышением температуры.
Дети у которых после прививки было повышение температуры с фебрильными судорогами, обязательно должны быть осмотрены педиатром и неврологом. Прививки в таких случаях вводятся с осторожностью. Живые вакцины, при возможности, заменяются на инактивированные или субъединичные.
Специфические реакции характерные для вакцин из национального календаря прививок:
– реакции на прививку от кори. На 7-12 день после введения вакцины может подняться температура, обычно не требующая использование жаропонижающего. Может сохраняться 1-3 дня. Примерно у 2% малышей после прививки может появиться характерная коревая сыпь;
– реакции на прививку от краснухи. На 6-14 день от прививки может появиться незначительное повышение температуры, иногда с насморком, першением в горле, и конъюнктивитом. Все проходит самостоятельно через несколько дней;
– реакции на прививку от эпидемического паротита. На 5-15 день от прививки может незначительно повыситься температура и появиться легкое недомогание. Примерно месяц после прививки есть риск бессимптомного незначительного увеличения слюнных желез.
Специфические реакции характерные для вакцин не входящих в национальный календарь:
– реакции на прививку от ветряной оспы. В течении 3-х недель после прививки возможно появление характерных элементов ветряночной сыпи (не более 10 штук), незначительное повышение температуры;
– реакции на прививку от ротавирусной инфекции. После применения вакцины может наблюдаться повышение температуры, быстро проходящие рвота и диарея.
Поствакцинальные осложнения
Поствакцинальные осложнения наблюдаются очень редко. В среднем с частотой – 1 на несколько сотен тысяч детей получивших прививку. Тяжелые осложнения – 1 на несколько миллионов.
Осложнения после прививки делятся на несколько больших групп:
- Реакция на компоненты прививки. К таким реакциям относится:
– развитие острой аллергической реакции: отека Квинке, крапивницы, анафилактического шока. Чаще всего эти состояния протекают без последствий, при условии своевременного и правильного оказания помощи;
– пронзительный крик. Возникает чаще, после АКДС. Через 2-8 часов после прививки ребенок громко плачет, с переходом на визг, в течении примерно 3-х часов. Очень неприятное для родителей осложнение, но оно ни чем не грозит малышу.
– резкая мышечная слабость, проходящая самостоятельно. Возникает примерно через 1-3 часа после прививки.
- Реакции, обусловленные качеством прививки. Сюда входят изменения, которые возникают вследствие нарушения условий производства, хранения, транспортировки вакцин. При применении таких прививок может происходить:
– потеря активности вакцины (иммунитет не формируется);
– повышение риска выраженных местных реакций;
– острые воспалительные изменения (абсцессы или флегмоны). Такое бывает при нарушении стерильности препарата.
- Реакции, обусловленные нарушением правил введения препарата. Такая реакция характерна для вакцины БЦЖ. При неверном введении ее внутримышечно, или подкожно, а не внутрикожно, может развиться абсцесс. При введении вакцины в ягодичную мышцу, вместо большеберцовой или дельтовидной, усиливается риск травмы седалищного нерва и развития воспаления подкожной жировой клетчатки. При нарушении правил антисептики может развиться острое местное или общее воспаление. Бывает такое, что вакцины предназначенные для приема через рот, вводятся инъекционно. Это грозит выраженными местными или общими реакциями.
- Заболевания спровоцированные прививкой. Такие осложнения, с большой вероятностью, развились бы у малыша и позже, вне связи с прививкой, вызванные другими факторами. Например, перенесенной инфекцией.
К ним относятся: артриты, тромбоцитопеническая пурпура, аутоиммунные заболевания, иммунодефицитные состояния. Отдельно стоит сказать, что у детей с иммунодефицитами введение вакцины может спровоцировать развитие тяжелых состояний: вакцинассоциированный полиомиелит, БЦЖ-остеомиелит, развитие генерализованной БЦЖ-инфекци, вакцинассоциированый энцефалит, менингит. Однако все эти осложнения редки, даже у детей с ииммунодефицитами. Нужно понимать, что у этой группы детей любое из инфекционных заболеваний будет нести гораздо более выраженные последствия, чем прививка от них. Поэтому, детям с иммунодефицитами прививки не отмененяют полностью, а проводят с осторожностью, по индивидуальному календарю и с учетом состояния ребенка.
Что можно сделать, что бы уменьшить риск осложнений после прививки?
До проведения вакцинации ребенок должен быть осмотрен и обследован врачом. Еще в период беременности, плод обследуют разными методами на предмет заболеваний и аномалий развития. Мама четко должна проходить все обследования, предлагаемые доктором, во время беременности. До прививки, детей в роддоме осматривает врач-неонатолог. При выявлении подозрительных состояний, вакцинация не проводится, назначаются дополнительные обследования. Только после них, при отсутствии противопоказаний, ребенок может быть привит. Кроме того, в роддоме проводится скрининг всех новорожденных на самые частые генетические аномалии. Родителям не стоит отказываться от проведения обследования.
Прививки в поликлинике проводят только после осмотра врача и измерения температуры. Мама может сама предварительно померить температуру малышу дома, перед тем, как прийти в поликлинику. Если возникает подозрение, что ребенок не здоров, имеет смысл отложить прививку на несколько дней и понаблюдать за ребенком. Детки, которые не наблюдаются педиатром регулярно, должны быть обследованы перед прививкой (общий анализ мочи и крови). У детей с хроническими заболеваниями, нужно убедиться в наличии ремиссии. Обычно их осматривают профильные специалисты и при необходимости обследуют. Не стоит полностью отказываться от прививок у детей с тяжелыми хроническими заболеваниями. Для них нужно составлять индивидуальный календарь. Такие дети имеют большой риск осложнений инфекционных заболеваний. Детям имеющим аллергические заболевания, перед вакцинацией необходимо постараться исключить контакт с аллергеном.
5 Мифов о прививках
Среди родителей бытует очень много мифов о том, что может произойти после прививки. Часто такая связь или выдумана или, предполагалась раньше, но уже опровергнута медиками в многочисленных исследованиях.
- Прививки вызывают аутизм. Такая связь не была доказана в исследовании с более чем 500 000 испытуемых.
- Прививки вызывают онкологические заболевания. Напротив, доказано, что некоторые вакцины приводят к выраженному снижению частоты онкологии. Например, вакцина от гепатита В, снижает риск рака печени, а прививка от вируса папилломы человека – рака шейки матки.
- Прививки вызывают аллергические заболевания. Прививки не повышают риск аллергических реакций, а так же бронхиальной астмы или атопического дерматита. Прививка от пневмококковой инфекции, гриппа, БЦЖ, АКДС напротив – снижает частоту возникновения бронхиальной астмы.
- Прививки вызывают сахарный диабет. Напротив, в исследованиях подтвержден эффект коклюшно-паротитно-коревой вакцины в профилактике развития сахарного диабета 1 типа.
- Прививки вызывают синдром внезапной младенческой смерти. Частота проявления синдрома максимальна в период 1-3 месяцев. В этот период малыш обычно получает первые прививки. Отсюда возникло неверное мнение. На самом деле в исследованиях такой зависимости не выявили.
Когда прививки делать нельзя?
Абсолютным противопоказание является острое инфекционное заболевание, обострение хронического и тяжелый первичный иммунодефицит. Надо отметить, что по жизненным показаниям, прививка может быть сделана и в этом случае. Например, вакцина от бешенства. Она вводится без всяких противопоказаний, если известно, что животное, укусившее ребенка, было инфицировано.
Источник
