Цистит медового месяца профилактика
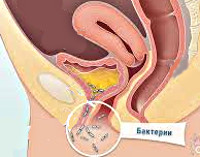
Воспаление мочевого пузыря часто бывает своеобразной «расплатой» за удовольствие интимной близости. Эту неприятность со здоровьем в народе называют циститом медового месяца.
Симптомы
Типовая симптоматика: внезапное развитие, боли над лобком, частое мочеиспускание, сопровождающееся жжением, болевыми ощущениями. Медики используют профессиональный термин – посткоитальный цистит. Ждать, что проблема разрешиться сама собой нельзя, потому как такой исход маловероятен, а вот перетекание в хроническую или осложненную форму – закономерный итог развития событий.
Причины возникновения цистита медового месяца
Проблемы с мочевым пузырем возникают после интимной близости, и не обязательно после первого соития. При этом сам по себе коитус – опосредованная причина.
Физиологическое объяснение – особенности анатомического строения влагалища и мочеиспускательного канала (близкое их расположение, диаметр и небольшая длина последнего).
Но, как правило, цистит возникает не из-за этого. В 90% случаев причина – болезнетворные микроорганизмы, которые при половом акте смешиваются с нормальной флорой влагалища. В благоприятной среде колония патологических бактерий размножается, перемещается вглубь организма, продолжая развиваться в мочеточниках и мочевом пузыре.
Вспомогательные факторы, способствующие развитию заболевания:
- несоблюдение интимной гигиены;
- неиспользование барьерных или спермицидных контрацептивов;
- переутомление, стресс;
- ослабленный иммунитет;
- переохлаждение.
Как распознать симптомы цистита медового месяца?
Единственная особенность заключается в том, что болезненным проявлениям предшествует интимная близость.
В остальном клиническая картина стандартная. Основные жалобы:
- настоятельные позывы к мочеиспусканию, возникающие в короткий промежуток времени после посещения туалета (усиливаются ночью);
- боли и рези над лобком, жжение во влагалище;
- мочеиспускание небольшими порциями с примесями крови;
- тянущие боли в пояснице.
Иногда на фоне цистита повышается температура, ощущается общее недомогание.
Клиническая картина острой формы заболевания проявляются почти сразу после коитуса (через 2-3 часа). Не исключен вариант исчезновения симптомов без какого-либо лечебного вмешательства. Но надежды, на то, что болезнь пройдет сама по себе, тщетны. Теоретически, патологические бактерии может вытеснить здоровая микрофлора организма женщины, практически вероятность такого исхода минимальна.

Лечение цистита медового месяца: препараты и народные средства
Основной упор медики делают на антибиотики. Помимо того, рекомендуют обильное питье и временный отказ от половых контактов.
Дополнительно (по необходимости) назначают спазмолитики, пробиотики, действие которых направлено на восстановление микрофлоры влагалища.
Лучшие (по отзывам) результаты лечения цистита наблюдают после курса уколов Цефтриаксона (антибиотик). Параллельно внутрь принимают Монурал (противомикробное средство) и / или Фурадонин (антибактериальный препарат). При необходимости назначают физиолечение (электрофорез, магнитотерапия, ультразвуковые процедуры).
Популярные народные методы борьбы с этой напастью: прогревание, ванночки, употребление фиточая. Конкретное назначение должен делать лечащий врач. Самостоятельные эксперименты могут навредить здоровью. Например, прогревание и ванночки при повышенной температуре исключены, процедуры не помогут, а навредят. Травяной чай не уничтожит патологические бактерии, его можно использовать лишь в качестве мочегонного средства.
Не занимайтесь самолечением! Правильный курс лечения сможет определить только врач!
Если не затягивать с решением проблемы, а вовремя и правильно лечить цистит медового месяца, болезнь пройдет быстро и без последствий.
Записаться на консультацию специалистов вы можете по тел. 425-888 или через форму обратной связи.
Источник
Этиология
Причины заболевания следующие:
- короткий, широкий, близко расположенный к влагалищу мочеиспускательный канал способствует быстрому проникновению бактерий из влагалища и кишечника;
- влагалищная эктопия – остатки девственной плевы образуют спайки, вызывающие повышенную подвижность наружного отверстия мочеиспускательного канала и смещение его ко входу во влагалище;
- дисбактериоз уретры (бактериальный вагиноз) – появление большого количества микрофлоры на слизистой влагалища без развития воспаления;
- нарушение гигиенических правил женщиной или мужчиной;
- бурный половой акт;
- чередование анального и вагинального секса;
В этиологии играет роль ослабленный иммунитет женщины, обусловленный:
- хроническими соматическими или эндокринными патологиями;
- переохлаждением;
- психо – физическими перегрузками;
- нарушением обмена веществ;
- неправильным питанием – употреблением острого, соленого, жирного;
- злоупотреблением алкоголя, курением.
Патогенез
Во время коитуса происходит смещение наружного отверстия мочеиспускательного канала в сторону влагалища и его открытие. Создаются идеальные условия для проникновения патогенных бактерий в уретру. Высокая частота и интенсивность коитуса усугубляют ситуацию.
Цистит новобрачных могут вызывать хламидии, стрептококки, трихомонады, стафилококки, грибы, вирусы. Часто воспаление вызывает кишечная палочка.
Симптоматика
Признаки цистита новобрачных:
- чувство переполненного пузыря;
- постоянные позывы на мочеиспускание;
- болезненность, дискомфорт при опорожнении мочевого пузыря;
- боли в области нижнего таза;
- рези, жжение во влагалище;
- скудное мочеиспускание;
- эпизодический энурез;
- повышение температуры;
- примесь крови в моче;
- общее недомогание.
Симптомы могут возникать как сразу после полового акта, так и через несколько дней. Явления проходят самостоятельно на 3-4 сутки. При благоприятном течении симптоматика полностью исчезает через неделю.
В других случаях (ослабленный иммунитет, наличие хронических патологий) болезнь переходит в латентное течение, проявляясь через месяцы или годы под действием провоцирующих факторов (переохлаждения, непомерных физических нагрузок, обострений хронических заболеваний, стрессов, травм органов малого таза).
Классификация цистита медового месяца
В зависимости от вида возбудителя, цистит новобрачных бывает специфическим (вызванным конкретным видом бактерий) и неспецифическим, вызванным условно – патогенными микроорганизмами.
По локализации – очаговый (поражение отдельных участков – шеечный, тригонит), диффузный.
По течению – острый и хронический.
По гистологическим признакам:
- катаральный – сначала поражаются эпителиальный и субэпителиальный покровы слизистой, затем подслизистый слой и мышечная ткань. Характерны отечность, фибринозный или слизисто – гнойный налет, полнокровие слизистой;
- язвенный – одиночные или множественные изъязвления, вызывающие примесь крови в моче, образование свищей. Потеря эластичности и рубцевание язв ведет к сморщиванию органа;
- флегмонозный – диффузные включения лейкоцитов в подслизистый слой, вызывающее образование гнойников около мочевого пузыря;
- гангренозный – тотальное поражение стенок с частичным или полным некрозом слизистого и мышечного слоев. Возможно развитие перитонита. Отторжение некротических тканей, их выход через мочеиспускательный канал. Склерозирование и сморщивание органа;
- эндоскопический – нарушение питания, отечность, гиперемия, снижение эластичности, изъязвления, микроабсцессы в слизистом и подслизистом слоях;
- инкрустирующий – включение солей в длительно незаживающие язвы;
- гранулематозный и полипоидный – рост грануляционной ткани с формированием гранулем или полипов соответственно;
- кистозный – скопления лимфоидной ткани в подслизистом слое в виде бугорков одиночно или группами;
- интерстициальный – воспаление охватывает не только слизистую оболочку, но и мышечный слой, который постепенно замещается соединительной тканью. Характерны геморрагии в подслизистом слое (гломеруляции), одиночная язва Ганнера.
Осложнения цистита медового месяца
Присутствие хронической инфекции ведет к развитию следующих осложнений:
- Сморщивание, уменьшение объема и ограничение функций мочевого пузыря при нелеченных интерстициальной, гангренозной, язвенной формах.
- Парацистит – воспаление тазовой клетчатки, питающей органы малого таза, и распространение инфекционного процесса на матку, маточные трубы, яичники.
- Сальпингит – воспаление маточных труб, сопровождающееся утолщением стенок, образованием спаек, выделением гноя. Если процесс двусторонний, имеется непроходимость труб, возможен риск внематочной беременности или бесплодия.
- Аднексит – воспаление яичников – тянущие боли в нижней части живота, иррадиирующие в поясницу. В запущенном варианте возможно нарушение менструального цикла.
- Пузырно – мочеточниковый рефлюкс – нарушение нормального оттока мочи из почек в мочевой пузырь, створки клапанов мочеточников не смыкаются, происходит выброс мочи в обратном направлении.
- Пиелонефрит – долгое время протекает латентно, проявляется уже в запущенной стадии. Больной жалуется на дискомфорт в области одной или обеих почек вследствие растяжения капсул и образования гноя. При дальнейшем прогрессировании развивается интоксикация – тошнота, боли, резкая слабость, потливость. Нарушается выделительная функция почек – уменьшается объем выделяемой мочи.
- Острая почечная недостаточность – полная потеря почечных функций.
- Перитонит – разрушение лоханки почки, в результате которого происходит прорыв гноя в брюшную полость. Возможен при гангренозной форме цистита и как следствие пиелонефрита.
Диагностика
Диагностировать острое состояние не представляет труда. Опытный клиницист должен установить связь между временем возникновения характерных симптомов цистита и коитусом.
При переходе в хронических процесс, скрытом бессимптомном протекании, диагностика значительно осложняется. К врачу больная обращается лишь при клиническом проявлении признаков осложнений. А это может быть уже в запущенной стадии.
Поэтому через месяц после первого эпизода цистита новобрачных необходимо провести тщательную диагностику, включающую:
- осмотр гинеколога, уролога;
- общий и биохимический анализ крови и мочи (наличие воспаления);
- бактериологический анализ мочи, гинекологических мазков (выявление вида возбудителя);
- полимеразная цепная реакция (ПЦР-диагностика инфекций) – современная диагностика латентного протекания инфекций, основанная на определении ДНК, специфичных для тех или иных патогенных микроорганизмов в крови, моче, мазках;
- пробы на определение суточного объема, концентрации мочи, выделительной функции почек;
- УЗИ органов малого таза;
- цистоскопия (эндоскопическое исследование анатомического строения, гистологического состояния мочевого пузыря, наличие инородных элементов, взятие биоптата при необходимости);
- иммунограмма (при подозрении на снижение иммунитета).
Диагностику рекомендовано повторить через 6 мес для своевременного обнаружения хронизации процесса.
Как лечить цистит новобрачных
Лечение комплексное, зависит от стадии заболевания и наличия осложнений.
Острая стадия
В острой стадии необходимо соблюдать постельный режим, пить 2-2,5 л жидкости в день в целях более частого освобождения мочевого пузыря и дезинтоксикации (способствует вымыванию из организма патогенных бактерий). Из медикаментов применяют:
- антибиотики – нейтрализация возбудителей;
- противогрибковые – предупреждение или устранение дисбактериоза;
- спазмолитики, анальгетики для снятия боли;
- иммуномодуляторы – укрепление иммунитета;
- лечение эндокринных и хронических соматических заболеваний;
- витаминотерапия;
- препараты, нормализующие обмен веществ;
- седативные средства для нормализации нервно – психического состояния.
Кроме лекарственных средств, широко используются народные – мочегонные и противовоспалительные травяные сборы, грелка на область мочевого пузыря. Применяют специальные методы физиотерапии – ионофорез, УВЧ, грязелечение. Необходимо помнить, что при некоторых гинекологических патологиях прогревание противопоказано.
Хроническая стадия
Лечение хронической формы затруднено длительным бессимптомным протеканием процесса. При своевременной диагностике терапия проводится даже при отсутствии явно выраженных симптомов для предупреждения осложнений. Применяют те же препараты, что и в острой стадии, но в более высоких дозах и длительнее. Проводится местная терапия – введение антибиотиков в полость мочевого пузыря.
Больным рекомендуется ЛФК, способствующая укреплению мышц таза, улучшающая кровообращение, предупреждающая застой крови в малом тазу. Проводятся сеансы физиотерапии.
Показана специальная молочно-растительная диета с исключением продуктов, раздражающих слизистую – острого, маринованного, солёного, жареного, специй, алкоголя.
При состояниях, представляющих угрозу для жизни, – перитоните, внематочной беременности, острой почечной недостаточности больную срочно госпитализируют в отделение реанимации, где проводят неотложную терапию.
Если хроническая форма цистита новобрачных резистентна к консервативной терапии, проводят хирургическое вмешательство:
- отверстие мочеиспускательного канала поднимают вверх на 1-2 см;
- при утрате функции мочевого пузыря, его удаляют и делают пластику из тканей других органов.
Профилактика
Профилактика включает следующие меры:
- Женщине и партнеру соблюдать правила гигиены секса;
- Повышать свой иммунитет – закаляться, ежедневно бывать достаточно времени на свежем воздухе, одеваться по погоде, не перегреваться и не переохлаждаться;
- Соблюдать режим дня, равномерно распределять физические нагрузки, высыпаться;
- Правильно питаться;
- Бросить вредные привычки;
- Регулярно проходить медосмотры в целях своевременного выявления хронических патологий.
Источник
Посткоитальный цистит – это часто рецидивирующее воспаление мочевого пузыря, возникающее в течение полутора суток после интимных отношений или влагалищных манипуляций. Проявляется учащенным болезненным мочеиспусканием, болями внизу живота, полакиурией. Диагностируется при помощи осмотра половых органов, анализа мочи, исследования мазка на флору, цистоскопии, УЗИ мочевыделительных органов. Медикаментозная терапия направлена на профилактику посткоитальных рецидивов, предполагает прием растительных уроантисептиков, иммуностимуляторов, реже – антибиотиков. Радикальным методом лечения являются операции по транспозиции уретры и рассечению уретро-гименальных спаек.
Общие сведения
Посткоитальный цистит (рецидивирующая секс-индуцированная дизурия) выявляется у 11,5-12,5% пациенток с часто обостряющимся воспалением мочевого пузыря. Основной отличительный признак заболевания – возникновение характерной дизурической симптоматики в течение 12-36 часов после коитуса, реже – других влагалищных манипуляций. По наблюдениям специалистов в сферах клинической урологии и гинекологии, до 80% случаев посткоитальной дизурии имеет анатомическую основу.
Поскольку расстройство часто выявляется у молодых женщин практически после первого полового акта, оно получило название «цистита медового месяца», «полового», «дефлорационного» цистита. У некоторых больных проблема возникает через 1-3 года после начала интимной жизни или родов, осложненных разрывами влагалища и промежности. Актуальность правильной диагностики заболевания обусловлена низкой осведомленностью специалистов о его существовании и длительным безрезультатным лечением как обычного воспалительного процесса в мочевом пузыре.

Посткоитальный цистит
Причины
Посткоитальный цистит провоцируется патогенной микрофлорой, проникающей в урогенитальный тракт женщины. Возбудителями заболевания могут быть условно патогенные микроорганизмы (кишечные палочки, клебсиеллы, протей, энтеробактерии, стафилококки, гарднереллы и др.), дрожжеподобные грибки, вирусы, трихомонады, хламидии, уреаплазмы и т. д. В отличие от других форм цистита, у 70-80% пациенток посткоитальное воспаление и его рецидивы спровоцированы такими врожденными и приобретенными анатомическими аномалиями уретры, как:
- Женская гипоспадия. При смещении (эктопии) наружного отверстия мочеиспускательного канала к входу влагалища или на его переднюю стенку облегчается проникновение вагинальной флоры в уретру. Из-за эмбрионального недоразвития уретральный канал зачастую укорочен, что упрощает восходящие инфицирование. Урогименальные спайки обычно отсутствуют или слабо развиты.
- Гипермобильность дистального отдела уретры. Подвижность мочеиспускательного канала вызвана формированием гименоуретральных спаек – сращений между остатками девственной плевы и наружным уретральным отверстием. Из-за их натяжения при фрикциях вход в уретру смещается к влагалищу, что способствует повреждению слизистой и забросу секрета в мочеиспускательный канал.
У 20-30% больных посткоитальным вариантом цистита анатомические дефекты отсутствуют. В таких случаях основными предпосылками для быстрого распространения инфекции после половых контактов становятся бактериальный вагиноз, кольпит, цервицит, высокая сексуальная активность с частой сменой партнеров, злоупотребление контрацептивными спермицидами, механическое травмирование слизистой при повышенной сухости влагалища.
Посткоитальная рецидивирующая дизурия чаще возникает у женщин с метаболическим синдромом, ожирением, декомпенсированным сахарным диабетом, сниженным иммунитетом. Риск инфицирования возрастает при нарушении правил интимной гигиены, использовании тампонов и злоупотреблении ежедневными прокладками, регулярном ношении неудобного нательного белья из синтетических тканей.
Патогенез
Посткоитальный цистит развивается в результате восходящего инфицирования. При женской гипоспадии и наличии урогименальных тяжей наружное уретральное отверстие во время полового акта смещается в вагину и открывается. Под давлением, возникающим из-за движений полового члена, влагалищная флора забрасывается внутрь мочеиспускательного канала.
Поскольку женский мочеиспускательный канал в норме широкий и короткий, а при врожденной гипоспадии еще более укорачивается, микроорганизмы быстро и беспрепятственно поступают в мочевой пузырь, вызывая воспаление его слизистой. При анатомически нормальном строении урогенитальной области воспаление обусловлено массивным микробным обсеменением при грубых сексуальных контактах.
Симптомы посткоитального цистита
Клиническая картина заболевания развивается в течение 1-1,5 суток после спровоцировавшего его полового сношения. У некоторых пациенток промежуток времени до появления первых симптомов составляет не более 2-3 часов. Женщина с посткоитальной дизурией часто мочится, жалуется на дискомфорт, боль, жжение, рези, возникающие во время мочеиспускания и усиливающиеся к его завершению. Возможны ложные позывы к мочеиспусканию, ощущение переполненности мочевого пузыря, болезненность в надлобковой области.
Общая симптоматика в виде незначительного повышения температуры, слабости, утомляемости, головных болей выражена незначительно или отсутствует. Иногда моча становится мутной, в ней появляется небольшая примесь крови. Острый приступ купируется самостоятельно или после приема антибактериальных препаратов. Рецидив наступает практически при каждом половом контакте, может провоцироваться переохлаждением, погрешностями диеты (употреблением спиртных напитков, жареного, острого, копченого), гинекологическим осмотром с использованием влагалищных зеркал и бимануальной пальпацией.
Осложнения
При отсутствии адекватного лечения посткоитальный цистит зачастую принимает хроническое течение, возрастает риск развития пиелонефрита. Появление симптомов после каждого полового акта делает невозможной нормальную интимную жизнь пациентки, со временем из-за страха рецидива цистита у женщины снижается половое влечение, возникает аноргазмия, реже – вагинизм. Поскольку больные, страдающие посткоитальным воспалением, часто занимаются самолечением и с профилактической целью неконтролируемо принимают антибиотики, у них может сформироваться терапевтическая резистентность, развиться вагинальный дисбиоз и кишечный дисбактериоз.
Диагностика
Обычно больную ведет урогинеколог или акушер-гинеколог с врачом-урологом. Наличие у пациентки посткоитального цистита можно заподозрить при установлении достоверной связи между клиническими проявлениями и половым актом или влагалищными манипуляциями. Для подтверждения диагноза используют физикальные, лабораторные, инструментальные исследования, позволяющие выявить анатомические предпосылки для инфицирования и признаки посткоитального воспаления мочевого пузыря:
- Гинекологический осмотр. При визуальном изучении наружных половых органов определяется атипичное расположение внешнего отверстия уретры. Часто оно смещено в преддверие вагины или обнаруживается в полости влагалища. Гименоуретральные спайки имеют вид тонких жестких складочек, натянутых от уретры до преддверия. Осмотр на кресле рекомендуется дополнить пальцевой пробой О’Доннелл-Хиршхорна, подтверждающей смещение и зияние мочеиспускательного канала.
- Исследование мочи. В общем анализе мочи повышено содержание лейкоцитов, белка (до 1,0 г/л), присутствует слизь, плоский эпителий, могут выявляться эритроциты, бактерии, реакция становится более щелочной. С дифференциальной диагностической целью обследование дополняют анализом мочи по Нечипоренко, трехстаканной пробой. При установлении возбудителя важную роль играет бактериоскопическое исследование уретрального мазка и посев мочи на стерильность.
Для уточнения диагноза и исключения других причин воспаления пациентке дополнительно могут назначить трансабдоминальное УЗИ мочевого пузыря, цистоскопию, посев влагалищного мазка на микрофлору с антибиотикограммой, ПЦР-диагностику генитальных инфекций. Заболевание дифференцируют с цисталгией, острым и хроническим циститом другого происхождения, уретритом, опухолями и камнями мочевого пузыря, кольпитом.
Лечение посткоитального цистита
На начальных этапах терапии пациенткам с воспалениями мочевого пузыря, рецидивирующими после секса, проводят неспецифическую и специфическую профилактику обострений. Рекомендованный алгоритм пре- и посткоитального поведения включает тщательную гигиену половых органов перед интимной близостью, использование сертифицированных любрикантов и нераздражающих контрацептивов, опорожнение мочевого пузыря и туалет вульвы после коитуса, употребление до 2 л жидкости на протяжении следующих суток.
Способы специфической профилактики рецидива цистита подбирают индивидуально. Для угнетения возможных возбудителей заболевания используют растительные уроантисептики с экстрактом клюквы, урологические иммуностимуляторы. Антибиотикопрофилактика посткоитальных форм цистита, несмотря на достаточно высокую эффективность, достигающую 70% и более, проводится ограниченно из-за побочных эффектов фармацевтических препаратов, формирования антибиотикорезистентных штаммов, дисбактериальных осложнений.
При неэффективности противорецидивной профилактики, тяжелом, осложненном течении заболевания пациенткам с выявленными анатомическими дефектами (эктопией уретрального отверстия, уретро-гименальными спайками) рекомендована хирургическая коррекция. Наиболее эффективными видами оперативных вмешательств при посткоитальном воспалении мочевого пузыря являются:
- Рассечение гименоуретральных спаек. Операция позволяет устранить гипермобильность уретры. Образовавшиеся сращения поперечно рассекают, после чего разрезы ушивают в продольном направлении. Эффективность вмешательства можно проверить интраоперационно при помощи пробы Хиршхорна. При сохранении натяжения после поперечного разреза передней влагалищной стенки выполняют ее продольное ушивание.
- Транспозиция уретры. Дистальный отдел мочеиспускательного канала перемещают из влагалища или его преддверия ближе к клитору. Таким образом, устраняются предпосылки для заброса вагинального секрета в мочевыделительные органы. Ранее транспозиция уретры выполнялась с циркулярной мобилизацией дистальной части уретры. В настоящее время предложены менее травматичные безмобилизационные модификации.
Хирургическое лечение рекуррентной посткоитальной дизурии отличается высокой результативностью, поскольку направлено на устранение предпосылок заболевания. Женщинам, отказавшимся от оперативной коррекции, назначают профилактику антибиотиками, препаратами выбора являются производные фосфоновой кислоты и нитрофураны в низких дозировках.
Прогноз и профилактика
Наиболее надежным методом лечения посткоитального цистита, возникшего на фоне анатомических аномалий, является хирургическое устранение существующего дефекта. Эффективность оперативного лечения достигает 70-85%. Профилактический прием уроантисептиков позволяет предупредить посткоитальный рецидив у 35% пациенток, иммунопрофилактика снижает частоту обострений на 73% и уменьшает выраженность патологических проявлений у 48-67% больных.
Мероприятий по первичной профилактике цистита, обусловленного особенностями строения уретры, не предложено. При отсутствии анатомических дефектов женщинам с рецидивирующей секс-индуцированной дизурией рекомендовано лечение воспалительных гинекологических заболеваний, замена тампонов менструальными гигиеническими прокладками, исключение переохлаждений, отказ от спринцеваний, контрацепции спермицидными средствами, использования ежедневных прокладок и презервативов без смазок, ношения синтетического белья.
Источник
