Цистит как родовая травма

16.11.2011 2190 0.0 0
Повреждение стенки мочевого пузыря может иметь место при неправильном ведении родов, когда головка плода, при несоответствии ее размеров размерам полости малого таза, длительно находится в одной плоскости малого таза, что приводит к нарастающей ишемии тканей мочевого пузыря или уретры и стенок влагалища в области внутренней поверхности лонного сочленения с последующим некрозом их и образованием пузырно-влагалищного свища. Некрозу подвергаются только ткани уретры (всей или части ее). В этом случае, при целом мочевом пузыре, возникает недержание мочи. Недержание мочи может также быть результатом размозжения мышечной оболочки уретры при сохранении ее просвета и целости слизистой влагалища. Эта патология возникает в случае длительного течения родов при отсутствии медицинского наблюдения или крайне слабой квалификации лица, ведущего роды. На несколько миллионов родов в Украинской ССР свищи данного генеза не имели места. Насильственные повреждения мочевого пузыря возникают вследствие нарушения техники проведения родоразрешающих операций: эмбриотомии, наложения акушерских щипцов, вакуум-экстракции плода и извлечения его при ножных и тазовых вставлениях. За исключением редких случаев, когда повреждение мочевого пузыря является случайностью (соскальзывание режущего инструмента), его травма происходит при нарушении условий или техники родоразрешающей операции и указывает на недостаточную квалификацию врача, проводившего роды.
Свищи травматического происхождения диагностируют непосредственно после окончания операции при катетеризации мочевого пузыря, которая является обязательным заключительным этапом оперативного вмешательства. Если имеется обширный разрыв его тканей, не удается получить мочу или вытекают капли ее, по цвету напоминающие разведенную кровь. Если отверстие в тканях мочевого пузыря небольшое, вытекает немного мочи, интенсивно окрашенной кровью. Для уточнения диагноза необходимо ввести в мочевой пузырь раствор фурацилина, который будет свободно вытекать из влагалища. Осматривая влагалище, можно уточнить место расположения и величину повреждения тканей, а также их характер (отек, кровоизлияние, размозжение, некроз), что очень важно для решения вопроса об объеме последующего оперативного вмешательства. Во всех случаях, когда возможно, необходимо произвести цистоскопию для определения расположения устьев мочеточников по отношению к краям разрыва. При наличии системных повреждений тканей половых органов, кишки и мочевого пузыря необходимо восстановить целость кишки, мочевого пузыря и лишь затем других раневых поверхностей. Если имеется линейный разрез или прокол мочевого пузыря, целость его стенки можно восстановить, не иссекая краев раны, сразу же после установления диагноза. Размозженные ткани подлежат удалению. После зашивания места разрыва необходимо проверить проходимость мочеточников с помощью хромоцистоскопии и тщательность зашивания раны. По окончании операции в мочевой пузырь вводят на 6–8 сут постоянный катетер для отведения мочи.
В случае обширных разрывов после восстановления целости мочевого пузыря мочу отводят через мочеточниковые катетеры.
При наличии некроза стенки влагалища и мочевого пузыря секвестрирование омертвевших тканей возникает на 3–5-е сутки с истечением мочи во влагалище. Величина свищевого отверстия становится стабильной после отторжения всех омертвевших тканей. Зашивание таких свищей производят не ранее чем через 2–3 мес после родов.
Источник
Женская предрасположенность к циститу хорошо известна. Вызывают инфекционно-воспалительные реакции в слизистых тканях пузыря патогенные микроорганизмы, на активацию которых, влияют самые различные факторы. Сегодняшняя тема касается особенностей развития послеродового цистита, и если рассмотреть весь реестр генезиса развития патологии, то можно выделить целый ряд причинных факторов и предрасполагающих условий, вызывающих у многих женщин цистит после родов.

Генезис (причины) развития
Сам процесс родов для женского организма – стресс. А физиологическая иммуносупрессия (угнетение иммунитета), которая сопровождает будущую мамочку весь гестационный период (период беременности) – отличный фон для развития воспалительных реакций в моче-пузырном резервуаре. Если ослабленный организм не успевает задействовать свой энергетический резерв, причиной цистита могут стать любые нарушения, вызванные родами.
Нарушения функций мочевого пузыря
- Отсутствие микционных (мочеиспускание) позывов, даже при наполненной полости пузыря отмечается после родов у многих женщин. Это обусловлено снижением привычного давления матки на МП, развитием гипотонии (снижение тонуса), отечностью, увеличением пузырного объема, что проявляется чрезмерным накоплением мочи.
На чувствительность пузыря влияют: страхи перед болями, потуги, сопровождающиеся мышечными спазмами, либо обезболивающие средства, применяемые в процессе родов. Потеря чувствительности мочевого пузыря может быть следствием повреждения или передавливания нервных окончаний при выходе малыша по родовым путям, либо на фоне нервного потрясения роженицы.
- Учащенные позывы и обильные микции обусловлены выводом лишней жидкости из организма, это естественный процесс после родов, а вот скудность микций при частых позывах, говорит о начале воспалительного процесса в моче-пузырной полости, либо уретре – недостаток мочи создает отличные условия для внедрения патогенов в слизистую оболочку мочевыводящих органов.
- Болезненность микций, отмечающаяся после родоразрешения, может быть следствием уже имеющегося воспалительного процесса в МП или уретре, либо при попадании урины на свежие разрывы и ссадины, полученные в процессе родов. Если в трехдневный срок рези, жжение и болезненность не проходят – необходима врачебная консультация.
- Недержание урины часто развивается после тяжелых родов (стрессовое недержание), когда рождения ребенка сопровождается разрывами. Такие нарушения отмечаются и после нормально прошедших родов, что объясняется растяжением и утратой упругости тазовых мышц, что способствует нарушению функций запирательного клапанного аппарата МП. Поэтому даже при небольшом повышении брюшного давления (смех, кашель), мочевой пузырь пропускает мочу наружу.

Иммуносупрессия: ослабление иммунитета
Слабость иммунных функций организма после рождения ребенка снижает местную иммунную защиту моче-пузырных тканей, чему способствуют:
- послеродовое изменение в гормональном фоне;
- осложнения родового процесса, требующего оперативного вмешательства, что связано с сильной кровопотерей;
- затрата энергетических ресурсов организма на процессы выработки питательных веществ и молока, для питания ребенка;
- изматывающие длительные роды, и полученные при этом травмы;
- депрессивные и психологические послеродовые состояния;
- неполноценный и несбалансированный рацион питания;
- хроническое недосыпание и усталость;
- обострение хронических и эндокринных заболеваний.
Родовые травмы
Некоторые травмы, полученные в процессе родов, способны в конечном итоге спровоцировать развитие воспалительных процессов в резервуарной полости пузыря. Ослабленный иммунитет, способствует активации микробной флоры, а подходящая среда кровавых ран служит отличной средой для размножения.
Процесс родов вызывает у женщин нарушение целостности родового пути в результате его расширения, что провоцирует образование поверхностных (ссадины и царапины) и различного характера внутренних травм, порой сразу нераспознанных и бессимптомных, что значительно затрудняет лечение цистита после родов.

Они становятся основным, не своевременно диагностированным источником инфекции, и причиной мигрирующих инфекционно-воспалительных процессов. К самым распространенным травмам относятся:
- надрывы и трещины маточной шейки и вульвы;
- разрыв промежности, что вызывает опущение органов и давление на МП, провоцирует нарушения в процессах циркуляции крови и развитие локального тканевого некроза;
- образование свищей в месте передавливания сосудов при родах, головкой ребенка;
- различного характера гематомы, дренаж которых, может стать предпосылкой циститу;
- расхождение и разрывы послеродовых швов;
- повреждение кровеносных сосудов при травмах клитора, что отмечается продолжительными геморрагиями (кровотечения);
- разрывы мышечных тканей таза;
- повреждения моче-пузырного сфинктера;
- растяжение и расхождение костей таза, что сопровождается травмами мочевого пузыря.
Послеродовые инфекции
Развитию инфекционно-воспалительных реакций способствуют, не только генитальные и внегенитальные инфекции, а также инфекции и манипуляции, непосредственно связанные с родовым процессом – инфекции половых путей и влагалища, матки и околоматочной клетчатки (параметрия), инфекции почечных тканей, применение после родов локальной гипотермии (прикладывание холода на живот), послеродовые осмотры или катетеризация МП.

Некоторые патологии в частности миометрит, эндометрит или параметрит, предрасполагают к процессу трансформации нормальной флоры влагалища (анаэробной формы кокковой флоры) в патогенную форму, вызывающую послеродовые инфекции, что обусловлено патологиями в периоде вынашивания ребенка и родовым процессом:
- Влиянием тяжелой формы нефропатий и гестоза при беременности.
- Затянувшимися родами или пролонгированным разрывом плодной оболочки.
- Родовыми травмами.
- Оставшимися в матке фрагментами плаценты.
- Послеродовыми геморрагиями.
Все эти факторы способствует росту и проникновению в полость матки и влагалища экзогенной и анаэробной флоры, и дальнейшей их миграции в резервуарную полость пузыря.
Признаки заболевания
В зависимости от патогенной агрессивности, симптоматика цистита после родов способна проявляться как яркой, так и смазанной клиникой, сопровождаясь иногда признаками уретрита. Характерные внутрипузырному воспалению признаки проявляются обычно:
- тянущей и ноющей болезненностью нижней области живота;
- режущей болезненностью мочеиспусканий (в конце микций);
- незначительным выделением урины при достаточно частых позывах;
- возможным включением в урину кровянистых примесей;
- произвольным выделением небольших порций мочи;
- небольшим повышением температуры тела.
Многие из этих признаков, после рождения ребенка, отмечаются у рожениц в течение 1–3 дней. Если же патологическая симптоматика за это время не проходит и сопровождается признаками субфебрилитета (до 38 °C и выше), необходима немедленная консультация уролога, так как все эти признаки говорят о развитии воспалительных реакций в системе мочевыделения.
Лечение заболевания
Самостоятельно заниматься лечением небезопасно, как лечить цистит после родов и не навредить при этом ребенку, знает только врач, учитывая все показатели анамнеза болезни и ее причины.
При невозможности немедленного обращения к врачу, женщинам рекомендовано ограничить в рационе сладкие, копченые и соленые блюда, крепкий чай и кофе.
Для быстрого вымывания патогенов и продуктов их метаболизма необходим повышенный питьевой режим – морс из клюквы, ромашковый отвар, слабый чай с добавлением мяты.
Медикаментозное лечение
Предусматривает антибактериальную терапию, согласно чувствительности выявленного патогена и сохраняющую женщинам возможность грудного вскармливания. Это могут быть препараты различных фармакологических групп – Зинат или Амклав. При правильной дозировке, их концентрация в грудном молоке минимальна и не представляет угрозы ребенку. В отдельных случаях, при индивидуальной чувствительности малыша, могут отмечаться признаки аллергии.
В идеале, при начале лечения цистита у женщины, ребенка лучше перевести на искусственное вскармливание. Тогда возможно использовать препараты или аналоги Монурала, Вильпрофена или Эритромицина, что даст возможность быстрее купировать инфекционно-воспалительный процесс. Быстрому купированию патогенной активации способствуют и внутрипузырные инстилляции препаратами Колларгона или Протаргола.
Фитотерапия в лечении послеродового цистита
Выступает, как альтернатива медикаментозному лечению. В этом случае, женщинам следует быть готовым к длительному лечению. Назначаются фитосборы с антисептическим и антибактериальным свойством. Готовые сборы лучше приобретать в аптечной сети. Указанные дозировки и способ правильного приготовления, минимизирует побочные проявления.
Популярны и эффективны препараты растительных уросептиков – Фитолизина, Уролесана и Канефрона, изготовленные на основе десятка экстрактов, масел и выжимок из лекарственных трав.
Если сравнивать их с препаратами антисептиков, то данные средства являются своеобразными чистильщиками органов мочеиспускания и самой урины – уничтожают патогены, устраняют боль и воспаление, предотвращают инфекционное распространение и значительно снижают риски хронических рецидивов.

Профилактика
Один из ключевых моментов профилактики послеродового цистита – ответственный подход родителей к беременности. Конечно нельзя предвидеть ход родового процесса и исключить травмы, но следует подумать о возможном присутствии в организме наличия патогенов, которые активизируются и создают проблемы в послеродовом периоде. Для этого, необходимо еще до беременности:
- вылечить все имеющиеся очаги инфекции в организме;
- пройти обследование на наличие скрытых инфекций;
- исключить длительное влияния холода;
- соблюдать культуру близких отношений и правила интимной гигиены;
- укреплять иммунитет натуральными источниками витаминов.
Послеродовой цистит порой становится причиной целого ряда непредвиденных последствий, пагубно влияющих не только на здоровье женщины, но и на здоровье и развитие ее ребенка. Поэтому очень важно, принять все возможные меры, чтобы материнство не омрачилось развитием различных патологий.
Источник
Дата публикации 5 июня 2019Обновлено 4 октября 2019
Определение болезни. Причины заболевания
Родовая травма — это повреждения тканей и органов ребёнка, вызванные механическими силами во время родов, и целостная реакция организма на эти повреждения, сопровождающаяся нарушением механизмов компенсации и приспособления[1].
Во время родов маме и малышу приходится вместе преодолевать возникающие трудности. Мир, в котором рос, развивался и жил малыш внутриутробно, вдруг становится каким-то маленьким, тесным, сдавливающим, подталкивающим куда-то в страшную неизвестность. И двери в этот Новый мир не всегда открываются легко и непринуждённо. Поэтому в процессе родов может случится повреждение. Чаще всего его сразу замечают и принимают необходимые меры, а иногда возникает минимальная, скрытая травма, которая проявится только в дальнейшем.
Спрогнозировать течение родов и их последствия, к сожалению, очень трудно. Никто не застрахован от внезапных проблем и ошибок. Даже спокойные роды, прошедшие нормально и обошедшиеся без травм, оказывают влияние на организм новорождённого, так как тело ребёнка подвергается давлению, да и сам малыш проводит колоссальную работу, пробираясь на свет.
Причин травмирования младенца при рождении множество. К травмам может привести образ жизни мамы, неблагополучное течение беременности, инфекции, аномалии развития плода, несоответствие размера головки ребёнка и таза мамы, вмешательство врачей, введение роженице препаратов для ускорения родов или обезболивания, операция кесарева сечения и вмешательство природы, случая[12].
По статистике, около 18 % малышей получают различные повреждения при рождении. Но статисты полагают, что показатель существенно занижен, поскольку диагностика родовых повреждений в роддомах России проводится очень редко. Зачастую педиатры и неонатологи списывают тревожные симптомы на врождённые патологии и неверный уход за младенцем.
Дело в том, что для диагностирования родовой травмы необходим комплекс обследований и анализов, которые назначаются чаще всего только при очевидных повреждениях. На деле же показатель травм различной степени очень высок: более 80 % новорождённых получают как микроповреждения, так и серьёзные травмы.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы родовой травмы
Травмироваться во время родов могут как головка младенца, так и позвоночник, внутренние органы, мягкие ткани, кости и суставы.
Серьёзные травмы приводят к внешне заметным нарушениям, которые видны врачам и персоналу роддома сразу после рождения. Микротравмы и скрытые повреждения, не очевидные на первый взгляд, таят в себе ещё большую опасность, поскольку могут остаться незамеченными и стать незаподозренной первопричиной дальнейших проблем со здоровьем малыша.
Есть несколько групп признаков, которые указывают на наличие родовой травмы:
- Признаки травмирования мягких тканей: царапины, ссадины, синяки, опухлость, отсутствие пульсации и безболезненность родничка, желтуха и анемия.
- Признаки травмирования костной системы: отёк, припухлость, малоактивность повреждённой конечности, боль, беспокоящая ребёнка и выливающаяся в постоянный сильный плач.
- Признаки внутричерепной травмы: слабость, скачки температуры, удушье, спонтанное движение конечностей и глаз, судороги, выпячивание родничка, сонливость, тихий крик, деформации, укорочение рук и ног.
- Признаки травм внутренних органов: вздутие живота, слабость в мышцах, слабые рефлексы, частые срыгивания и рвота, низкое давление, артериальная гипотония.
- Признаки нарушений центральной нервной системы (ЦНС): вялость, слабость рефлексов и мышц, тихий крик, потливость, одышка, выгнутость груди, воспаление лёгких, искривление рта, затруднение сосания, смещение глазного яблока.
Если обнаруживаются несколько симптомов одной из этих групп, а хуже того — нескольких групп, то это повод заподозрить родовую травму и как можно скорее принять меры для её диагностирования и лечения. Их нельзя игнорировать, особенно когда состояние малыша не улучшается даже после вмешательств врачей. Ведь в таком случае устранять нужно не симптомы, а первопричину.
Чаще всего в процессе родов возникают повреждения головы младенца, приводящие к поражениям ЦНС: головного и спинного мозга, периферической нервной системы. При обнаружении подобных патологий у ребёнка требуется уточнить и доказать, что именно травма во время родов привела к появлению нарушений. Только при подтверждении данного факта можно выставлять диагноз “родовая травма”[2].
Патогенез родовой травмы
По причине возникновения родовые травмы принято делить на неонатальные, спонтанные и акушерские.
Неонатальная родовая травма возникает из-за аномалий и патологий плода, которые можно диагностировать ещё на этапе беременности с помощью УЗИ, что позволяет предотвратить травму при появлении малыша на свет. Этот тип травмы также может появиться из-за проблем со здоровьем мамы во время вынашивания плода, быстрых или затяжных родов и т. д.
Спонтанная родовая травма наступает при обычных физиологических родах. Она связана со сбоями в родовом процессе или внешними факторами.
Акушерская родовая травма появляется в ходе действий медицинского персонала, направленных на ускорение родов, чаще необоснованно применённых. К ним относится использование ручных методов родовспоможения, акушерских щипцов и вакуум-экстракции, давление на живот матери, а также применение медикаментов — окситоцина и эпидуральной анестезии. В частности риск возникновения кефалогематомы при использовании щипцов во время рождения увеличивается в 4-5 раз, а при вакуум-экстракции — в 8-9 раз[12].
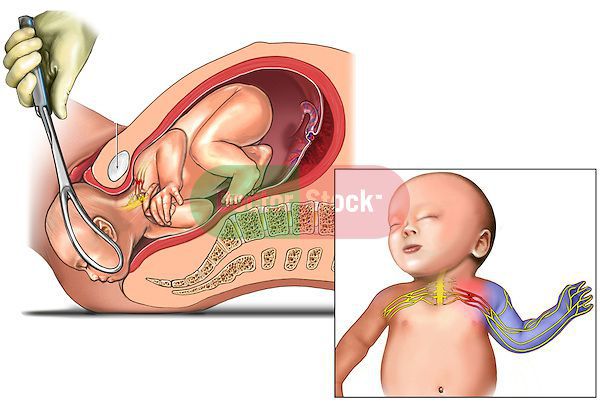
К травме зачастую приводит совокупность этих факторов, которые нарушают нормальное течение родов, и застраховаться от возможного сбоя биомеханики процесса рождения, к сожалению, невозможно.
Родовые травмы нередко возникают во время родов при тазовом предлежании плода, причём как у малыша (разрывы мозжечкового намёта, кровоизлияния, субдуральные гематомы, повреждение органов брюшной полости, спинного мозга и других), так и у матери (разрывы шейки матки, влагалища и промежности, повреждение костного таза)[3][11].
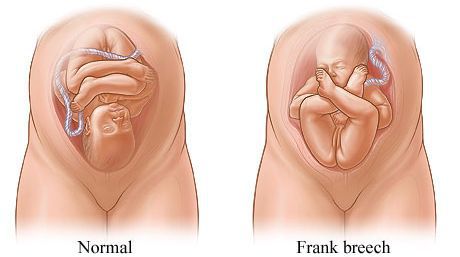
Отдельно стоит сказать о методах стимуляции родов и популярной в последнее время эпидуральной анестезии. Применение различных стимуляций не может не вносить коррективы в родовой процесс. Например, введение окситоцина делает схватки интенсивнее, что сказывается на младенце, который получает тройную нагрузку давления, проходя родовые пути. А эпидуральная анестезия ослабляет мышцы таза, уменьшая опору для головки малыша и заставляя его проделывать ещё более сложный путь к рождению.
Любое вмешательство, любая деталь имеет значение в процессе рождения и пройти незаметно, увы, не может. Тем более грубое или необоснованное вмешательство, например, такое, как кесарево сечение без серьёзных показаний.
Данная операция нарушает естественный, заложенный природой механизм появления ребёнка на свет. Младенец лишается возможности плавно войти в этот мир: его резко вырывают из привычной тёплой водной среды в непривычный воздушный мир, и это, безусловно, приводит к последствиям для дальнейшей жизни.
Классификация и стадии развития родовой травмы
Родовые травмы условно делят на два вида:
- механические — вызванные действиями акушера или внешними факторами;
- гипоксические — связаны с повреждением, вызвавшим гипоксию (кислородное голодание).
По месту локализации различают четыре вида родовых травм:
- Травмы нервной системы (центральной и периферической). К ним относят внутричерепные и спинальные кровоизлияния, причём последние возникают чаще[11]. К внутричерепным родовым травмам относят эпидуральные, субдуральные кровотечения и разрыв намёта мозжечка с кровоизлиянием в заднюю черепную ямку. При присоединении к таким нарушениям соматической и инфекционной патологии прогноз травмы ухудшается. К спинальной родовой травме относят кровоизлияния в спинной мозг и его оболочки, эпидуральную клетчатку при надрыве или повышенной проницаемости сосудов, частичный или полный разрыв спинного мозга.
- Травмы мягких тканей (родовая опухоль и кефалогематома). Родовая опухоль образуется из-за разницы между внутриматочным и атмосферным давлением, в связи с чем участок мягкой ткани отекает и возникают мелкие петехиальные кровоизлияния. Через 1-2 дня такая опухоль рассасывается. Кефалогематома возникает при кровоизлиянии под надкостницу черепа, она ограничена пределами одной кости. Рассасывается медленно. При проникновении инфекции и нагноении может развиться гнойный менингит.
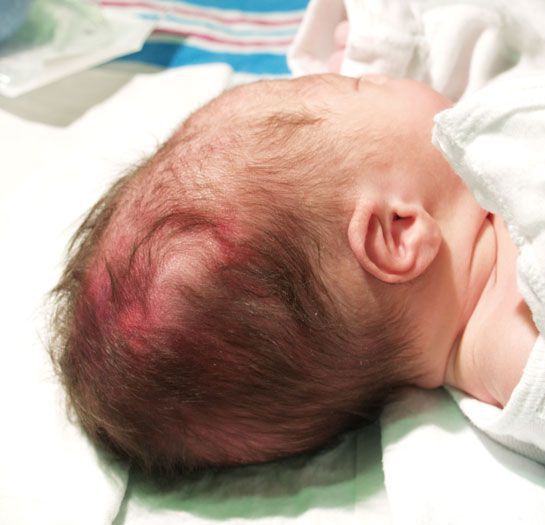
- Травма костной системы (переломы, вывихи). Кости черепа в основном повреждаются в области темени, где можно обнаружить впадины, трещины, и иногда переломы. Частой травмой костей скелета является перелом ключицы.
- Травма внутренних органов (сдавления, разрывы). Чаще всего травмируются печень, селезёнка и надпочечники[4].
Осложнения родовой травмы
При неблагоприятном течении родов травма плода может привести к серьёзным поражениям головного и спинного мозга, костей и позвоночника. В результате этого возникают тяжёлые неврологические заболевания (ДЦП), отставание в умственном развитии, наступает инвалидность и даже смерть[6].
В целом все болезни, возникающие в детстве, юности, зрелости и старости, не спонтанны. В 98 % случаев они являются закономерными этапами развития единого патологического процесса, начало которому положено ещё во младенчестве при появлении родовой травмы[5].
Изначальные деформации укрепляются в организме, приводя к ещё большим проблемам, которые углубляются, усугубляются и со временем становятся необратимыми. Так, первичные нарушения зрения приводят к слепоте, а детское нарушения осанки — к вегетососудистой дистонии, сколиозу, проблемам со зрением и слухом, головным болям и хроническим заболеваниям.
Психологи и психоаналитики говорят также о психологических последствиях родовой травмы, которые сопровождают людей и во взрослой жизни. Отсюда — наши страхи, комплексы, депрессии, тревожность. Рождение само по себе является шоком, стрессом, болью для нового человека, из-за чего оно отпечатывается на подсознательном уровне, оказывая влияние на нашу жизнь, отношения с собой и окружающим миром, заставляя мозг как бы переживать эти ощущения снова и снова, пытаясь освободиться от замкнутого круга.
Поэтому стоит говорить о совокупности последствий, которые отпечатываются на самом глубинном уровне и неизбежно отражаются на физическом здоровье.
Только вовремя распознав и приняв необходимые меры, можно минимизировать или устранить последствия родовых травм, а в идеале — их предупредить. И чем раньше родители обнаружат симптомы родовой травмы и обратятся к специалистам для установления первопричины нарушений у малыша, тем легче будет преодолеть последствия болезни, обеспечить ребёнку, а значит и будущему взрослому, здоровую жизнь.
Диагностика родовой травмы
Для диагностики врач первым делом должен выяснить, поговорив с мамой и проверив лично, руками, не получил ли ребёнок родовой травмы, а если да, то где она локализована и насколько тяжела. При необходимости назначаются дополнительные обследования — УЗИ, ЭЭГ, рентгенографию, офтальмоскопию и другие. Однако они не всегда позволяют обнаружить повреждения. Например, небольшое смещение косточки невозможно увидеть и диагностировать, но эта вроде бы мелочь нарушает целостную работу организма, приносит ребёнку беспокойство и боли. Такие небольшие нарушения редко связывают с проблемами во время родов, а относят к другим факторам или к норме, не обращая должного внимания (“перерастёт”). В связи с этим большинство травм не фиксируется в карточке малыша.
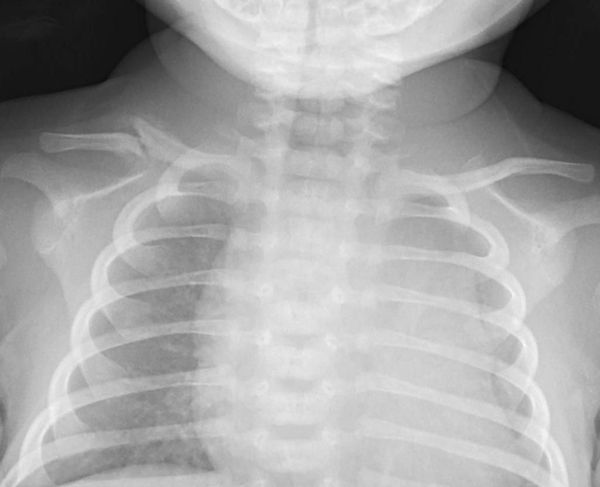
Чаще всего специалисты диагностируют и лечат такие последствия родовой травмы, как кривошея, сколиоз, нарушения речи, сна, аппетита, чрезмерная возбудимость и т. д. Но не устранив истинную, изначальную причину этих симптомов, помочь организму трудно.
Диагностикой и лечением родовой травмы занимаются не только педиатры и неонатологи, но и остеопаты. Они могут обнаружить механические повреждения черепа и головного мозга, в том числе незначительное смещение костей черепа, которое осталось незамеченным при обследованиях, а также снять физические и психосоматические последствия травмы.
Лечение родовой травмы
Помимо хирургических и медикаментозных методов лечения, а также любви и заботы, огромную роль в устранении и минимизации последствий родовой травмы, особенно тяжёлой, играет физическое воздействие на тело — массаж, лечебная физкультура, мануальные техники, работа остеопата. Это процедуры укрепляют мышцы, налаживают обменные процессы и кровообращение, помогают восстановить скоординированность движений и подвижность конечностей, исправляют сколиоз, а также в целом укрепляют тело и организм.

Остеопатия рассматривает организм, как единое целое, систему, малейшее повреждение в которой нарушает работу всего организма, а родовые травмы — как первопричину большинства проблем с самочувствием и развитием детей.
Чем раньше малыш окажется в руках остеопата, тем больше вероятность того, что травма ещё не оказала необратимое влияние на организм и развитие ЦНС и можно устранить или как минимум сгладить её последствия.
С помощью профессиональных манипуляций врач выявляет место смещения косточки, помогает восстановить её положение в черепе и кровообращение мозга. Методы воздействия — немедикаментозные, щадящие, бережные, а действия врача не приносят ребёнку стресса и боли, что также оказывает положительное влияние на процесс восстановления[7].
Если случай нетяжёлый, то после курса лечения поставленный диагноз снимается, но прежде это нужно подтвердить при помощи инструментального исследования (например, МРТ). При тяжёлой травме или несвоевременном обращении за помощью сеансы помогут значительно улучшить состояние маленького пациента.
Травмы при родах часто получают и роженицы, поэтому им также необходима помощь в устранении последствий.
Прогноз. Профилактика
Прогноз выздоровления после родовой травмы зависит от тяжести повреждений, а также от своевременно оказанной помощи, грамотной диагностики и терапии. Полностью избежать последствий при правильном лечении удаётся у 70-80 % детей. Могут оставаться небольшие проявления — отголоски травмы, отдельно поддающиеся лечению: беспокойство, энурез, головные боли, проблемы с аппетитом и т. п.
Если травмы не поддаются лечению или помощь была оказана поздно или неквалифицированно, то возможны и более страшные последствия: ДЦП, эпилепсия, задержки развития, умственная отсталость и летальный исход.
К мерам профилактики родовых травм можно отнести:
- грамотное ведение беременности;
- оценка и предотвращение возможных проблем, связанных с внутриутробными патологиями плода, анамнезом матери и возможными рисками;
- серьёзное и внимательное отношение будущей матери к беременности, отказ от вредных привычек;
- комфортное ведение родов, заботливое и аккуратное отношение к матери и ребёнку в процессе родоразрешения, недопущение необоснованного акушерского вмешательства и отказ от операций кесарева сечения без веских показаний[12];
- внимательность педиатра к симптомам и жалобам в первые дни после родов и его подготовленность в данном вопросе[9].
В самые первые дни жизни младенца рекомендуется обратиться к специалисту-остеопату и при обнаружении повреждений сразу исправить их, не дожидаясь появления симптомов или развития каких-либо последствий и проблем. Ведь “аукнуться” родовая травма может и спустя годы, напоминая о себе всю жизнь[8][10]. Выбирать специалиста необходимо тщательно и со всей серьёзностью, ведь от его действий зависит здоровье, а порой и полноценная жизнь маленького пациента.
Источник

