Что такое восходящая инфекция мочевой пузырь
Инфекционно-воспалительные заболевания мочеполовой системы наиболее распространены из всех инфекционных патологий бактериального происхождения. Чаще выявляются у женщин – 50% пациенток переболело ими минимум 1 раз в течение жизни. Среди мужчин до 35 лет – 15%, после 50 лет эти патологии развиваются намного чаще, в основном за счет заболеваний простаты. Также встречаются и у детей – у 2% мальчиков и 8% девочек.
Лечением мочеполовых инфекций занимаются гинекологи, урологи, нефрологи и врачи общей практики. При наличии тревожных симптомов важно не откладывать визит к доктору, так как дальнейшее прогрессирование заболевания может привести к осложнениям.
Органы мочеполовой системы
Мочеполовой системой называют совокупность органов мочевыделительной и половой систем. Также существуют органы, которые выполняют сразу обе функции: и мочевыделительную, и половую. К ним относится, например, уретра у мужчин.
Органы мочевыделительной системы:
- Почки – парный орган, находящийся в поясничной области и осуществляющий выведение из крови вредных и ненужных веществ, участвующий в процессе образования эритроцитов и поддержании артериального давления.
- Мочеточники – доставляют мочу (избыток жидкости, выводимый из организма почками вместе с вредными веществами) в мочевой пузырь.
- Мочевой пузырь – служит накопителем мочи.
- Мочеиспускательный канал (уретра) – выводит урину из мочевого пузыря.
Органы мочевыделительной системы у мужчин и женщин одинаковы (разве что мочеиспускательный канал имеет неодинаковое строение), а органы репродуктивной системы – разные. К органам половой системы у мужчин относятся:
- Яички и их придатки.
- Семявыводящие и семявыбрасывающие протоки.
- Семенные пузырьки.
- Уретра.
- Предстательная железа (простата).
Половая система женщин состоит из следующих органов:
- Яичников и их придатков.
- Матки, шейки матки и маточных труб.
- Влагалища.
К наружным органам репродуктивной системы у мужчин относятся мошонка и половой член, у женщин – большие и малые половые губы, клитор.
Инфекция мочевыводящих путей: специфика развития у женщин и мужчин
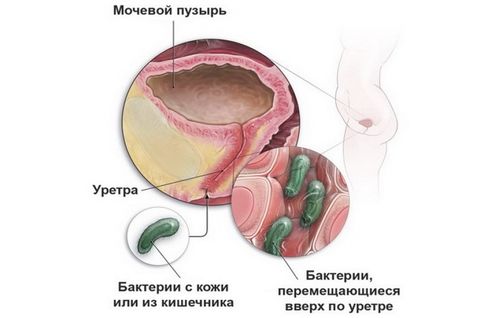
Из-за отличий в анатомическом строении заболевания мочевыводящих путей у женщин и мужчин возникают по-разному.
Инфекции у женщин обусловлены строением мочеиспускательного канала: он более широкий и короткий, чем у мужчин. Поэтому инфекции легче проникнуть не только в уретру, но и в мочевой пузырь. Уретрит (воспаление мочеиспускательного канала) и цистит (воспаление мочевого пузыря) возникают у женщин чаще, чем у мужчин. Этому также способствует тесное соседство заднего прохода, влагалища и уретры. Инфекции могут быть занесены в мочеиспускательный канал как из заднего прохода (при недостаточной или неправильной гигиене), так и из влагалища, во время полового акта.
У мужчин уретра выполняет и половую функцию (по ней проходит семенная жидкость при эякуляции), поэтому она более длинная и узкая, чем у женщин. В мочевой канал открываются, помимо мочевого пузыря, и протоки яичек. Уретра проходит через предстательную железу – орган, участвующий в выработке полового секрета, семенной жидкости. Инфекции у мужчин возникают при заражении во время полового акта, а также при патологическом увеличении предстательной железы, когда верхняя часть уретры сдавливается, возникает застой мочи и, как следствие, воспалительный процесс.
Общие признаки мочеполовых инфекций
Несмотря на то, что каждое заболевание имеет свой «набор» симптомов, выделяют симптомы, характерные для многих мочеполовых инфекций:
- Сильные и частые позывы к мочеиспусканию.
- Изменение цвета и запаха урины, ее помутнение, появление в ней осадка.
- Боли в области поясницы и внизу живота.
- Недоопорожненность мочевого пузыря (урина выделяется небольшими количествами).
- Дискомфорт при мочеиспускании: боли, жжение.
Справка! Вышеперечисленные симптомы могут сопровождаться повышением температуры тела, рвотой, тошнотой.
Классификация мочеполовых инфекций
Инфекции мочевыводящих путей (ИМП) классифицируют по следующим критериям:
- Локализации.
- Характеру течения.
По локализации различают инфекции:
- Верхних отделов мочевыводящих путей (почек и мочеточников).
- Нижних отделов МВП (мочевого пузыря, уретры).
Справка! Чаще всего патологические процессы возникают в нижних отделах мочевыводящих путей.
По характеру течения заболевания бывают:
- Неосложненными (без нарушений оттока мочи, структурных изменений мочевыводящих путей, сопутствующих заболеваний).
- Осложненными.
Осложненными считаются любые инфекции мочевыводящих путей у мужчин. У женщин осложненными являются ИМП:
- Возбудителем которых стал атипичный микроорганизм.
- С функциональным или анатомическим нарушением, из-за чего возникает препятствие для оттока мочи или снижается местный или системный иммунитет.
Также выделяют специфические и неспецифические инфекции. Специфические мочеполовые инфекции передаются половым путем и вызываются гонококком, уреаплазмой, трихомонадами, вирусом герпеса, хламидиями, микоплазмами и т.д. Неспецифические возникают из-за повышенной активности условно-патогенных (то есть провоцирующими развитие патологических процессов лишь при определенных условиях) микроорганизмов: стафилококков, кишечных палочек, стрептококков и т.д.
Распространенные возбудители мочеполовых инфекций
Возбудителями мочеполовых инфекций могут быть бактерии, вирусы, грибки, простейшие.
Возбудители неспецифических инфекций
Неосложненные инфекции чаще всего (в 95% случаев) вызываются следующими микроорганизмами:
- E.coli (кишечная палочка) – до 90% случаев.
- Staphylococcus saprophyticus (стафилококк сапрофитный) – до 5% случаев.
- Proteus mirabilis (протей мирабилис).
- Klebsiella spp. (клебсиелла).
Справка! Обычно неосложненные инфекции провоцирует один вид бактерий.
Осложненные инфекции могут провоцировать сразу несколько видов микробов. Чаще всего это бактерии Klebsiella spp., Pseudomonas spp (синегнойная палочка), Proteus spp., иногда грибки (чаще всего C.albicans).
Наиболее распространенные специфические инфекции и их возбудители
Наиболее распространенными специфическими инфекциями являются гонорея, хламидиоз, трихомоноз. Их возбудители способны также вызывать следующие мочеполовые патологии: эпидидимит, уретрит, простатит, аднексит, везикулит, вагинит, сальпингит, цистит.
Гонорея
Возбудителем гонореи является гонококк Нейссера (по фамилии ученого, открывшего эту бактерию в 1879 году). Воспалительный процесс обычно развивается в мочеполовых органах:
- Слизистой оболочке уретры у мужчин.
- Слизистой оболочке уретры, цервикальном канале, железе преддверия влагалища у женщин.
Также гонококк Нейссера может поражать прямую кишку (у женщин из-за соседства анального отверстия и влагалища, у мужчин – если они являются пассивными гомосексуалистами), глаза, слизистую оболочку ротовой полости, миндалины, глотки. Такие патологические процессы возникают при вторичном занесении инфекции (заноса руками из половых органов).
В среднем инкубационный период гонореи длится 3-5 дней, в некоторых случаях 10 дней. Также встречается скрытое течение заболевания, когда оно не проявляется симптомами, на протяжении от 1 дня до месяца.
Симптомы гонореи:
- Болезненные мочеиспускания.
- Гнойные выделения из мочеиспускательного канала.
- Сильные боли при мочеиспускании.
- Частые мочеиспускания.
При подостром течении заболевания признаки те же, но выражены менее ярко.
Хламидиоз
Вызывается хламидиями (Chlamydia trachomatis). Заболевание часто протекает бессимптомно или со слабо выраженными признаками, к которым относятся:
- Дискомфорт при мочеиспускании.
- Зуд в промежности.
- Патологические выделения из половых органов.
- Боли в пояснице или внизу живота.
Справка! Хламидиоз наблюдается в 20% случаев всех инфекций, передающихся половым путем.
Трихомоноз
Возбудителем инфекции являются простейшие Trichomonas vaginalis. У женщин патологический процесс обычно возникает в нижних половых путях, у мужчин – в уретре. В 70% случаев трихомоноз протекает бессимптомно. К его признакам относятся:
- Зуд в области наружных половых органов.
- Жжение во время мочеиспускания.
- Боли во время или после полового акта.
- Отеки паховой области.
- Учащенные мочеиспускания.
У женщин заболевание также проявляется вагинальными выделениями (пенистыми, с неприятным запахом, имеющими белую, желтоватую, сероватую, зеленоватую окраску или кровянистыми). У мужчин наблюдаются выделения из уретры.
Справка! Инкубационный период заболевания – от 3 до 28 дней.
Наиболее распространенные инфекции мочеполовой системы
Заболевания мочеполовой системы могут возникать у пациентов любых возрастных категорий, однако существует группа риска, в которую входят:
- Женщины (особенно в период менопаузы и пациентки, пользующиеся для контрацепции вагинальными колпачками).
- Пациенты с аномалиями развития органов мочевыделительной системы.
- Пациенты с заболеваниями, затрудняющими отток мочи (камнями в почках, аденомой простаты и т.д.).
- Пациенты с иммунодефицитными состояниями и патологиями, снижающими иммунитет (например, сахарным диабетом).
Справка! Также в группе риска находятся люди с мочевым катетером.
Уретрит
Уретрит – это воспаление мочеиспускательного канала. Оно может быть как специфическим, так и неспецифическим.
Симптомы заболевания:
- Жжение при мочеиспускании.
- Выделения из уретры (чаще у мужчин, чем у женщин).
- Учащенные мочеиспускания.
Если уретрит не лечить, он может привести к стриктуре (сужению) мочеиспускательного канала и распространению инфекции на почки или мочевой пузырь.
Цистит
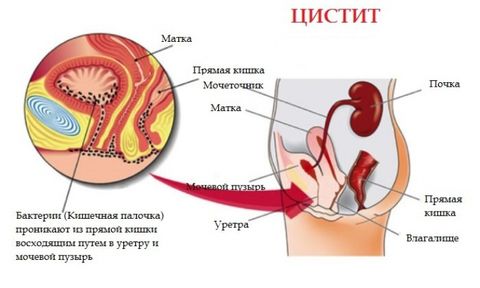
Цистит – это воспаление мочевого пузыря. Также может быть специфическим и неспецифическим. Различают первичный и вторичный (возникающий на фоне патологий простаты, мочевого пузыря) цистит. Наиболее распространенным возбудителем инфекции является кишечная палочка.
К симптомам цистита относят:
- Учащенные мочеиспускания.
- Дискомфорт в конце мочеиспускания (боли, рези, жжение).
- Чувство недоопорожненности мочевого пузыря.
- Боли в области прямой кишки у мужчин и внизу живота у женщин.
- Потемнение, помутнение мочи.
- Примеси крови в урине.
При отсутствии лечения заболевание может перетечь в хроническую форму.
Пиелонефрит
Пиелонефрит является одним из самых распространенных заболеваний почек. Это неспецифический воспалительный инфекционный процесс. Основными его возбудителями являются кишечная палочка, протей и стафилококк. В большинстве случаев пиелонефрит вызывается не одной, а сразу несколькими бактериями.
Патология может быть первичной или вторичной (возникает на фоне мочекаменной болезни, гинекологических заболеваний, опухолей органов малого таза, сахарного диабета, аденомы простаты). Наиболее часто пиелонефрит развивается у молодых женщин, мужчин старше 55 лет и детей до 7 лет. Может носить острый или хронический характер.
Симптомами пиелонефрита являются:
- Учащенные мочеиспускания.
- Повышение температуры тела.
- Тупые боли в области поясницы.
- Потливость.
- Жажда.
Хронический пиелонефрит выражен менее ярко, его легко спутать с обычной простудой. Главными симптомами являются головные боли, повышение температуры тела, мышечная слабость. Эпизодически могут наблюдаться учащенные мочеиспускания, сухость во рту, ноющие боли в пояснице, отеки, побледнение кожных покровов, изменение цвета мочи.
Вагинит
Вагинит (кольпит) – воспаление влагалища. Может быть как неспецифическим, так и специфическим, острым или хроническим.
Симптомами вагинита являются:
- Зуд и жжение в области половых органов, обычно усиливающиеся во время полового акта или мочеиспускания.
- Вагинальные выделения с неприятным запахом, имеют беловатую или зеленоватую окраску.
Вагинит может иметь и неинфекционное происхождение: возникать из-за микротравм влагалища, гормональных изменений, аллергии, эндокринных нарушений, снижения местного иммунитета.
Аднексит
Аднекситом называют воспалительный процесс в маточных трубах и яичниках. Он может быть односторонним или двустронним, специфическим и неспецифическим. Обычно возникает на фоне снижения иммунитета вследствие стрессов, общих инфекционных заболеваний или гормональных сбоев. Симптомы аднексита:
- Боли внизу живота (с одной или двух сторон, в зависимости от локализации патологического процесса).
- Признаки интоксикации организма: слабость, учащенное сердцебиение, озноб, головные и мышечные боли.
- Повышение температуры тела.
- Нарушения мочеиспускания.
При хроническом аднексите симптомы проявляются лишь в стадии обострения, во время ремиссии их не наблюдается.
Сальпингит
Сальпингит – это воспаление фаллопиевых (маточных) труб. Как самостоятельное заболевание наблюдается лишь в 30% случаев. В остальных случаях сопровождается воспалением яичников (то есть перетекает в аднексит). Бывает одно- и двусторонним. Чаще всего развивается у женщин репродуктивного возраста, однако возникает и в период менопаузы.
К симптомам сальпингита относятся:
- Повышение температуры тела, лихорадочные состояния.
- Учащенные и болезненные мочеиспускания.
- Боли разной степени выраженности внизу живота.
- Вагинальные выделения: зловонные, гнойные или серозно-гнойные.
- Нарушения менструального цикла.
- Тошнота.
- Бесплодие.
- Головные боли и головокружения.
При хроническом сальпингите нередко наблюдаются лишь боли внизу живота в течение длительного времени.
Простатит
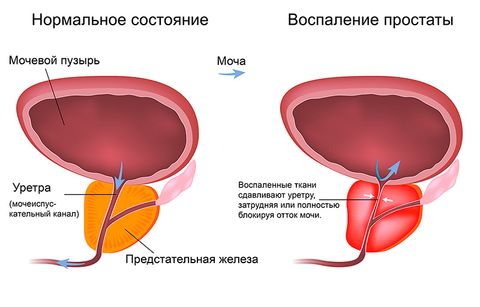
Простатит – воспаление предстательной железы. Бывает специфическим и неспецифическим. Вызывается вирусами, бактериями, грибками. Может иметь острое и хроническое течение. Общими симптомами (характерными для обеих форм) простатита являются:
- Нарушения мочеиспускания: боли, задержки, слабый напор струи, учащенные позывы.
- Половая дисфункция.
- Выделения из уретры.
- Уменьшение количества или снижение качества спермы.
- Боли в области живота, мошонки, промежности.
Справка! Встречаются неинфекционные разновидности простатита, они возникают из-за застойных явлений в области малого таза.
Везикулит
Везикулит – это воспаление семенных пузырьков у мужчин. Может быть специфическим и неспецифическим. Часто является осложнением других мочеполовых инфекций: простатита, уретрита, эпидидимита. Симптомами везикулита являются:
- Боли внизу живота, усиливающиеся при мочеиспускании и эякуляции.
- Примеси крови в эякуляте.
- Признаки интоксикации организма: головные и мышечные боли, слабость.
- Общее ухудшение самочувствия.
- Неконтролируемые эякуляции.
Если заболевание перешло в хроническую форму, то симптомы меняются. Наблюдаются нарушения мочеиспускания, боли в области крестца.
Эпидидимит
Эпидидимит – воспаление яичка. Бывает односторонним и двусторонним, специфическим и неспецифическим. Возбудителями заболевания преимущественно являются бактерии. Может развиваться вследствие воспалительных процессов в других органах мочеполовой системы.
Симптомы эпидидимита:
- Боли в области мошонки, с одной или обеих сторон.
- Повышение температуры тела.
- Отеки мошонки, уплотнения.
- Боли при мочеиспускании, примеси крови в урине.
При хроническом эпидидимите температура не повышается, а боли умеренные или незначительные.
Диагностика

При любом заболевании органов мочеполовой системы сначала проводится сбор анамнеза и осмотр пациента. Затем, в зависимости от клинической картины, назначаются диагностические исследования, среди которых могут быть:
- Анализы мочи: общий, по Нечипоренко.
- Общий анализ крови.
- Посев мочи на флору (для определения чувствительности возбудителей инфекции к антибиотикам).
- Креатинин и мочевина в сыворотке крови.
- Скорость оседания эритроцитов.
- УЗИ почек и мочевого пузыря.
- Внутривенная урография.
- Компьютерная томография органов малого таза.
Справка! Дополнительно может быть назначена цистоскопия – эндоскопическое исследование, в ходе которого осуществляется осмотр внутренней поверхности мочевого пузыря.
Лечение
Инфекционные заболевания органов мочеполовой системы лечат антибиотиками. Они могут вводиться перорально, внутримышечно, внутривенно. Разновидности антибактериальных препаратов, длительность курса и метод введения выбираются врачом в зависимости от особенностей течения патологии и состояния организма пациента.
Если у вас наблюдаются признаки инфекции мочевыводящих путей или других органов малого таза, запишитесь на прием в Поликлинику Отрадное. Благодаря современным и точным методам диагностики причина заболевания будет выявлена в кратчайшие сроки. Для вас разработают индивидуальный план лечения, благодаря которому вы скоро вернетесь к привычному образу жизни.
Источник
Чаще всего заболевание вызывается бактериями, реже – патогенными грибами, вирусами и паразитами. Инфекция мочевых путей может протекать бессимптомно или с явной клинической картиной.
Если вовремя не обратить внимание на признаки болезни и не вылечить ее, инфекция мочевых путей осложнится абсцессом коры почек, паранефральным абсцессом, пионефрозом, гангренозным пиелонефритом или хроническим пиелонефритом. Это тяжелые болезни, при которых в почке появляется гной. Они лечатся хирургическим вмешательством. Наиболее тяжелое осложнение – сепсис, который может привести к смерти.
Чтобы предотвратить осложнения, прочитайте нашу статью: вы узнаете, чем проявляется инфекция мочевых путей, как ее распознать, как предотвратить болезнь, что делать и когда идти к врачу.
Что такое инфекция мочевыводящих путей?
Инфекция мочевыводящих путей характеризуется наличием бактерий, вирусов, грибов или паразитов в мочевом тракте, которые вызывают воспаление и формируют клиническую картину болезни. Чтобы лучше понять болезнь, нужно представить анатомию и физиологию мочеполовой системы. Почки – это парный бобовидный орган, который расположен слева и справа от позвоночного столба. Задача почек – чистить кровь и регулировать химический баланс в организме.
Почка выполняет роль фильтра, который отсеивает из крови и плазмы балластные вещества: продукты азотистого обмена, токсины и лекарства, чужеродные элементы и неорганические соединения. Все эти вещества скапливаются в моче, которая по мочеточникам медленно стекает в мочевой пузырь (1 мл за 1 минуту). Мочевой пузырь – полый орган с объемом от 500 до 700 мл.
Когда в мочевом пузыре скапливается достаточно мочи, возникает позыв пойти в туалет. Этот процесс частично регулируются сознанием человека. В мочевом пузыре открываются сфинктеры, сокращается мышца-детрузор – моча под давлением идет из мочевого пузыря в уретру, а из нее в окружающую среду.
Врачи разделяют инфекции мочевых путей на две группы:
- инфекция верхних мочевых путей. Это бактериальное заболевание почек – пиелонефрит;
- инфекция нижних мочевых путей. Сюда относится цистит (воспаление мочевого пузыря), уретрит (воспаление мочеиспускательного канала) и простатит (воспаление простаты).
Это условное деление. В клинической практике тяжело выявить конкретное местоположение инфекции, потому что чаще всего инфекция затрагивает одновременно несколько анатомических структур.
Чаще всего болеют люди в возрасте от 20 до 50 лет. Женщины страдают инфекцией мочеполовых органов в 50 раз чаще мужчин. У них преимущественно наблюдается цистит и пиелонефрит. У мужчин – простатит и уретрит.
Инфекции мочевых путей бывают не осложненными и осложненными. Пиелонефрит и цистит считаются неосложненными, если развиваются у зрелых женщин до менопаузы без врожденных дефектов анатомии мочевыводящих путей.
Цистит или пиелонефрит считаются осложненными, если они подходят под следующие критерии:
- у человека есть дефекты анатомии мочевых путей;
- есть вторичное заболевание, которое отягощает течение инфекции мочеполовых путей, например, сахарный диабет или иммунодефицит;
- если пациент младше 18 лет или это беременная женщина.
Что вызывает инфекции мочевыводящих путей?
В норме мочевыводящие пути стерильны – в них нет бактерий и вирусов. Несмотря на частое попадание бактерий из прямой кишки (неправильная гигиена, миграция микроорганизмов), местные защитные механизмы сдерживают мочевые пути в абсолютной чистоте. Например, главная защитная сила – мочеиспускание, вместе с которым мочевые пути очищаются от бактерий. Вспомогательные механизмы – кислая реакция мочи, везикоуретеральный клапан, слизистые оболочки и местный иммунитет.
В 95% случаев инфекция мочеполовых органов вызывается бактериями из-за того, что те поднимаются по мочевыводящим путям вверх: из уретры в мочевой пузырь и мочеточник, из него бактерия достигает почек. Инфекция может попасть в мочевые пути гематогенным путем через кровь.
В остальных 5% случаев инфекционные болезни вызываются патогенными грибами (преимущественно из рода кандид). Еще реже – микобактерией туберкулеза, паразитами (филяриатоз, шистосоматоз, лейшманиоз, трихомониаз и малярия) и вирусами. Грибы и микобактерии поражают людей со слабым иммунитетом, врожденными дефектами мочевых путей и сахарным диабетом.
Наиболее распространенные пути заражения – половой контакт и неправильная гигиена мочеполовых органов.
Факторы риска, которые повышают вероятность инфицирования:
- незащищенный секс или новый сексуальный партнер;
- длительное применение антибиотиков;
- применение диафрагмы или спермицидов в качестве контрацепции;
- инфекция мочевых путей у родственника по первой степени родства;
- ранее перенесенная инфекция мочевых путей.
Повышенный риск при использовании спермицидов или антибиотиков объясняется тем, что изменяется влагалищная среда и создаются дополнительные условия для роста Escherichia coli. У женщин старше 70 лет инфекция может возникнуть из-за недержания кала.
К факторам риска относятся врожденные аномалии, из-за чего возникает пузырно-мочеточниковый рефлюкс. Это патология, при которой моча из мочевого пузыря спонтанно забрасывается обратно в мочеточник. В 40% случаев это наблюдается у детей.
Инфицироваться можно и после хирургического вмешательства, и в результате медицинских инструментальных процедур: катетеризации, цистоскопии или размещения стенка.
Симптомы инфекции мочевыводящих путей
Инфекция мочевых путей вызывает уретрит, цистит, острый уретральный синдром и острый пиелонефрит.
Уретрит чаще возникает у мужчин, он проявляется следующими симптомами:
- затруднительное мочеиспускание;
- гнойные, слизистые или беловатые выделения из уретры.
Цистит чаще возникает у, который проявляется:;
- учащенное мочеиспускание;
- ложные позывы к мочеиспусканию;
- жжение и неприятные ощущения во время мочеиспускания;
- моча обычно мутноватая, нередко красноватого цвета с присоединением крови;
- ночное мочеиспускание с болями над лобком;
- может возникнуть лихорадка с температурой от 37.1 до 38.0 градусов по Цельсию;
- быстрое и внезапное появление симптоматики.
Острый уретральный синдром возникает у женщин. Он сопровождается затрудненным и частым мочеиспусканием. По внешним признакам напоминает цистит, однако разница в том, что при остром уретральном синдроме бактериальное заражение отсутствует либо количество бактерий ниже порога, который необходим для диагноза бактериальный цистит.
Симптомы острого пиелонефрита:
- боль в пояснице со стороны инфицированной почки; обычно это ноющие и тупые боли, иногда боль может быть схваткообразной;
- температура тела от 38 до 40 градусов;
- общая слабость;
- головные боли;
- тошнота и рвота;
- нет аппетита;
- раздражительность.
Существует специфическая инфекционная болезнь – бессимптомная бактериурия. Она протекает без признаков и симптомов, но если провести обследование, то в моче обнаружатся бактериальные культуры.
Как я узнаю, что у моего ребенка ИМП?
Если ваш ребенок жалуется на симптомы и у него присутствуют следующие признаки, скорее всего у него инфекция мочеполовых путей:
- температура тела от 37.1 до 39 градусов;
- у него понос, тошнота и рвота;
- он ведет себя слишком пассивно или наоборот, возбужденно;
- жалуется на боли в животе и спине;
- мочится в одежду, хотя он ходит в горшок или умеет самостоятельно пользоваться туалетом.
Новорожденные дети отказываются от питания, их тошнит и рвет, кожа может приобрести слегка желтоватый оттенок, температура тела снижена, кал жидкий или кашеобразный, моча приобретает зловонный запах.
Почему женщины заражаются инфекциями мочевыводящих путей чаще, чем мужчины?
Женщины заражаются инфекцией мочевых путей чаще мужчин. Это связано с анатомическими особенностями женской мочеполовой системы. Женская уретра короче мужской, поэтому бактериям нужно проделать меньший путь, чтобы попасть в оргаы мочеиспускательной системы.
Второй фактор – анатомическая близость уретры и прямой кишки. Бактериям легче попасть из кишки в уретру и вызвать воспаление. Это связано с неправильной гигиеной мочеполовых органов. Чтобы снизить вероятность заражения, после мочеиспускания наружные половые органы нужно протирать спереди назад. Научите правильной гигиене своих детей, чтобы в дальнейшем у них не возникла инфекция мочевых путей.
Третий фактор – занятие сексом: микрофлора полового члена или влагалища может попасть в уретру. Повысить вероятность заражения может влагалищная диафрагма: она затрудняет полное опорожнение мочевого пузыря. Это значит, что при заражении бактерии не выйдут вместе с мочой. В ней начнут расти бактериальные культуры – начнется воспаление.
Инфекционные заболевания у женщин могут вызываться изменением бактериальной флоры влагалища вследствие спермицидов, антибактериальных вагинальных капель и приемом антибиотиков. По возможности избегайте эти факторы и пользуйтесь другими методами контрацепции. Для выбора наиболее подходящего метода предупреждения беременности проконсультируйтесь у врача. Рост бактерий во влагалище может быть спровоцирован менопаузой. Обычно препараты на основе эстрогена решают проблему, но перед использованием проконсультируйтесь у врача.
Каковы другие возможные причины болезненного мочеиспускания?
Болезненное и затрудненное мочеиспускание бывает не только при инфекционных заболеваниях мочевыводящих путей. Болеть при мочеиспускании может при условии, даже если мочеполовые пути абсолютно стерильны.
Другие возможные причины болезненного и неприятного мочеиспускания:
- камни в почках;
- кисты яичников;
- побочные явления при химиотерапии рака;
- вагинальные инфекции;
- раздражение влагалища, например, если заниматься сексом без смазки;
- повышенная чувствительность к искусственной смазке, мылу, туалетной бумаге и другим гигиеническим средствам.
Попробуйте заменить их или перестать использовать. Если жжение и неприятные ощущения во время мочеиспускания ушли, скорее всего оно было связано с факторами выше. Даже если болей больше нет, все равно нужно пойти к врачу и обследоваться.
Нужно ли обращаться к врачу?
Да. Цистит или уретрит – не страшные болезни. Однако их последствия могут привести к серьезным осложнениям, и тогда потребуется операция и длительное консервативное лечение.
Вам необходимо рассказать своему врачу о симптомах, их динамике и вероятных причинах (новый половой партнер, секс без контрацепции, переохлаждение). Вам следует сообщить врачу, есть ли у вас другие болезни, например, СПИД, сахарный диабет или врожденные аномалии мочевыводящих органов. Эти факторы влияют на выбор препарата и тактику лечения.
Ваш врач может посчитать, что проблемное мочеиспускание связано с инфекцией влагалища. Он сделает забор биологического материала и отправит в лабораторию на микроскопическое и бактериальное исследование. Результаты лабораторного анализа укажут, есть ли во влагалище грибы или другие микроорганизмы.
Если во влагалище не обнаружатся патогенные микроорганизмы, вам могут предложить сделать лабораторный анализ биологического материала из мочевого пузыря.
Как диагностируются инфекции мочеполовых путей?
Для диагностики инфекции мочеполовых путей нужен общий анализ мочи и посев мочи. Если подозревается инфекция, передающаяся половым путем, врач назначит соскоб уретры.
Для диагностики используется образец средней порции мочи. Сначала наружное отверстие мочеиспускательного канал обрабатывают дезинфицирующим средством и дают ему несколько минут для обсушки. Женщине нужно развести половые губы, а мужчине оттянуть крайнюю плоть. Это нужно для того, чтобы свести к минимуму контакт слизистой оболочки со струей мочи. Пациент выпускает первые 5 мл мочи, а остальной объем собирается в стерильную тару.
Второй способ получить мочу – катетер. Он используется для пожилых женщин и пациентов, которым тяжело получить чистую мочу из-за кровотечения или влагалищных выделений.
Если подозревается осложненная форма инфекции мочевых путей, врач назначит культуральное исследование.
Можно ли предотвратить инфекцию мочеполовых путей?
Да, цистит, пиелонефрит и уретрит можно предотвратить. Для этого придерживайтесь следующих рекомендаций:
- пейте больше воды: в день нужно выпить не менее 1.5 литра жидкости; для профилактики рекомендуется сок клюквы; однако если вы принимаете варфарин, следует поговорить с врачом, прежде, чем пить клюквенный сок;
- не сдерживайте позыв в туалет; речь о том, если вы находитесь дома или на работе – в месте, где рядом уборная комната; некоторые дети не ходят в туалет часто, поэтому объясните им, почему нужно ходить 2-3 раза в туалет в день;
- после мочеиспускания протирайте наружные половые органы спереди назад, а не наоборот, этому же обучите своих детей;
- лучший естественный способ профилактики после секса – помочиться;
- до секса или во время секса используйте лубрикант; не допускайте, чтобы слизистая оболочка влагалища оставалась сухой и раздражалась;
- носите свободную одежду и нижнее белье;
- необрезанным мужчинам нужно регулярно мыть половой член и в особенности крайнюю плоть: под ней скапливается смегма, которая является хорошей питательной средой для бактерий.
В случае, если эти способы предотвращения окажутся неэффективными, врач назначит антибиотики в профилактической дозе.
Пробная непрерывная профилактика длится 6 месяцев. Если инфекция мочевых путей возникла спустя 6 месяцев после приема лекарств, профилактическое лечение продлевается на 2 года. Какой именно антибиотик – зависит от возбудителя, вашего иммунитета и резистентности.
Если инфекция мочевых путей связана с сексом, используется посткоитальная профилактика. Для предотвращения инфекции достаточно одной дозы лекарства.
Лечение инфекций мочевыводящих путей
Для лечения используются антибиотики и реже хирургическое вмешательство (если образовались абсцессы или возникла обструкция мочевыводящих путей).
Цель лечения – полностью освободить мочевыводящие пути от бактерий и сделать их вновь стерильными.
Врач выбирает антибиотики на основании вашего аллергического анамнеза, результата посева и наличия резистентности к лекарству. Обычно несколько дней приема антибиотика достаточно для лечения инфекции мочевых путей. Спустя 2-3 дня симптомы заболевания начинают утихать. Когда вы почувствовали себя лучше, вам следует продолжить прием лекарств: если пропустите несколько приемов таблеток, лечение потеряет эффективность.
Как я узнаю, что лечение не работает?
Если лекарства не приносят облегчения, а симптомы усиливаются и обостряются, скорее всего лечение не дает должного эффекта. Позвоните лечащему врачу, если температура тела держится выше 38.0 градусов, болит в нижней части живота, вас тошнит и возникают позывы к рвоте. Вам также следует позвонить доктору, если спустя 3 дня после начала приема антибиотиков остается болезненное и дискомфортное мочеиспускание.
Я беременна. Как ИМП повлияет на моего ребенка?
Нелеченная инфекция мочевых путей может осложниться воспалением почек. Это может спровоцировать преждевременные схватки и роды. Если вы вовремя обнаружите симптомы и посетите врача, бактерии не успеют инфицировать почки и болезнь вылечится без осложнений.
Для беременных изменяется тактика лечения. Исключаются антибиотики, которые вероятно могут навредить плоду. Если симптомы выражаются слабо, женщина лечится амбулаторно, но под периодическим наблюдением врача дома. Если симптомы выражены, женщине рекомендуется лечиться в стационаре.
Инфекционная патология мочевыделительных органов может привести к фетоплацентарной недостаточности. Симптомокомплекс характеризуется тем, что ребенку не хватает кислорода – возникает гипоксия плода. Это может привести к нарушению работы внутренних органов ребенка,что может замедлить рост и развитие плода.
Инфекция мочеполовой системы может привести к внутриутробному инфицированию плода. В таком случае ребенок рождается с дыхательной недостаточностью, поражением кожи, врожденной пневмонией и задержкой психомоторного развития.
Чем раньше вы пойдете к врачу, тем выше вероятность того, что беременность пройдет без осложнений и роды пройдут хорошо.
Может ли ИМП вызывать серьезное повреждение почек?
Да, инфекция мочевыводящих путей может вызвать осложнения со стороны почек.
Множественные абсцессы в почках возникают из-за того, что инфекция попадает в почку через кровь. В коре почек формируются маленькие гнойные скопления, которые со временем сливаются в один большой абсцесс. Иногда гной прорывается в мочевыводящие пути. В таком случае он попадает в мочу. Возникает у людей с отягчающими факторами: с сахарным диабетом или у инъекционных наркозависимых.
Паранефральный абсцесс – это скопление гноя между фасцией почки и ее капсулой. Возникает как осложнение пиелонефрита. В 25% случаев встречается у больных сахарным диабетом. Проявляется сильными болями в поврежденной почке и высокой температурой.
Пионефроз клинически протекает как тяжелая инфекция мочевыводящих путей.
Папиллярный некроз возникает из-за того, что инфекция поднимается к почкам. Заболевание характеризуется отмиранием почечного сосочка. Проявляется сильными почечными коликами. Чаще всего возникает у больных сахарным диабетом.
Хронический пиелонефрит возникает из-за рецидивирующего острого пиелонефрита. Чаще всего возникает у людей с дефектами в анатомии мочевыводящей системы, которые препятствуют свободному выходу мочи. Может привести к почечной недостаточности.
Острый простатит возникает в результате попадания инфекции из уретры. Характеризуется быстрым нарастанием симптомов: поднимается температура тела, возникает сильная боль в тазу, трудно и больно мочиться.
Жизнь с инфекциями мочеполовых путей
Если в течение года у вас было более 3 случаев инфекции мочевыводящих путей, врач назначает профилактическое лечение антибиотиками. Это
