Что такое пластика в мочевом пузыре

Операции по реконструкции органов мочеполовой системы проводят в самых разных ситуациях. Восстановление нормальной работы каналов и обеспечение достаточной эвакуации мочи – основные задачи, которые врачу нужно решить в процессе вмешательства. В Государственном институте урологии специалисты проводят операции такими методами как уретеролиз, пластика мочевого пузыря, кишечная реконструкция.
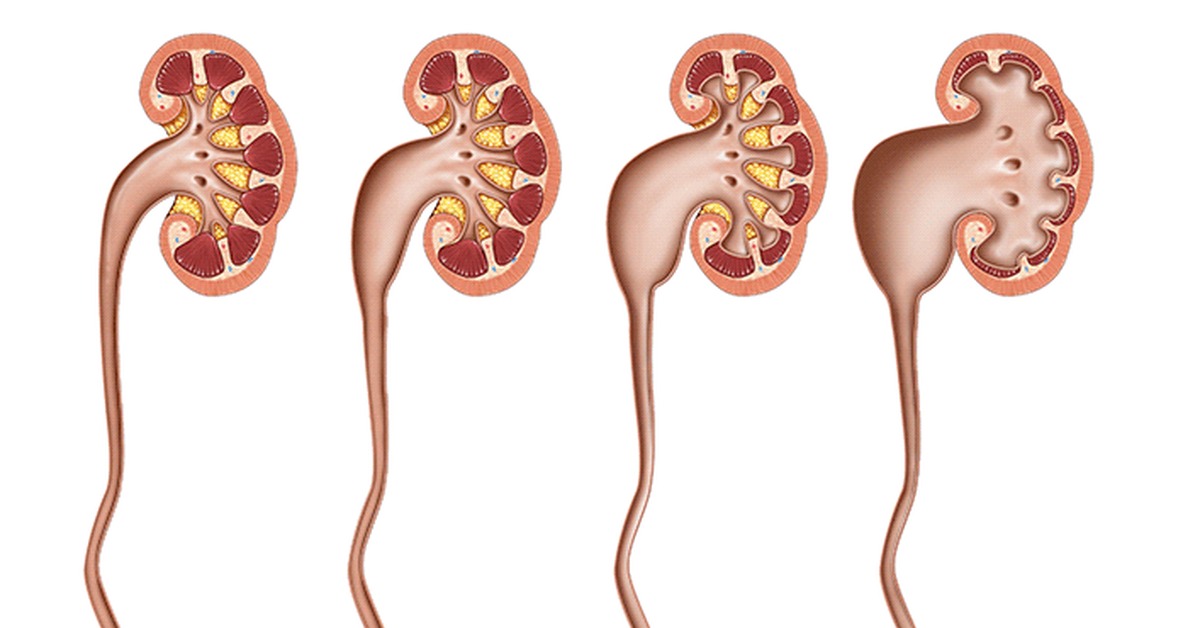
Показания к операции
Необходимость в пластике может быть обусловлена самыми разными причинами, среди них: травма или проникающее ранение в область живота, стриктура мочеточника. Операция необходима при онкологических патологиях мочеполовой системы или других органов малого таза, при повреждении метастазами. После лучевой терапии возможно образование воспалительных очагов, изменение структуры тканей, что приводит к спаечным процессам и образованию протяженных стриктур. Во всех этих случаях эффективным методом лечения является пластическая операция мочеточников.
Виды хирургических вмешательств
Урологическая практика сегодня предлагает несколько видов реконструктивных операций. Выбор метода осуществляется в каждом случае индивидуально, врач оценивает не только степень и характер повреждения выводящего тракта, но и сопутствующий анамнез. Для принятия решения важны возраст пациента и его общее здоровье.
Основными видами вмешательства являются:
удаление места закупорки и соединение концов мочеточника выше и ниже ее локализации;
устранение непроходимости мочеточника, вызванной сдавливанием фиброзной тканью;
реконструкция мочеточника по всей длине сегментов кишечника;
вживление мочеточника и создание мочеточникового-пузырного анастомоза.
Уретеролиз
Как делают пластику мочеточника – вопрос, который часто задают пациенты. Уретеролиз выполняют лапароскопическим методом. Инструменты вводят в брюшинное пространство через несколько небольших разрезов. В ходе операции хирург освобождает мочеточник от фиброзной ткани, поскольку она сдавливает канал и мешает его нормальной работе, в тяжелых случаях приводит к непроходимости.
Удаление рубцовой ткани способствует притоку крови к мочеточнику, что улучшает его питание, способствует нормальному функционированию. Для предупреждения рецидивов хирург наращивает вокруг канала лоскут жировой ткани. После такой манипуляции образование новой фиброзной ткани проходит вокруг жирового слоя, что препятствует сдавливанию мочеточника.
Кишечная реконструкция
Еще один распространенный вид восстановления мочевыводящей системы – это кишечная пластика мочеточника. Она показана при опухолевых поражениях, повреждениях по всей длине канала. Операция проводится под общим наркозом, относится к категории сложных и требует длительного времени выполнения. Такое вмешательство противопоказано пациентам с хроническими сопутствующими заболеваниями, находящимся в тяжелом состоянии или в посттравматическом периоде.
В ходе операции мочеточник с нарушениями полностью удаляется, его заменяет аутотрансплантат. Новый отрезок канала хирург изготавливает из небольшого участка кишечника. Врач выполняет иссечение лоскута и формирует из него трубку необходимого размера и диаметра. Она присоединяется к концам мочеточника и полностью заменяет дефектный отрезок.
Последствия пластики мочеточника включает в себя следующие осложнения:
инфекционное поражение;
нарушение микроциркуляции в отделе ЖКТ;
парез кишечника;
изменения в метаболизме.
Чтобы избежать негативных процессов, в послеоперационный период проводится всесторонний контроль состояния здоровья пациента, назначается адекватная терапия при появлении любых опасных симптомов.
Операция по Боари
Вмешательство позволяет восстановить пассаж мочи, в результате чего пациент может полностью отказаться от дренажа (нефростомы). Назначить операцию врач может в следующих случаях:
лечение стриктуры;
травма (полный отрыв мочеточника);
ликвидации облитерации.
В ходе вмешательства хирург выполняет пластику мочевого пузыря: он иссекает из стенки П-образный лоскут, формирует анастомоз для соединения с мочеточником. В зависимости от ситуации врач может реализовать разные типы сечения с разной локализацией. Для заживления устанавливается стент. Через 1,5-2 месяца он удаляется, врач оценивает проходимость мочи.
Для успешного проведения реконструкций требуются высокая квалификация и большой опыт хирурга. В Государственном институте урологии работают лучшие специалисты столицы, здесь выполняют разные виды реконструктивных операций, включая пластику мочевого пузыря при раке. Для проведения хирургических вмешательств используется современное зарубежное оборудование.
3 сентября 2020
Акопян Гагик Нерсесович – врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова
Клиника урологии имени Р. М. Фронштейна Первого МГМУ имени И.М. Сеченова приглашает на прием к опытным врачам урологам. Чтобы попасть на прием к квалифицированному специалисту, достаточно заполнить короткую онлайн-заявку. Обязательно заполните все поля, включая краткое описание симптомов (графа «Сведения»), уточните – вторичный или первичный прием вас интересует.
Обратите внимание на кнопку «Прикрепить файл» – она позволяет сразу же оправить врачу медицинские документы в электронном виде. Это могут быть снимки, анализы и другая информация, которая будет важна для определения диагноза.
Остались вопросы? Позвоните нам по телефону +7 (926) 242-12-12 или +7 (499) 409-12-45! В будний день прийти на консультацию к врачу возможно уже через несколько часов после заполнения онлайн-заявки. Не откладывайте посещение специалиста, если вас беспокоит здоровье мочеполовой сферы!
Запись на прием
Записаться
Все основные направления…
Источник
Варианты резекций; кровоснабжение сегментов мочевого пузыря
Радикальные хирургические вмешательства являются неотъемлемой частью комбинированного лечения злокачественных образований мочевого пузыря.
В настоящее время есть два основных метода:
1) резекция (в том числе трансуретральное удаление опухоли),
2) цистэктомия (тотальная и радикальная).
Органосохраняющие операции, которые мы разрабатывали многие годы, по-прежнему представляют серьезную конкуренцию цистэктомии (Поляничко М.Ф., 1986, 1991, 2000 гг.) особенно при условии использования в комбинированном лечении лучевых и химиотерапевтических компонентов.
В настоящее время мы различаем экономную и расширенную резекцию; последнюю под разделяем в зависимости от объема поражения на: верхнюю, сагиттальную (верхнесагиттальную), нижнюю (нижнесагиттальную) резекции, которые мы производим при новообразованиях (ТЗ-Т4) или больших опухолях категории Т2.
Исследование зон кровоснабжения мочевого пузыря показывает, что a.vesical.sup. кровоснабжает большую часть детрузора (3S). Передненижняя поверхность (1-2S) кровоснабжается a.vesical.inf., а задняя поверхность – a. deferentiales.
Верхняя гемицистэктомия с везикопластикой (чрезбрюшинный доступ)
Удаление значительных участков мочевого пузыря необходимо выполнять из трансперитонеального доступа с удалением паравезикальной клетчатки и лимфоузлов, особенно это касается опухолей 3S (Поляничко М.Ф., 2000). Размеры мочевого пузыря достаточно скромны в сопоставлении с другими органами, поэтому удаление больших сегментов наталкивается на ряд препятствий, обусловленных необходимостью трансплантации мочеточников и замещения различных по размерам пострезекционных дефектов.
Развитие онкоурологии, особенно в той части, которая относится к лечению рака мочевого пузыря, требует анализа отдаленных результатов по количеству и размеру удаляемых участков. В связи с этим нами была предложена схема объемов резекции, которая позволила четче разделить резекции на экономные и расширенные. К расширенным операциям мы отнесли удаление 2-3-х сегментов с уретероцистоанастомозом, лимфоденэктомией или аутопластикой. Эти операции отличаются от экономных резекций доступом, продолжительностью, количеством послеоперационных осложнений и в этом плане могут быть сопоставлены только с цистэктомией.

Пластика мочевого пузыря после расширенных резекций 1
После лапаротомии необходимо обратить особое внимание на заднюю стенку мочевого пузыря, которая может быть вовлечена в опухолевый инфильтрат. В таких случаях мочевой пузырь представляет собой бугристый конгломерат, врастающий в мышцы передней брюшной стенки, к нему часто припаяны петли тонкого и толстого кишечника (рис. 60-61).

Пластика мочевого пузыря после расширенных резекций 2
Подобный «симбиоз» ставит перед оператором непростую задачу – разделить сращения, отделив петли кишечника и определив условно здоровую часть мочевого пузыря. Чтобы не попасть на участок с опухолью, нужно максимально иссечь электроножом весь задний листок брюшины, а затем, отделив боковые отделы мочевого пузыря, не вовлеченные в инфильтрат, вскрыть мочевой пузырь. При необходимости нужно мобилизировать переднюю стенку до самой шейки и у нее вскрыть мочевой пузырь. Обычно при этой локализации опухоли передняя стенка остается интактной. В процессе самой резекции можно сформировать «малый мочевой пузырь». В ряде случаев можно восстановить мочевой пузырь, не прибегая к пластике (рис. 60), но его емкость будет небольшой.
Верхняя чрезбрюшинная гемицистэктомия с лимфаденэктомией при инвазивнбй опухоли (3S)
Мочевой пузырь восстановлен за счет боковых стенок с формированием эпицистостомы. Емкость мочевого пузыря – 50-60 мл.
Верхняя гемицистэктомия.
Пунктиром обозначена линия рассечения париетальной брюшины.
Часть пузыря с удаленной с обеих сторон тазовой клетчаткой и лимфоузлами.
Разрабатывая в течение многих лет альтернативные методы реконструкции, мы убедились в возможности (при использовании принципов каркасной регенерации) восстановления мочевого пузыря после удаления обширных его участков.
Создание каркаса и условий для регенерации после верхней гемицистэктомии осуществлялось в трех основных вариантах:
1. Формирование единого перитонеального лоскута для аутопластики.
2. Использование части боковых стенок, остатков брюшины и мышц передней брюшной стенки, сигмовидной кишки и передней брюшной стенки.
3. Использование изолированного кишечного сегмента.
Рассмотрим каждый из вариантов в отдельности.
Первый вариант везикопластики брюшиной
Успех аутопластики в первом варианте зависит от размеров оставшейся брюшины. Неровные края следует подровнять, а затем их сшить с внутренней поверхностью, используя атравматическую нить.
Этот этап операции следует выполнять с особой тщательностью, так как толщина брюшины составляет примерно 1-2 мм. Лучше формировать лоскут, вворачивая внутрь края, а затем сзади дополнить первую линию тонким узловым швом. После окончания этого этапа лоскут поворачиваем кпереди до уровня пирамидальных мышц, к которым он фиксируется непрерывно узловой атравматической кетгутовой нитью. В просвет вновь образованного резервуара вводится через уретру катетер Фоли и наполняется до 50 мл, мочеточники интубируются гонкими полихлорвиниловыми трубками, которые выводятся наружу вместе с надлобковым дренажем. После контроля на герметизм брюшная полость ушивается с оставлением дренажа.
В формируемую полость введен катетер Фоли. Продолжено сшивание оставшейся брюшины. Мочеточниковые дренажи выведены через мышцы передней брюшной стенки.
После введения надлобкового дренажа непосредственно в образованный «мочевой пузырь» листок брюшины фиксирован к прямым и пирамидальным мышцам.

Пластика мочевого пузыря после расширенных резекций 3

Второй вариант везикопластики – брыжжейкой, мышцами, сегментом кишки
При резекции с аутопластикой необходимо оставшиеся фрагменты мочевого пузыря тут же фиксировать к нормальным подлежащим тканям: шейку мочевого пузыря – к пирамидальным мышцам и надкостнице лобковых костей; внизу, при других вариантах резекции, – к апоневрозу Денонвилье или фасциальным элементам мышц таза.
Наиболее сложный и трудноосуществимый вариант аутопластики возникает при почти полном иссечении инфильтрированной брюшины и возникновении громадного дефекта мочевого пузыря.
После операции такого объема мы имеем малый таз, в глубине которого расположен trigonum Lietaudii и небольшая часть передней стенки, уходящая полоской к шейке мочевого пузыря. Вначале интубируем мочеточниковые устья. Затем непрерывным кетгутовым швом анастомозируем полуокружность тригонального отдела мочевого пузыря с брыжейкой сигмовидной кишки. Изнутри брыжейку укрепляем переходной складкой брюшины пузырно-ректального заворота с переходом на боковую стенку таза, формируя искусственную полость.
Далее расправляем кишку и брыжейку таким образом, чтобы она закрывала всю предполагаемую заднюю стенку, фиксируя ее к боковым листкам париетальной брюшины и к мышцам. Открыта только передняя стенка нормируемой полости. Перед ее закрытием в полость вводим катетер Фоли и наполняем его до нужных размеров (25-30 мм). Надлобковый дренаж устанавливаем через оставшуюся часть передней стенки мочевого пузыря или через мышцы, строго следя за тем, чтобы он не соприкасался со стенкой кишки.
Второй вариант везикопластики с использованием остатков брюшины и брыжейки сигмовидной кишки.




Третий вариант везикопластики мышцей брюшной стенки



Источник
Интестинальная пластика в урологии (лат. intestinum кишка; греч, plastike ваяние, пластика) – операция по замене патологически измененных отделов мочевых путей (мочеточника, мочевого пузыря, уретры) отрезками кишечника.
Тиццони и Фогги (G. Tizzoni, A. Foggi) впервые в 1888 г. в эксперименте выполнили пластику мочевого пузыря изолированной петлей тонкой кишки. Первые операции по закрытию дефекта стенки мочевого пузыря отрезком кишки у человека при экстрофии (порок развития пузыря) были произведены Рутковским (М. Rutkowsky) и И. Микуличем в 1899 г. Мысль об использовании тонкой кишки для замены мочеточника была высказана в 1894 г. Фингером (Е. Finger), а осуществление ее в эксперименте на собаках принадлежит Д’Урсо и Де Фабии (G. D’Urso, А. De Fabii, 1900). В 1906 г. Схумакером (J. Schoemaker) такая операция с успехом была выполнена на больной с язвенным туберкулезом мочевого пузыря и мочеточника. Сегмент сигмовидной кишки использован А. П. Фрумкиным (1960) для замены уретры у мужчин.
Значительный вклад но внедрению Интестинальной пластики в клиническую медицину внесли отечественные хирурги А. Е. Мельников (1912), А. В. Мельников (1924), Б. М. Гармсен (1925), А. Т. Лидский (1926), С. И. Спасокукоцкий (1948), С. Д. Голигорский (1959), А. М. Гаспарян (I960), Д. В. Кан (1973). Было установлено, что изолированный сегмент как тонкой, так и толстой кишки может взять на себя функцию мочевого пузыря, мочеточника.
Интестинальная пластика показана при необратимых патол, состояниях мочевого пузыря, мочеточника, уретры, когда другие оперативные вмешательства невыполнимы: при врожденных аномалиях мочевых путей, после цистэктомии по поводу рака мочевого пузыря, симптомокомплексе «малого» мочевого пузыря в результате туберкулеза, хронического интерстициального цистита, лучевой терапии папилломатоза, обширных травм мочевого пузыря.
Показанием для замены мочеточника служит его полная функциональная несостоятельность, обусловленная множественными рубцами в различных его отделах, развившимися в результате воспалительного процесса, травмы, оперативных вмешательств. Уретероилеопластика показана у больных с двусторонними поражениями, когда ни одна из почек не может быть удалена. У лиц молодого возраста при единственной почке она является операцией выбора (см. Уретеропластика).
Замена уретры кишечным трансплантатом осуществляется при ее облитерации на большом протяжении, когда все другие виды уретеропластики неэффективны (см. Уретропластика).
Для замены мочевых путей пригодны подвздошная и сигмовидная кишка. Подвздошная кишка предпочтительнее для замещения мочеточника, поскольку постоянная перистальтика активно перемещает содержимое в направлении мочевого пузыря и обеспечивает отток мочи. Сигмовидная кишка более удобна для замещения мочевого пузыря, т. к. ближе к нему расположена, обладает наименьшей резорбционной способностью, в нормальных физиол. условиях служит резервуаром для накопления, обладает большей сократительной способностью, чем тонкая. Сигмовидная кишка богато васкуляризирована, что обеспечивает хорошее питание трансплантата. Доказана возможность использования в качестве резервуара для мочи слепой кишки, стенки желудка, а для замены части мочеточника – червеобразного отростка.

Рис. 1. Схема вариантов кишечной пластики мочевого пузыря: а – вертикальный; б – вертикальный с продольным рассечением нижнего конца кишечного трансплантата и формированием его в виде лапок; в – U-образный; г – J-образный; д – кольцевидный; e – в виде шапочки (из кишечного трансплантата образовано дно мочевого пузыря, над которым в виде цилиндра расположена брыжейка); ж – открытой петлей (кишечный трансплантат после продольного рассечения вывернут слизистой оболочкой наружу, над ним в виде конуса – брыжейка); 1 – почка; 2 – мочеточник, пересаженный в кишечный трансплантат; 3 – кишечный трансплантат; 4 – мочевой пузырь; 5 – брыжейка кишечного трансплантата; 6 – мочеточник, впадающий в мочевой пузырь.
Рис. 2. Рентгеноцистограммы больных, перенесших интестинальную цистопластику: а и б – после вертикальной цистопластики, в – после цистопластики по типу шапочки; на рентгенограммах видны хорошо заполненные мочевой пузырь (1) и кишечный трансплантат (2).
При цистопластике один из мочеточников, как правило, пересаживается в кишечный трансплантат, что создает оптимальные условия для функционирования кишечно-пузырного резервуара. При единственной почке мочеточник пересаживается также в кишечную петлю.
Варианты цистопластики отличаются друг от друга способом подготовки кишечного трансплантата (рис. 1). Основными из них являются кольцевидный, вертикальный, J-образный, U-образный, «шапочкой». После тотальной цистэктомии используют вертикальный или U-образный вариант. При сохраненном мочепузырном треугольнике целесообразнее применять вариант «шапочка», т. к. при этом создается более широкое кишечно-пузырное соустье. При необходимости одномоментной замены мочевого пузыря и нижней половины мочеточника наиболее целесообразен J-образный вариант. При повреждениях мочепузырного треугольника, разрушении сфинктера мочевого пузыря и полном недержании мочи один конец вновь образованного мочевого резервуара выводят под жом прямой кишки (операция Гершуни, 1898; операция Фрумкина, 1960) либо на переднюю брюшную стенку (операция Бриккера, 1950).
Если поражение мочевого пузыря сопровождается стенозом тазового отдела мочеточника или пузырно-мочеточниково-лоханочным рефлюксом, поддерживающим хронический пиелонефрит, то показан уретероинтестинальный анастомоз. Способы его выполнения различны. Предложены методики двух- и трехмоментного замещения мочевого пузыря кишечным трансплантатом, но общее признание получила одномоментная операция, как более простое вмешательство. Техника операции и последовательность выполнения ее этапов варьируют. Доступ к мочевому пузырю может быть внебрюшным и чрезбрюшным; последний позволяет одномоментно оценить топографоанатомические соотношения между мочевым пузырем и кишечником, выбрать трансплантат и вариант пластики в зависимости от длины и подвижности брыжейки, размеров и расположения мочевого пузыря. Длина трансплантата из тонкой кишки не должна превышать 20 см, а из сигмовидной – 10-12 см. Использование более длинных трансплантатов ведет к застою мочи, слизи, образованию свищей, атонии искусственного мочевого резервуара.
Основные этапы операции: 1) перед началом операции в мочевой пузырь вводят резиновый катетер или буж, который служит ориентиром во время операции и проводником для выведения дренажей при ее завершении; 2) нижнесрединная лапаротомия (см.) – выбор трансплантата, резекция кишки и восстановление ее целости; обработка трансплантата 3% р-ром перманганата калия и антибиотиками (канамицин, мономицин, левомицетин, гентомицин); 3) смена операционного белья, инструментов, обработка рук хирурга; 4) поперечное рассечение брюшины над мочевым пузырем, ее отслоение, взятие детрузора мочевого пузыря на держалки, резекция пузыря, размеры к-рой определяются характером и распространенностью патол, процесса, толщиной и ригидностью стенки мочевого пузыря; 5) подшивание трансплантата к культе мочевого пузыря однорядным кетгутовым швом с узлами вне полости резервуара; 6) перитонизация анастомоза; 7) при необходимости выполнения пересадки мочеточника в кишечный трансплантат – вскрытие над ним заднего листка брюшины, выведение мочеточника в брюшную полость, выделение его до мочевого пузыря и пересечение; пузырный конец мочеточника завязывают, а почечный дренируют до лоханки; 8) мочеточниковокишечный анастомоз выполняют обычно туннелизацией под слизистую оболочку кишечного трансплантата; 9) дренирование мочевого резервуара но уретре либо путем цистостомии. При операциях по поводу рака необходимо дренирование тазовой клетчатки по Мак Уортеру-Буяльскому (см. Мочевой пузырь).
Успех операции обеспечивается герметичностью анастомозов, тщательной экстраперитонизацией, хорошим дренированием. Непосредственные послеоперационные осложнения в первые 15 сут. (парез кишечника и перитонит, непроходимость, несостоятельность кишечного анастомоза либо кишечно-пузырного соустья) составляют ок. 9% от общего числа операций. Немедленная релапаротомия – единственная возможность спасти больного; задержка с выполнением этой операции ведет к неблагоприятному исходу. В послеоперационном периоде контрольное рентгенол, исследование выявляет степень восстановления емкости мочевого резервуара (рис. 2) и функцию наложенного анастомоза.
Поздние осложнения наблюдаются в 30% операций. К ним относятся камнеобразование, стенозы кишечно-пузырного или мочеточниково-кишечного анастомоза, рецидив пузырно-мочеточникового рефлюкса. Они возникают в отдаленные сроки – 5 лет и более.
Библиография Войно-Ясенецкий А.М. Энтероцистопластика после цистэктомии с восстановлением естественного пути мочеиспускания, Урол, и нефрол., № 1, с. 60, 1975, библиогр.; Гаспарян А.М. и Цветов Е. П. Пластика мочевого пузыря отрезками тонкой кишки, Ярославль, 1960, библиогр.; Кан Д. В. Восстановительная хирургия мочеточников, М., 1973, библиогр.; Моча лова Т. П. Туберкулез мочевых путей, Ташкент, 1976; Фрумкин А. П. Наш опыт интестинальной пластики в урологии, Урология, № 3, с. 10, 1960, библиогр.; Сibert J. L’enterocystoplastie dans le traitement de la cystite chronique tuber-culeuse, J. Urol. Nephrol., t. 71, p. 373, 1965; Сouyelaire R. La “petite vessie” des tuberculeux genito-urinaires, essai de classification, place et variantes des cysto-intestino-plasties, ibid., t. 56, p. 381, 1950; Faxen А., Koсk N. G. a. Sundin T. Long term al results after ileocystoplasty, Scand. J. Urol. Nephrol., v. 7, p. 127, 1973; Schmidt J. D. a. o. Complications, results and problems of ileal conduit diversions, J. Urol. (Baltimore), v. 109, p. 210, 1973.
Т. П. Мочалова.
Источник
