Через какое время жидкость попадает в мочевой пузырь
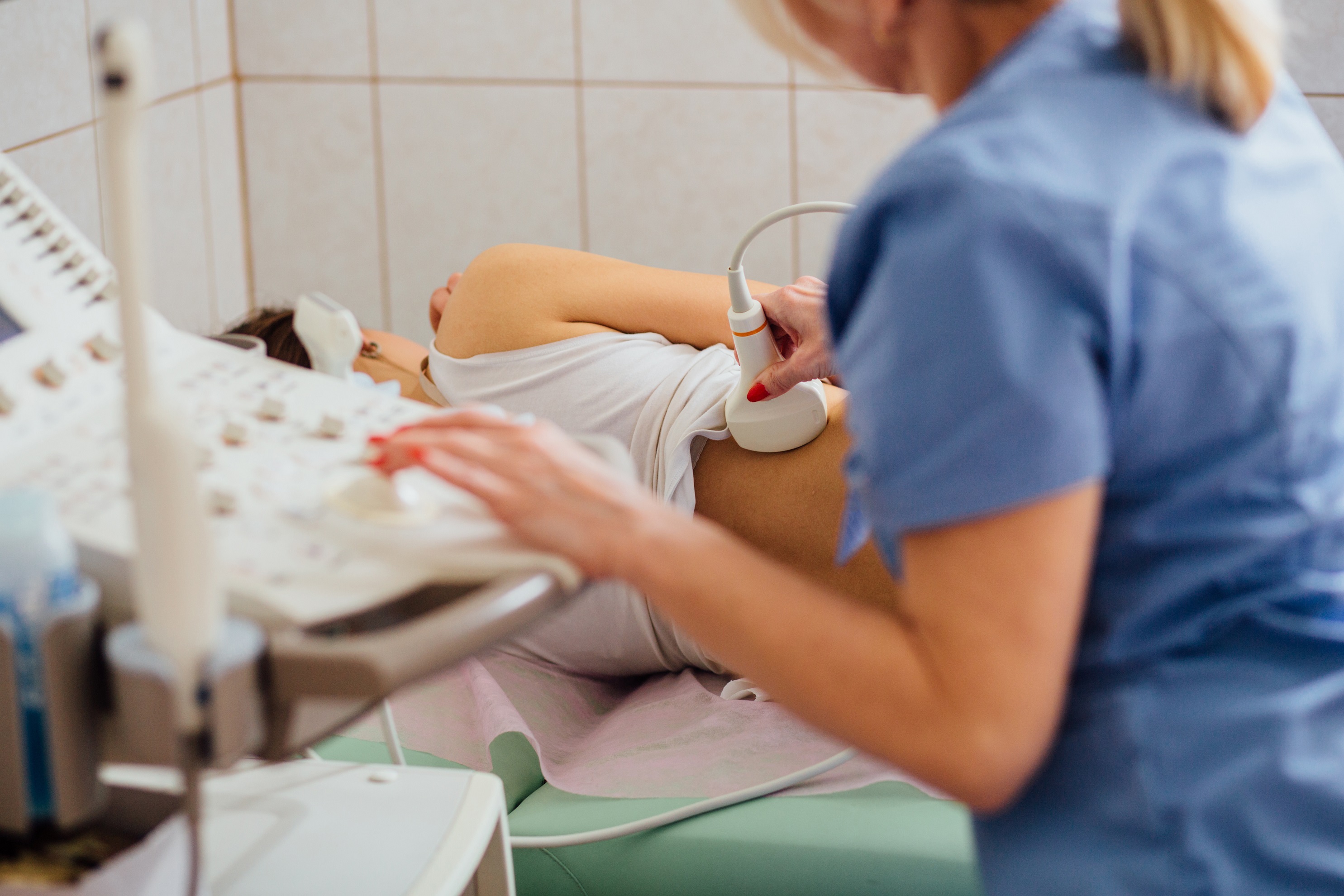
Почему УЗИ делают только на полный мочевой пузырь?
УЗИ делают полный мочевой пузырь – при максимальной его наполненности внутренность рассматривается лучше, поскольку в пустом состоянии он сморщенный и плохо просматривается специалистом.
Перед УЗИ мочевого пузыря необходимо заполнить его жидкостью, тогда стенки расправляются и вытягиваются, при этом не возникает лишних складок. Когда орган наполнен, он может приблизить кишечные петли к брюшной полости, к передней её части.
Наполнение органа должно происходить в естественных условиях и темпах, но в некоторых случаях пациент может не знать о необходимости проведения УЗИ, или если процедура экстренная и нет времени на подготовку по правилам. В таком случае мочевой пузырь нужно наполнить быстро и качественно.
Для этого достаточно выпить литр чистой воды за час до предполагаемой процедуры. Вместо воды допускается применение чая или морса, сока или травяных настоев. Специалисты не рекомендуют принимать молоко или сильногазированные напитки для достоверности результатов обследования.
Мочевой пузырь у всех людей разный по объему, и если через час у пациента нет позыва к деуринации, то стоит выпить ещё половину литра жидкости. Важно не допустить переполнения, в случае, если позывы к мочеиспусканию появились задолго до процедуры, можно посетить туалет, но после непременно восполнить потерянный объем воды.
Как правило, раннее мочеиспускание свидетельствует об отличной работе почек, которые образовывают мочу. Специалисты советуют не опорожнять мочевой пузырь до УЗИ в течение нескольких часов, чтобы не пить лишней воды и не нагружать почки. Это возможно только при хорошем знании пациентом своей выделительной системы.
Алгоритм исследования мочевого пузыря: как подготовиться к УЗИ женщинам и мужчинам?
УЗИ мочевого пузыря у женщин и у мужчин: как правильно подготовиться? Этот вопрос волнует всех пациентов, впервые столкнувшихся с необходимостью пройти ультразвуковое обследование органов мочеполовой системы. Чтобы ответить на этот вопрос необходимо учесть все особенности проведения процедуры.
У мужчины мочеиспускательный канал проходит через простату. При ее заболеваниях (аденома, простатит) уретра сдавливается тканями увеличенной железы, что вызывает неполное опорожнение мочевого пузыря. После стандартной процедуры УЗИ мужчине предлагают помочиться, а остаточное количество мочи замеряют, введя ультразвуковой датчик в полость прямой кишки.
Поэтому мужчине необходимо делать 2 клизмы: одну накануне вечером, другую – утром перед процедурой, чтобы нижний отдел толстого кишечника был свободным не содержал фекальных масс.
У женщин, если отсутствуют противопоказания, наиболее точный источник информации о состоянии мочевого пузыря – это трансвагинальный способ УЗИ. По срочным показаниям его проводят даже при менструации и в первом триместре беременности.
Гиперактивный мочевой пузырь у женщин: лечение (лекарства)
Для снижения синдрома гиперактивности применяются медикаменты, способствующие расслаблению стенок органа. Это:
- толтеродин («Детрол»);
- оксибутинин в форме кожного (трансдермального) пластыря («Окситрол»);
- оксибутинин в ;
- троспиум;
- солифенацин;
- дарифенацин;
- фезотеродин.
Основным методом диагностики женских половых органов является исследование при помощи ультразвука. УЗИ, благодаря особому датчику, излучающему ультразвук, позволяет узнать состояние женского здоровья. Посредством компьютерной обработки данных врач может видеть качественное изображение внутренних органов на экране.
При первичном обследовании или в целях профилактики проведение процедуры возможно практически в любое время цикла, исключая период месячных.
Если у женщины ранее были диагностированы какие-либо заболевания мочеполовой системы или наблюдаются симптомы, указывающие на патологию, ультразвук назначают на определенные дни, либо проводят несколько раз, чтобы иметь возможность оперативно отслеживать состояние пациентки.
Если есть признаки беременности, процедуру проводят по прошествии 14 дней после овуляции, однако задержка месячных также может говорить о появлении кисты в яичниках или матке.
Самым благоприятным временем для ультразвукового исследования считается период после менструации (первые 3-6 дней).
Как правило, врач в ходе одной процедуры осматривает не только матку, но и яичники, маточные трубы, шейку.
Если диагностика направлена на оценку состояния яичников или желтого тела, ее повторяют несколько раз на протяжении одного менструального цикла (как правило, на 21-24 или 14-16 дни). Подготовка к УЗИ органов малого таза для женщин подразумевает определенные действия. Она непосредственно влияет на то, насколько точно будет установлен диагноз.
В зависимости от методики проведения процедуры подготовка к гинекологическому УЗИ малого таза для женщин может отличаться.
К примеру, перед трансабдоминальным обследованием рекомендуется пить много жидкости, чтобы мочевой пузырь максимально наполнился.
Другие способы ультразвуковой диагностики предполагают необходимость соблюдения диеты, предварительной очистки кишечника и прочих подготовительных мер. Как готовиться к УЗИ малого таза женщинам в зависимости от назначения диагностики?
Данная методика ультразвукового обследования осуществляется при помощи особого датчика (влагалищного). Трансвагинальную диагностику проводят не только в гинекологии, но даже в урологии (если врач подозревает наличие мочеполовых недугов).
Подготовка к УЗИ малого таза для женщин не требует заполнения жидкостью мочевого пузыря или приема каких-либо препаратов для очищения кишечника. Для проведения диагностики понадобится одноразовая пеленка/полотенце, на которую нужно будет лечь.
Если врач проводит обследование беременной, нужно, чтобы ее мочевой пузырь был в меру заполнен. Для этого следует провести соответствующую подготовку, выпив примерно 500 мл жидкости перед исследованием (за 1-1,5 часа).
Что еще следует знать перед обследованием:
- Нельзя, чтобы во время исследования в органах брюшины были газы, поэтому за 2-3 дня стоит сократить потребление продуктов, которые их вызывают (выпечки, овощей/фруктов, сахара, кисломолочных продуктов).
- Перед процедурой не рекомендуется проводить очистительные клизмы.
- Кушать можно вечером перед диагностикой, но не позже 6 часов.
- Для устранения газов допускается прием активированного угля или Энзистала.
Лечение методом поведенческой терапии
Поведенческая терапия, или приобретение необходимых для борьбы с недугом полезных привычек, – это первая и самая эффективная мера на пути к выздоровлению. Несомненным достоинством этого метода является полное отсутствие побочных эффектов. Если вы даже не представляете, как лечить гиперактивный мочевой пузырь у женщин, попробуйте нижеперечисленные техники.
Терапия ГАМП разработана не вполне хорошо. Это связано с разнообразной клинической картиной и индивидуальностью проявлений. Кроме того, используемые препараты нередко малоэффективны и токсичны.
Основные направления лечения:
- немедикаментозное;
- лекарственное;
- хирургическое.
Как самостоятельный метод лечения, так и в комбинации с назначением лекарств применяется поведенческая терапия. Она заключается в привычке пациента контролировать работу своего мочевого пузыря, относясь к нему как к непослушному ребенку, за которым нужно тщательно следить. Нужно мочиться через определенные промежутки в течение дня, все более увеличивая их. Такая тренировка особенно полезна при ослабленных позывах и недержании.
В молодом возрасте рекомендуют выполнять упражнения Кегеля. Многие женщины знакомы с ними со времен родов, когда применяли их для тренировки мышц тазового дна. Эти приемы позволят натренировать и мышцы вокруг мочеиспускательного канала.
Хирургическое лечение включает следующие операции:
- денервация мочевого пузыря (прекращение передачи импульсов, вызывающих сокращение детрузора);
- миоэктомия детрузора, снижающая площадь слишком сильно реагирующей поверхности мышцы;
- кишечная пластика, при которой часть стенки пузыря замещают стенкой кишечника, не способной к императивным сокращениям.
Такие операции сложны и проводятся лишь по индивидуальным показаниям.
Основа лечения больных с ГАМП – лекарственные препараты. Из них ведущими являются антихолинергические средства. Их действие основано на подавлении мускариновых рецепторов, отвечающих за сокращение мышцы пузыря. Блокада рецепторов вызывает снижение мышечной активности, симптомы ГАМП уменьшаются или проходят.
Широко используется и троспиума хлорид. По эффективности он близок к оксибутинину, но лучше переносится. Его эффективность и безопасность клинически подтверждены.
Специально разработан для лечения ГАМП толтеродин. По эффективности он сравним с первыми двумя средствами, но значительно лучше переносится. Препарат хорошо изучен. Его оптимальная дозировка – по 2 мг дважды в день. Существует и медленно освобождающаяся форма препарата, значительно реже вызывающая сухость во рту. Такая форма может применяться в большой дозировке, позволяющей полностью избавиться от симптомов заболевания.
Толтеродин имеет следующие противопоказания:
- задержка мочеиспускания (чаще бывает у мужчин);
- нелеченная закрытоугольная глаукома;
- миастения;
- язвенный колит в стадии обострения;
- мегаколон (расширение кишечника).
У всех остальных пациенток все симптомы значительно уменьшаются уже через 5 дней приема.
Еще одним возможным эффектом после применения любых антихолинергических средств, в том числе и толтеродина, является нарушение сократимости мочевого пузыря. Возникает неполное его опорожнение, что может вызвать постоянную задержку мочи в мочеточниках и лоханках почек с развитием в последующем . Поэтому при появлении чувства неполного опорожнения пузыря больные, получающие эти препараты, должны срочно обратиться к врачу. При наблюдении таких пациентов объем остаточной мочи (не выпущенной во время мочеиспускания) должен измеряться с помощью УЗИ ежемесячно.
Разрабатываются и альтернативные схемы лечения. Например, при нейрогенной детрузорной гиперактивности и неэффективности обычных лекарств назначают введение в мочевой пузырь растворов капсаицина и ресиниферотоксина, делающих рецепторы пузыря неспособными подавать сигналы к мозгу о необходимости срочного опорожнения.
Есть практика применения ботулинического токсина, который вводят в мышцу пузыря, что вызывает ее временный паралич и снижение активности. Эффект такой процедуры составляет от 3 до 12 месяцев, она все более широко применяется врачами.
Для эффективной терапии необходимо точно определить, почему у больного развился гиперактивный мочевой пузырь. Лечение нейрогенной формы заболевания нацелено в первую очередь на восстановление иннервации органа и других функций нервной системы. В случае возрастных изменений или идиопатической формы заболевания терапия нацелена на улучшение кровообращения мочевого пузыря и укрепление детрузора.
Применяют немедикаментозное лечение ГАМП. Такая терапия включает следующие направления:
- тренировка мочевого пузыря;
- поведенческая терапия;
- упражнения на укрепление тазовых мышц;
- коррекция питания и питьевого режима.
Поведенческая терапия, или приобретение необходимых для борьбы с недугом полезных привычек, – это первая и самая эффективная мера на пути к выздоровлению. Несомненным достоинством этого метода является полное отсутствиепобочных эффектов. Если вы даже не представляете, как лечить гиперактивный мочевой пузырь у женщин, попробуйте нижеперечисленные техники.
Источник

Ультразвуковое исследование – один из самых достоверных методов диагностики. Технология позволяет врачу УЗД оценить состояние органов и тканей, выявить отклонения от нормы, уточнить локализацию воспалительного или другого патологического процесса, местоположение и размеры новообразования, диагностировать различные заболевания.
На точность результатов УЗИ влияет несколько факторов, в том числе правильная подготовка к исследованию. При несоблюдении рекомендаций изображение, полученное при помощи УЗ-аппарата, может быть искажено.
Важно знать, как правильно подготовиться к УЗИ мочевого пузыря и почек.
Что показывает УЗИ почек и мочевого пузыря
В ходе процедуры врач может диагностировать:
- травмы и пороки развития органов;
- острые и хронические болезни почек и мочевого пузыря;
- камни, различные новообразования в мочевыделительной системе.
На УЗИ специалист оценивает размеры, форму, местоположение, подвижность органов, выявляет аномалии структуры тканей, наличие объемных образований. Следующая памятка для подготовки к УЗИ почек и мочевого пузыря поможет получить достоверные результаты диагностики.
Как проходит УЗИ
Пациент ложится на кушетку. Специалист обрабатывает область исследования специальным гелем. Перемещая датчик по участку тела, врач УЗД получает на экране изображение обследуемого органа.
Процедура полностью безболезненна, возможен лишь легкий дискомфорт при давлении датчика на наполненный мочевой пузырь. Время проведения диагностики составляет в среднем 15-30 минут.
Подготовка к УЗИ почек и мочевого пузыря взрослого
Если планируется УЗИ почек, подготовку к исследованию взрослого начинают примерно за 2 дня до проведения процедуры. В этот период стоит употреблять легкие блюда и полностью исключить пищу, провоцирующую образование газов. Дополнительно можно принимать препараты, для улучшения пищеварения, такие как Мезим, Креон, Панкреатин и аналоги.
О том, как подготовиться к УЗИ почек взрослому непосредственно в день проведения исследования расскажем далее.
Можно ли есть перед УЗИ почек и мочевого пузыря
Перечень продуктов, которые можно есть перед УЗИ почек в течение 2 суток, ограничен простой, легкой пищей, не образующей газов в кишечнике. Непосредственно в день исследования есть нельзя, поэтому его обычно назначают на утро. Если вы записаны на обследование на дневное или вечернее время, последний прием пищи должен быть не позднее 6-8 часов до УЗИ.
Перед отдельным исследованием мочевого пузыря можно завтракать, перед УЗИ почек или комплексным обследованием мочевыделительной системы – нет.
Что нельзя есть перед УЗИ почек и мочевого пузыря

Диета перед УЗИ почек требует исключить из рациона:
- ржаной хлеб;
- свежие фрукты, капусту и другие зеленые листовые овощи;
- алкоголь и газированные напитки;
- продукты с искусственными подсластителями;
- и прочее, что может вызвать выделение в кишечнике большого количества газов.
Людям с чувствительным пищеварением рекомендуется воздержаться от пищи с высоким содержанием углеводов, жареной и жирной еды: она также может спровоцировать повышенное газообразование.
При наличии объемного скопления газов ультразвуковая волна от датчика не сможет достичь нужной глубины, что исказит результаты обследования. Сколько выпить воды перед УЗИ почек и мочевого пузыря
УЗД мочевого пузыря выполняют только при условии его наполнения. За час до обследования органа необходимо выпить 1-1,5 литра воды или любой другой жидкости. Это же правило касается и комплексных исследований мочевой системы. Мочиться можно только после окончания процедуры.
А можно ли пить воду перед узи почек? Если на обследовании врач УЗД будет смотреть только почки, наполнять мочевой пузырь не требуется. Непосредственно перед обследованием желательно ограничиться 100 мл чистой воды.
Можно пить чай и кофе перед УЗИ почек
Чай и кофе относятся к пище, а исследование проводится натощак. Употреблять эти и любые напитки в день УЗИ не разрешается.
УЗИ мочевого пузыря у женщин: как подготовиться
Общие рекомендации о том, как правильно подготовиться к УЗИ почек женщине, представлены выше. Желательно также учитывать менструальный цикл при выборе даты исследования. На вопрос, можно ли делать узи почек при месячных, большинство врачей отвечают отрицательно. Лучше дождаться окончания критических дней, поскольку кровяные сгустки могут исказить результат УЗД.
Можно ли делать УЗИ почек при беременности
Ультразвуковая диагностика абсолютно безопасна для плода и организма будущей мамы. УЗИ разрешено на всех сроках беременности.
Как подготовиться к УЗИ мочевого пузыря и почек мужчине
Подготовка к УЗИ почек и мочевого пузыря у мужчин не включает дополнительных специфических рекомендаций – всё те же основные правила:
- соблюдать диету в течение 2 дней до процедуры УЗД;
- выпить литр-полтора воды за час до исследования;
- не мочиться до УЗИ.
Подготовка ребенка к УЗИ почек и мочевого пузыря
Многие мамы не понимают, как подготовить ребенка к УЗИ почек и мочевого пузыря, если он не сможет выпить литр воды. Такой объем обычно и не нужен.
Количество жидкости, необходимой для наполнения детского мочевого пузыря рассчитывается по формуле 5-10 мл на 1 кг веса. То есть среднестатистическому 6-летнему ребенку, который весит 20 кг, достаточно всего 200 мл воды. Непосредственно перед процедурой ребенок должен чувствовать позывы к мочеиспусканию.
Грудного ребенка можно покормить за 2 часа до обследования, после – давать только воду. Важно, чтобы малыш был спокоен во время процедуры, поэтому в кабинет УЗД стоит взять пустышку или соску.
Источник
Рассмотрение метаболических путей нормально функционирующего организма невозможно без описания обмена низкомолекулярных соединений – минеральных солей и воды. Как известно, вода у взрослого человека составляет 60% от массы тела, то есть 40 – 45 литров. Биологическое значение воды, содержащейся в организме человека, трудно переоценить. Вода и растворенные в ней вещества создают внутреннюю среду организма. Вода обеспечивает транспорт веществ и тепловой энергии по организму. Значительная часть химических реакций организма протекает в водной фазе. Вода участвует в реакциях гидролиза, гидратации, дегидратации. Определяет пространственное строение и свойства гидрофобных и гидрофильных молекул. Поскольку вода является средой, в которой осуществляются процессы обмена веществ в клетках, органах и тканях, непрерывное поступление воды в организм является одним из основных условий поддержания его жизнедеятельности. Основная масса (около 71 %) всей воды в организме входит в состав протоплазмы клеток, составляя так называемую внутриклеточную воду. Внеклеточная вода входит в состав межклеточной, или интерстициалъной, жидкости (около 21%) и воды плазмы крови (около 8%). Содержание воды в организме варьирует в зависимости от органов и тканей. В головном мозге содержится 70-84% воды от всей массы органа, в почках – 82%, в сердце и легких – 79%, в мышцах – 76%, в коже – 72%, в печени – 70%, в костной ткани – 10%. Вода, которая поступает алиментарным путем называется экзогенной, а образовавшаяся в качестве продукта биохимических превращений – эндогенной. Кроме того, различают свободную воду, связанную воду и конституционную воду. Связанная вода удерживается коллоидными системами в виде так называемой воды набухания, Конституционная или внутримолекулярная вода входит в состав молекул белков, жиров и углеводов и освобождается при их окислении. Разные ткани характеризуются различным соотношением свободной, связанной и конституционной воды. Вся вода организма обновляется примерно через месяц, а внеклеточное водное пространство – за неделю.
Водный баланс организма складывается из отребления и выделения воды. С пищей человек получает в сутки около 1100 мл воды, в виде напитков и чистой воды – около 1200 мл. Около 300 мл воды образуется в процессе метаболизма при окислении белков, углеводов и жиров. При испарении с поверхности кожи и альвеол легких в сутки выделяется около 900 мл воды. 1500 мл воды необходимо для растворения экскретируемых почкой осмотически активных веществ при максимальной осмолярности мочи. Секреция воды в пищеварительную трубку составляет 8200 мл, реабсорбция – 8100 мл. 100 мл воды выводится с фекалиями. Простые подсчеты показывают. что средняя суточная потребность человека в воде составляет около 2500 мл.
Водный баланс организма человека.
Средние величины параметров водного баланса организма человека (мл/сут) | |||
Потребление и образование воды | Выделение воды | ||
Питье и жидкая пища | 1200 | С мочой | 1500 |
Твердая пища | 1100 | С потом | 500 |
Эндогенная «вода окисления» | 300 | С выдыхаемым воздухом | 400 |
С калом | 100 | ||
Итого Поступление | 2500 | Итого Выделение | 2500 |
Внутренний цикл жидкостей желудочно-кишечного тракта (мл/сут) | |||
Секреция | Реабсорбция | ||
Слюна | 1500 | ||
Желудочный сок | 2500 | ||
Желчь | 500 | ||
Сок pancreas | 700 | ||
Кишечный сок | 3000 | ||
Итого | 8200 | 8100 | |
Итого 8200 – 8100 = вода в кале 100 мл | |||
Очевидно, что обмен воды неразрывно связан в организме с обменом электролитов. Системы регуляции водно-солевого обмена обеспечивают поддержание общей концентрации ионов натрия, калия, кальция, магния, хлора в плазме крови, во внутриклеточной и внеклеточной жидкости на одном и том же уровне. В плазме крови человека концентрация ионов поддерживается с высокой степенью постоянства и составляет (в ммоль/л): натрия – 130-156, калия – 3, 4-5, 3, кальция – 2, 3-2, 75 (в т. ч. ионизированного, не связанного с белками – 1, 13), магния – 0, 7-1, 2, хлора – 97-108, бикарбонатного иона – 27, сульфатного иона – 1, 0, неорганического фосфата – 1-2. По сравнению с плазмой крови и межклеточной жидкостью клетки отличаются более высоким содержанием ионов калия, магния, фосфатов и низкой концентрацией ионов натрия, кальция, хлора и ионов бикарбоната. Различия в солевом составе плазмы крови и тканевой жидкости обусловлены низкой проницаемостью капиллярной стенки для белков. Точная регуляция водно-солевого обмена у здорового человека позволяет поддерживать не только постоянный состав, но и постоянный объем жидкостей тела, сохраняя практически одну и ту же концентрацию осмотически активных веществ и кислотно-щелочное равновесие.
Минеральные вещества поступают в организм в свободном или связанном виде. Ионы всасываются уже в желудке, основная часть минеральных веществ – в кишечнике путем активного транспорта при участии белков-переносчиков. Из желудочно-кишечного тракта минеральные вещества поступают в кровь и лимфу, где связываются со специфическими транспортными белками. Выделяются минеральные вещества главным образом в виде солей и ионов. С мочой выделяются натрий, калий, кальций, магний, хлор, кобальт, йод, бром, фтор. С калом выделяются железо, кальций, медь, цинк, марганец, молибден, и тяжелые металлы.
Наиболее важное значение в водно-электролитном гомеостазе имеют ионы натрия, калия, кальция, хлора. Натрий (Na+) является основным катионом внеклеточных жидкостей. Его содержание во внеклеточной среде в 6-12 раз превышает содержание в клетках. Натрий в количестве 3-6 г в сутки поступает в организм в виде NaCl и всасывается преимущественно в тонком отделе кишечника. Натрий участвует в поддержании равновесия кислотно-основного состояния, осмотического давления внеклеточных и внутриклеточных жидкостей, принимает участие в формировании потенциала действия, оказывает влияние на деятельность практически всех систем организма. Баланс натрия в организме в основном поддерживается деятельностью почек.
Калий (К+) является основным катионом внутриклеточной жидкости. В клетках содержится 98% калия. Суточная потребность человека в калии составляет 2-3 г. Основным источником калия в пище являются продукты растительного происхождения. Особое значение калий имеет благодаря своей потенциалобразующей роли как на уровне поддержания мембранного потенциала, так и в генерации потенциала действия. Мембранный потенциал покоя, т. е. разность потенциалов между клеточным содержимым и внеклеточной средой, сознается благодаря способности клетки активно с затратой энергии поглощать ионы К+ из внешней среды в обмен на ионы Na+ (так называемый К+, Na+-насос) и вследствие более высокой проницаемости клеточной мембраны для ионов К+ чем для ионов Na+. Из-за высокой проницаемости неточной мембраны для ионов К+ дает небольшие сдвиги в содержании калия в клетках (в норме это величина постоянная) и плазму крови ведут к изменению величины мембранного потенциала и возбудимости нервной и мышечной ткани. Калий принимает также участие в регуляции кислотно-основного состояния на конкурентных взаимодействиях между ионами К+ и Na+, а также К+ и Н+ и является фактором поддержания осмотического давления в клетках. Регуляция его выведения осуществляется преимущественно почками.
Кальций (Са2+) обладает высокой биологической активностью. Он является основным структурным компонентом костей скелета, где содержится около 99% всего Са2+. В сутки взрослый человек должен получать с пищей 800-1000 мг кальция. Всасывается кальций преимущественно в двенадцатиперстной кишке в виде одноосновных солей фосфорной кислоты. Примерно 3/4 кальция выводится пищеварительным трактом, куда эндогенный кальций поступает с секретами пищеварительных желез, остальная часть выводится почками. Кальций принимает участие в генерации потенциала действия, в инициации мышечного сокращения, является необходимым компонентом свертывающей системы крови, повышает рефлекторную возбудимость спинного мозга и обладает симпатикотропным действием.
Магний (Mg2+) по содержанию в организме занимает четвертое место среди катионов организма и второе место среди внутриклеточных катионов. Количество общего магния, содержащегося в организме взрослого, составляет 20-28 г. Около 1 % магния находится во внеклеточной жидкости, приблизительно 60 % – в костях, 20% – в мышцах. Остальные 20% приходятся на другие ткани организма, причем большая часть сосредоточена в клетках печени. В плазме крови концентрация магния составляет 0, 75-1, 25 ммоль/л. Из этого количества 55-60 % магния плазмы ионизировано, 15 % связано с органическими и неорганическими кислотами. Биологически активным является только ионизированный магний, концентрация которого в плазме составляет 0, 45-0, 75 ммоль/л. Магний выполняет следующие физиологические функции: входит в состав костей, является антагонистом кальция, влияет на проницаемость биологических мембран, активирует фибринолиз, участвует в функционировании многих ферментов, связанных с обменом АТФ, в качестве кофактора.
Содержание хлора (Cl-) в организме составляет около 100 г. В плазме (сыворотке) крови его концентрация достигает 97-108 ммоль/л. Его физиологическая функция связана с участием в формировании трансмембранного потенциала. Являясь основным анионом внеклеточной жидкости, ион хлора активно участвует в обеспечение электронейтральности. Благодаря наличию в мембранах клеток и митохондрий специальных хлорных каналов, хлорид ионы регулируют объем жидкости, трансэпителиальный транспорт ионов, что создает и стабилизирует мембранный потенциал Механизмы регуляции хлора связаны с процессами, стабилизирующими содержание натрия. В связи с тем, что хлорид-ионы способны проникать через мембрану клеток, они вместе с ионами натрия и калия поддерживают осмотическое давление и регулируют водно-солевой обмен. Хлор является составной частью соляной кислоты желудочного сока, денатурирующей белки и активирующей пепсиноген. создают благоприятную среду в желудке для действия протеолитических ферментов желудочного сока. Кроме того, ионы хлора участвуют в создании и поддержании рН в клетках и биологических жидкостях организма.
Фосфор (Р) относится к структурным (тканеобразующим) макроэлементам, его содержание в организме взрослого человека составляет около 700 г.
Большая часть фосфора (85-90%) находится в костной ткани и в зубах, остальное – в мягких тканях и жидкостях. Около 70% общего фосфора в плазме крови входит в органические фосфолипиды, около 30% – представлено неорганическими соединениями (10% соединения с белком, 5% комплексы с кальцием или магнием, остальное – анионы ортофосфата). Биологическая роль фосфора в организме сводится к следующему. Фосфор входит в состав многих веществ организма (фосфолипиды, фосфопротеиды, нуклеотиды, коферменты, ферменты). Фосфолипиды являются основным компонентом мембран всех клеток в организме человека. В костях фосфор находится в виде гидроксилапатита, в зубах в виде фторапатит, выполняя структурную функцию. Остатки фосфорной кислоты входят в состав нуклеиновых кислот и нуклеотидов, а также в состав аденозинтрифосфорной кислоты (АТФ) и креатинфосфата. Остатки фосфорной кислоты входят в состав буферной системы крови, регулируя ее рН.
Статья добавлена 31 мая 2016 г.
Источник
