Чем лечить постлучевой цистит

Лучевой цистит — воспаление мочевого пузыря, вызванное прохождением лучевой терапии. В большинстве случаев при данном заболевании возникают глубокие поражения тканей мочевого пузыря. Это осложняет лечение. В терапии лучевого цистита широко используются антибактериальные препараты, внутриполостные инстилляции, спазмолитические средства. В тяжелых случаях проводится оперативное вмешательство.
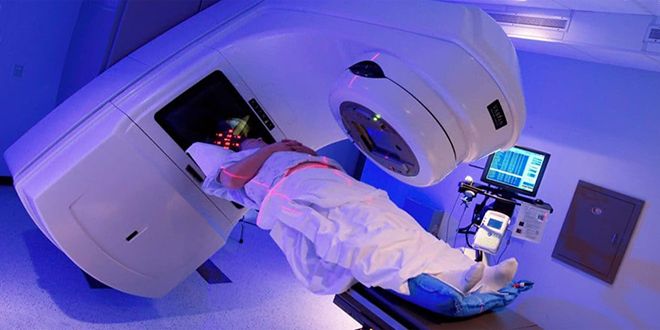
Строение мочевого пузыря
Мочевой пузырь — орган, который отвечает за функцию накопления и вывода мочи. Его вместимость в среднем составляет 250–500 мл.
Находится орган в малом тазу. Он отделен от лобкового симфиза слоем рыхлой сетчатки. Задняя стенка его у мужчин примыкает к прямому кишечнику, семенным пузырькам и ампулам семявыводящих протоков. Дно прилегает к простате. У женщин задняя стенка органа находится рядом со стенкой шейки матки. Дно соприкасается с мочеполовой диафрагмой. Боковые стенки органа у всех людей находятся на границе с мышцей, которая поднимает задний проход.
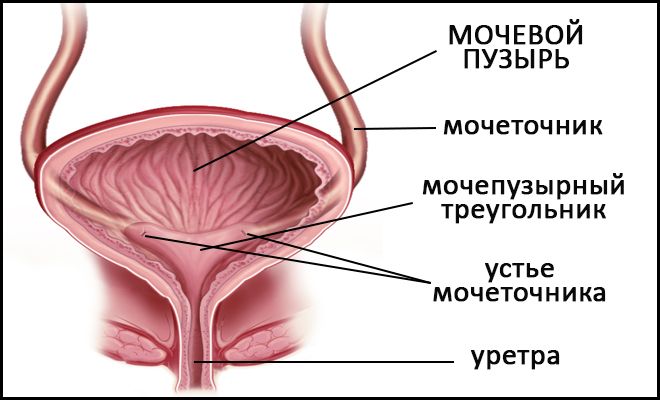
Строение мочевого пузыря.
Стенки мочевого пузыря имеют слизистую оболочку, подслизистый слой, мышцы и адвентицию. Из-за особенностей строения мочевой пузырь подвержен проникновению внутрь него различных инфекций, которые могут вызывать воспаление.
Появление воспалительного процесса провоцирует не только инфекция, но и другие факторы: механические повреждения, ионизирующее облучение. Под воздействием последнего возникает лучевой цистит. Он наблюдается почти у всех пациентов, которые проходят радиационную терапию рака.
Симптомы
У лучевого цистита симптомы почти такие же, как и у других видов этого заболевания. Главным признаком является наличие болей. Они сопровождают каждое мочеиспускание. Больной может заметить присутствие крови в моче. Часто ощущается боль внизу живота.
Различают 5 основных видов лучевых повреждений органа. Для каждого из них характерны свои симптомы.
- Телеангиоэктазия мочевого пузыря. Она характеризуется частым мочеиспусканием и наличием крови в моче, как и при геморрагическом цистите. При выполнении цистоскопии видны участки кровоизлияний, расширенные и извитые сосуды.
- Катаральный цистит. Его симптомом является учащенное мочеиспускание, сопровождающееся болью. При проведении цистоскопии наблюдается уменьшение емкости мочевого пузыря до 150 мл.
- Лучевые язвы мочевого пузыря. Это состояние характеризуется учащенным мочеиспусканием с болью, наличием в моче кровяных выделений, «хлопьев», «песка». Анализы мочи могут показывать присутствие солей кальция. При проведении цистоскопии в органе наблюдаются язвы.
- Инкрустирующий цистит. Эта форма лучевого цистита имеет такие же симптомы, как и предыдущая. При этом емкость органа может быть снижена до 100 мл.
- «Псевдорак». В данном случае происходят изменения мочевого пузыря, которые напоминают рак.
Клинические проявления повреждения органа с момента окончания радиотерапии обычно наблюдаются в срок от 3 до 48 месяцев.
В большинстве случаев заболевание начинает себя проявлять в течение первого года после окончания курса радиационной терапии.
У больных с осложненными формами постлучевого цистита наблюдается глубокое и обширное поражение мочевого пузыря. Воспалительные процессы при этом протекают агрессивно.
Причины
Причиной появления заболевания является недостаточная защита здоровых тканей во время проведения радиационной терапии, неправильная техника лечения, повышенная чувствительность органов к излучению. Поэтому врачи, проводящие радиотерапию, должны знать, как предупредить появление осложнений у пациента, и использовать для этого защитные средства.
Необходимо уведомить пациента, проходящего лечение, о возможных последствиях.
Под влиянием радиации нарушаются кровоснабжение, восстановление тканей. В стенках органа появляются язвы. Радиотерапия снижает иммунитет и естественную защиту слизистой оболочки. В результате этого бактерии, грибки и вирусы легко проникают в орган и приводят к возникновению воспаления.
Главной причиной возникновения заболевания является лучевая терапия.
Диагностика
Существует несколько способов диагностики заболевания:
- Анализ мочи. Он показывает количество лейкоцитов.
- Анализ крови.
- Цистоскопия.
- Биопсия.
- Рентгенодиагностика.
- Урофлоуметрия.
- Посев мочи.
При постановке диагноза специалист ориентируется и на наличие характерных жалоб у пациента.
Лечение
Лечение лучевого цистита осложнено тем, что патология характеризуется глубокими изменениями тканей органа. Лекарственные препараты могут не давать должного эффекта. Так что основная цель терапии сводится к укреплению иммунитета. Как лечить заболевание, должен решать только врач.
Лечение дома
Можно лечиться дома, но под контролем врача. Если у вас развился цистит после лучевой терапии, лечить его самостоятельно не рекомендуется. Это может привести к опасным осложнениям.
В лечении данного заболевания широко применяются противомикробные лекарства. Дозу для каждого пациента определяет врач.
Лечение заболевания у девушек и женщин имеет некоторые особенности. Они связаны с анатомическим строением женского организма. Лучевой цистит лечится у женщин с помощью таких препаратов, как вагинальные свечи, например Метилурацил. Представители сильного пола меньше подвержены лучевому циститу, лечение его у мужчин проводится преимущественно антибиотиками.
Для устранения неприятных симптомов применяют спазмолитики. В комплексном лечении могут быть использованы и народные средства, например настои лекарственных трав, пшена. Они способствуют более быстрому выведению инфекции. Допускается применение и растительных препаратов, которые оказывают противовоспалительное действие. Хорошо помогают таблетки Уролесан, Цистон. Они дают быстрое облегчение.

Фитопрепараты — лекарства, изготавливаемые из натуральных растительных компонентов: лекарственных растений, трав.
При лечении в домашних условиях следует периодически делать контрольные обследования.
Лечение в больнице
Помимо приема лекарств лечебные мероприятия могут включать внутриполостные инстилляции. Внутрь мочевого пузыря вводятся препараты серебра, они прижигают ранки и стимулируют регенерацию пораженных тканей.
Если консервативным способом вылечить заболевание не удалось, используется хирургическое вмешательство. Оно может быть выполнено 2 способами:
- Диатермокоагуляция — прижигание язв.
- Удаление мочевого пузыря.
Хирургическое лечение мочевого пузыря, по данным научных исследований, обычно сопровождается осложнениями. Поэтому оно используется только в крайних случаях на поздних стадиях заболевания. Резекция мочевого пузыря приводит к инвалидности.
Методы лечения
При постлучевом цистите лечение проводится с помощью следующих методов:
- Лекарственных препаратов.
- Внутриполостных инстилляций.
- Симптоматической терапии.
- Фитотерапии.
- Хирургических вмешательств.
Какие лекарства для лечения использовать, сколько должно продолжаться лечение — может решать только врач.
Возможные осложнения
К осложнениям заболевания относят обильные кровотечения, задержку мочи, перфорацию стенок мочевого пузыря, влагалищные свищи, рубцовые поражения тканей органа и изменение его эластичности.
Рекомендуем ознакомиться:
Можно ли пить алкоголь при цистите.
Разрешено ли при цистите греть ноги.
Почему не помогают антибиотики.
Хроническая форма
Заболевание чаще всего имеет хроническую форму. Ведь сеансы радиационной терапии проводятся часто, а ткани органа не успевают быстро восстанавливаться. Хроническое воспаление характеризуется чередованием периодов обострения и ремиссий.

Профилактические рекомендации
Поскольку воспаление мочевого пузыря вызывает радиационная терапия, то главным методом профилактики является предупреждение развития рака. Каждому человеку необходимо периодически проходить диагностику для выявления злокачественных патологий.
Для профилактики рака рекомендуется отказаться от алкоголя и курения, нормализовать питание. Большое значение имеет соблюдение режима дня.
Для того чтобы предотвратить воспаление мочевого пузыря во время проведения радиотерапии, орган защищают специальной ширмой. Пациентам, которые получают радиационное лечение, выполняют периодические эндоскопические исследования мочевого пузыря.
Всегда проще предупредить появление патологии при проведении радиотерапии, чем потом лечить воспаление.
Статистика заболевания
Согласно статистическим данным, лучевой цистит возникает в 18% случаев после проведений радиотерапии.
Интересные факты о заболевании и его лечении
- Заболевание практически всегда осложняется присоединением инфекции, для которой облученные ткани являются благоприятной средой обитания.
- Женщины сталкиваются с лучевым повреждением мочевого пузыря чаще, чем мужчины.
- Значительно увеличивает вероятность развития заболевания сахарный диабет.
- Лечение патологии должен осуществлять только врач.
Источник
Онкологические пациенты часто сталкиваются с такой проблемой, как радиационный цистит. В этой статье мы разберемся в этом вопросе, узнаем, как его лечить, а также что будет, если отказаться от терапии.
Лечение онкологических заболеваний требует комплексного подхода, состоящего из оперативного удаления узла, последующей лучевой и химиотерапии. Под влиянием целенаправленного рентгеновского излучения на область малого таза при раке мочевого пузыря, матки, предстательной железы, прямой кишки, метастазах в костях возникают закономерные изменения. В первую очередь это касается самого мочевого пузыря.
Как развивается лучевой цистит?
Лучевая форма цистита относится к неинфекционным патологиям, потому что провоцирующий фактор не микроорганизмы, а ионизирующее излучение.
Во время специализированного лечения онкологии отмечается снижение защитных свойств организма в целом. Поэтому лучевой цистит часто сопряжен с инфекционным поражением. Развитие радиационного воспаления мочевого пузыря проходит несколько последовательных стадий:
- Отек и утолщение слизистой оболочки.
- Недостаточность локального кровоснабжения за счет сосудистых повреждений.
- Трансформация стенки с преобладанием фиброзного компонента.
- Формирование эрозий и участков некротической перестройки.
Постлучевой цистит возникает в ранний период после лечения (до 1 года) и в момент отдаленных последствий (более 1 года).
Признаки лучевого цистита
Радиационный цистит характеризуется определенными симптомами. Одни возникают непосредственно после терапии, другие – спустя год.
| Ранние (неспецифические) симптомы | Поздние проявления |
|---|---|
| · учащенное и болезненное мочеиспускание; · боль в нижней части живота; · частые позывы; · недержание мочи, · возникновение сгустков крови в моче или окрашивание в розоватый оттенок. | · при присоединении пиелонефрита добавляется боль в поясничном отделе позвоночника; · если сформировался свищ между влагалищем и мочевым пузырем, то в моче отмечаются пузырьки воздуха (пневматурия); · свищевое соединение прямой кишки и мочевого пузыря провоцирует появление примесей кала в моче (фекалурия). |
С помощью специальной шкалы (RTOG) выставляют степень выраженности цистита:
- 1 степень: нерезко выраженные атрофические изменения стенки, микрогематурия, единичные расширенные сосуды;
- 2 степень: частое мочеиспускание, осложненное недержанием, множественные расширенные сосуды, эпизодически возникающая макрогематурия;
- 3 степень: постоянное недержание мочи, позывы к мочеиспусканию достигают 40 раз в день, объем мочевого пузыря уменьшен до 150 мл, макрогематурия;
- 4 степень: некротическое и свищевое перерождение стенки, геморрагическая форма цистита; недержание требует оперативного вмешательства в виде установки урологического катетера;
- 5 степень: смертельный исход.
Для предупреждения тяжелых осложнений необходимо начинать лечение на ранних этапах радиационного цистита. Для этого важны дополнительные манипуляции, позволяющие подтвердить степень нарушений.
Диагностика
В диагностическом плане принято использовать несколько подходов:
- Сбор анамнеза. Выяснение причин, момент обнаружения первых признаков, наличие сопутствующей патологии. В отношении постлучевой формы необходимо дополнительно изучить анамнез заболевания – количество циклов лучевой терапии, наличие химиотерапии, время от последней манипуляции.
- Лабораторная диагностика – общий анализ мочи и микробиологический посев. В первом случае определяется лейкоцитурия (обнаружение лейкоцитов свыше нормы), гематурия (выявление эритроцитов). В норме они должны отсутствовать. Повышение количество лейкоцитов свидетельствует о воспалении, эритроцитов – нарушение целостности слизистой оболочки мочевого пузыря. Микробиологический посев потребуется для составления схемы лечения антибиотиками.
- Дополнительные инструментальные исследования. Они предназначены для оценки просвета пузыря, исключения провоцирующих факторов, которые усиливают клиническую симптоматику – камни, опухолевые образования, дивертикулы (мешковидные расширения стенки). В этом отношении помогает цистоскопия, магнитно-резонансная томография (МРТ) или ультразвук (УЗИ) малого таза. Компьютерная томография проводится с введением контрастирующего вещества, а также сопровождается дополнительной лучевой нагрузкой. Поэтому онкологи предпочитают ее назначать только при наличии объективных противопоказаний к МРТ. При этом цистоскопия может использоваться не только в диагностическом плане, но и целью инвазивного вмешательства – удаления сгустков крови, мелких конкрементов (камней).
На основании полученных данных уролог и онколог составляют схему коррекции, позволяющую минимизировать симптоматику, не нагружая ослабленный организм.
Способы лечения лучевого цистита
Терапия предполагает консервативное ведение пациента, в случае отсутствия должного положительного эффекта – решается вопрос об оперативном вмешательстве.
Медикаменты, используемые при лучевом цистите:
- антибиотики (после проведения микробиологического посева для уточнения чувствительности);
- спазмолитические и обезболивающие препараты, назначаемые при выраженном болевом синдроме;
- антихолинэргические вещества, купирующие позывы;
- витамины группы В, свечи с Метилурацилом для усиления процессов репарации (восстановления);
- иммуномодуляторы для улучшения защитных свойств организма.
Операция назначается, если в промежутке от 3 до 6 месяцев отсутствует динамика, уменьшение симптоматики, образуются свищи, язвенные дефекты. В хирургической практике используются:
- Коагуляция язвенных дефектов.
- Склеротерапия под контролем эндоскопа.
- Катетеризация через мочеиспускательный канал или переднюю брюшную стенку.
- Резекция мочевого пузыря (цистэктомия) с последующей тонкокишечной пластикой или выведением внешнего мочеприемника.
Операции сопряжены с риском, поэтому первоначально применяют консервативный вариант лечения.
Последствия
Выраженность последствий определяется:
- объемом и локализацией поражения;
- длительностью лучевой терапии;
- общим количеством поглощенной дозы облучения в ходе всего лечения.
Рассматривают несколько возможных вариантов постлучевых осложнений:
- формирование свищевого хода (прямокишечно-пузырный, влагалищно-пузырный, маточно-пузырный);
- геморрагический вид цистита;
- стойкое сужение внутреннего отверстия мочеиспускательного канала (область шейки);
- присоединение гнойного компонента, приводящего к расплавлению тканей.
На фоне массивного поражения стенки пузыря усиливаются диспепсические расстройства – боли, учащение позывов, недержание. Возможно образование нейрогенного мочевого пузыря с отсутствием нервной стимуляции органа.
Заключение
Прогноз лучевого (радиационного) цистита зависит от стадии. Чем позднее назначено специфическое лечение, тем выше вероятность образования тяжелых органических последствий.
Источник
Постлучевой цистит – один из побочных эффектов проводимого ионизирующего облучения органов мочеполовой сферы. Болезнь развивается в результате нарушения тактики лечения или сверхчувствительности тканей мочевыводящих путей к действию лучевого излучения.
Цистит после лучевой терапии имеет схожие симптомы с патологией, появляющейся после перенесенной химиотерапии. Отличить истинный характер заболевания можно с помощью сбора анамнеза и цистоскопии – исследования внутренней поверхности мочевого пузыря через мочеиспускательный канал.
Как развивается болезнь
Постлучевое поражение проявляется вовлечением в патологический процесс органов мочеполовой системы. Несмотря на достижения современной медицины в лечении онкологических заболеваний, цистит, развивающийся после лучевой терапии, остается не решенной проблемой. Медицинская статистика свидетельствует о том, что подобное состояние развивается у 20% пациентов, перенесших ионизирующее облучение.
Губительно воздействуя на раковые клетки, рентгеновские лучи поражают и здоровые. Поиск малоинвазивного метода лечения весьма актуален, так как устранение осложнений, вызванных лучевым циститом, довольно сложный и длительный процесс.
Существует характерные симптомы, указывающие на развитие заболевания «лучевой цистит»:
- недержание мочи;
- частые позывы в туалет, в большинстве случаев непродуктивные;
- появление кровянистых прожилок или сгустков крови в моче;
- болезненное мочеиспускание;
- боль в виде резей внизу живота, связанная с воспалительным процессом;
- склероз стенок мочевого пузыря, провоцирующий уменьшение его емкости;
- образование свищей;
- повышенная температура тела;
- цистоскопическое исследование мочевого пузыря подтверждает наличие кровоизлияний в стенке органа.
Клинические симптомы постлучевого цистита могут иметь разную степень тяжести в зависимости от характера повреждений. Обширное воспаление и язвенно-некротические процессы в стенках мочевого пузыря способствуют присоединению патогенной флоры и развитию сепсиса.
Характер повреждений определяет вид постлучевого цистита:
| Вид цистита | Характер повреждений | Симптомы |
| Телеангиэктазия | Стойкое расширение мелких кровеносных сосудов в виде сетки или звездочек на стенках мочевого пузыря |
|
| Катаральный | Патологическое состояние, характеризующееся гиперрефлексией и гипертонией мочевого пузыря в виде выраженного болезненного мочеиспускания с последующим выделением порции крови |
|
| Инкрустирующий | Хронический воспалительный процесс, который сопровождается солевой инкрустацией слизистой оболочки мочевого пузыря. Развивается в результате расщепления мочевины бактериями |
|
| Лучевые язвы | Язвенно-некротические процессы в стенках мочевого пузыря, способствующие появлению свищей |
|
| Псевдорак | Дегенеративные изменения в тканях мочевого пузыря, имеющие общие клинические проявления с раком |
|
Клинические проявления лучевого цистита у женщин наблюдают в первые 3-6 недель после перенесенного радиоактивного облучения. Их рассматривают как острую фазу цистита. При благоприятном течении это состояние исчезает самостоятельно. Но так происходит не всегда. Постоянное наблюдение за состоянием пациента в условиях стационара онкологического отделения минимизирует риск осложнений. Однако в некоторых случаях цистит после облучения может растянуться на долгие годы.
Чтобы исключить патологию, необходимо пройти ряд исследований, подтверждающих отсутствие патологических изменений:
Своевременная диагностика и адекватная терапия минимизируют риск появления патологии.
Причины появления
Снижение общего и местного иммунитета, вызванное прицельным воздействием ионизирующего облучения, не проходит бесследно для организма.
Помимо внешних признаков общей интоксикации организма в виде тошноты, рвоты, слабости, а также выпадения волос, ресниц, под удар попадает и мочеполовая сфера.
Ионизирующее облучение нарушает кровоснабжение и обменные процессы в тканях, снижает восстановительную способность к регенерации. Среди основных причин, способствующих появлению постлучевого цистита, выделяют:
- применение высокой дозы облучения (частое явление при лечении злокачественных образований на шейке и теле матки, прямой кишке, почке и во влагалище);
- сокращение промежутков между курсами терапии (при рецидивах);
- нарушение техники процедуры;
- индивидуальная чувствительность организма к ионизирующему облучению, проявляющаяся структурным видоизменением тканей.
Даже в случае соблюдения всех правил лечения лучевого цистита, риск побочных эффектов присутствует всегда. Невозможно заранее предопределить, как отреагирует организм на лечебные мероприятия по устранению онкологии.
Методы лечения, направленные на нормализацию биохимических процессов в организме, и мочеполовой сфере в частности, способствуют возвращению женщины к привычной физической и социальной активности, предотвращению поздних проявлений постлучевого цистита.
Лечение и профилактика
Лучевой цистит предусматривает консервативное и хирургическое лечение. Выбор действенного метода лечения зависит от формы заболевания, клинических проявлений, степени поражения органа:
- Консервативное лечение направлено на устранение неприятных симптомов болезни при незначительном поражении органа. Оно предусматривает использование обезболивающих, противовоспалительных, антибактериальных, иммуномодулирующих средств. Симптоматическое лечение также включает в лечебный комплекс препараты, подавляющие сократительную способность органа, восстанавливающие нарушенное кровообращение.
- Хирургическое вмешательство оправдано в случае малоэффективности консервативного варианта лечения в течение полгода, при образовании отечности, язв, камней, сгустков крови, рубцов, препятствующих выполнению основных функций системы выделения. Операция также показана в случае повторного воспаления в очаге поражения, при уменьшении объема органа, его переполнении кровью, деструктивных изменениях в нервных окончаниях. Основными методами хирургического лечения признаны цистэктомия и диатермокоагуляция как самые малотравматичные.
Как лечить лучевой цистит, врач определяет в индивидуальном порядке с учетом данных анамнеза. Классическая схема лечения, используемая онкологами в начальном периоде реабилитации, предусматривает назначение таких препаратов:
- При незначительном болевом синдроме врач, как правило, назначает обезболивающие препараты Пентоксифиллин, Пентосан Полисульфат, которые значительно уменьшают боль. Лекарство принимают в течение 1-1,5 месяцев. Если эти лекарственные средства неэффективны, показано пероральное или парентеральное введение Папаверина (Но-Шпы), Дибазола. Уменьшить боль можно введением раствора анестетика (Лидокаина или его производных) в слизистую оболочку.
- Купировать болевой синдром также можно с помощью ирригаций – капельного введения озонированного раствора лекарственного средства непосредственно в мочевой пузырь.
- Выраженным противовоспалительным действием обладает Гидрокортизон. Лекарственное средство уменьшает проницаемость сосудов в очаге воспаления, снижает образование кровяного инфильтрата в полости органа.
- В качестве иммуностимуляторов для повышения резистентности иммунной системы, активизации процессов регенерации атрофированных участков принимают Метацин, Метилурацил, Солкосерил, Неробол.
- Антибактериальные препараты показаны в случае вторичного инфицирования. Выбор в пользу эффективного средства лечащий врач делает по результату бактериологического исследования мазков из уретры и влагалища. В большинстве случаев назначают антибиотики широкого спектра действия из группы цефалоспоринов, макролидов. В случае грибкового поражения применяют антимикотики.
- Орошение влагалища, мочеиспускательного канала, уретры антисептическими растворами предотвращает активизацию патогенной флоры, способствует быстрому заживлению раневой поверхности (Мирамистин, Хлоргексидин, Диоксидин).
- Улучшить функциональное состояние печени при цистите можно с помощью гепатопротекторов Эссенциале, Гепабене и других.
- Противоаллергические препараты Лоратадин, Л-Цет, Диазолин, Супрастин устраняют гиперемию и другие симптомы сверхчувствительности иммунной системы.
- Фитопрепараты (Канефрон, Бруснивер, Цистон) и гомеопатические средства используют для устранения неприятных симптомов цистита, однако они не заменяют классической схемы терапии.
Лечить лучевой цистит следует под строгим наблюдением лечащего врача во избежание осложнений в позднем периоде и повторных рецидивов болезни. Меры профилактики, направленные на поддержание функционирования всех систем организма, регулярные консультации, сбалансированное питание, ограничение физической активности и отсутствие психотравмирующих факторов способствуют быстрому восстановлению организма в реабилитационном периоде.
Источник
