Частое мочеиспускание после инфаркта

За месяц до сердечного приступа, согласно данным американских ученых, тело человека начинает предупреждать его множественными сигналами.
Профилактика всегда лучше лечения. Это простое правило применимо к любому заболеванию и особенно помогает в случаях, когда симптомы заболевания сложно распознать.
Мы расскажем о восьми важнейших симптомах, которые могут возникнуть за месяц (или даже раньше) до сердечного приступа. Не стоит становиться излишне мнительными, но немного здравого смысла еще никогда и никому не причиняло вреда – просто, обладая информацией, вы сможете оценить степень риска и своевременно обратиться к врачу.
Итак, что же мы обычно упускаем из виду. Начнем с конца.
8. Усталость
Поражает 70% женщин в предынфарктном состоянии.
Беспричинная усталость является одним из основных симптомов, указывающих на приближение сердечного приступа. Женщины чаще жалуются на усталость, чем мужчины.
Описание: физическая или умственная деятельность не является причиной такой усталости, она увеличивается к концу дня. Наличие этого симптома совершенно очевидно для пациента и никогда не остается незамеченным: иногда человеку становится утомительно выполнять даже простые задачи – например, застилать кровать или принимать душ.
7. Боль в животе
Диагностируется в 50% случаев.
Боль в брюшной полости, тошнота при пустом или при полном желудке, ощущение раздувания живота или расстройство желудка являются одними из наиболее распространенных симптомов предынфарктного состояния. Они одинаково распространены как среди женщин, так и среди мужчин.
Описание: боли в животе, возникающие перед сердечным приступом, носят эпизодический характер, ослабевают, а затем возвращаются на короткие промежутки времени. Физическая нагрузка может усиливать боль в животе.
6. Бессонница
Поражает 50% женщин.
Бессонница тоже связана с повышенным риском развития инфаркта или инсульта, который чаще встречается у женщин. Особенность такой бессонницы в том, что она часто сопровождается также высоким уровнем беспокойства и рассеянности.
Описание: симптом бессонницы включают в себя трудное засыпание, плохой сон и раннее утреннее пробуждение.
5. Одышка
Диагностируется в 40% случаев.
Диспноэ, или одышка – это выраженное ощущение неспособности сделать глубокий вдох. Такие ощущения часто возникают как у мужчин, так и у женщин в течение 6 месяцев до развития сердечного приступа. Обычно такой симптом – очень серьезное предупреждение о плохом состоянии здоровья.
Описание: человек чувствует нехватку воздуха, головокружение и невозможность нормально дышать.
4. Облысение
Часто поражает мужчин после 50 лет.
Потеря волос считается еще одним наглядным показателем увеличения риска развития ишемической болезни сердца. Чаще всего этот симптом касается мужчин старше 50 лет, но некоторые женщины также могут находиться в группе риска. Облысение также связано с повышенным уровнем гормона кортизола.
Описание: обратите особое внимание, не теряете ли вы волосы в районе макушки.
3. Нерегулярный сердечный ритм
Нарушения ритма, не связанные с внешними причинами.
Нерегулярный сердечный ритм, или аритмия, часто сопровождается панической атакой и беспокойством, особенно у женщин. Нарушения ритма возникают неожиданно и проявляются по-разному: аритмия (нерегулярное сердцебиение) или тахикардия (увеличение частоты сердечных сокращений). Физические упражнения могут дать дополнительный стимул к увеличению частоты сердечных сокращений, особенно в случаях наличия у пациента атеросклероза.
Описание: нерегулярное сердцебиение, которое длится 1-2 минуты. Если такой приступ не проходит, может возникнуть чувство головокружения и сильной усталости. Немедленно обратитесь к врачу!
2. Чрезмерная потливость
Зоны аномальной чрезмерной потливости: голова, грудь (особенно на уровне молочных желез), кисти рук и ступни.
Необычное или чрезмерное потоотделение является ранним предупреждением предынфарктного состояния. Она может возникнуть в любое время дня или ночи. Этот симптом чаще наблюдается у женщин и обычно ошибочно принимается за климактерические приливы или ночные поты, характерные для менопаузы.
Описание: симптомы, как при простуде, холодная и влажная кожа или потливость, которая возникает независимо от температуры воздуха или наличия/отсутствия физических нагрузок. Потоотделение усиливается в ночное время; к утру простыни могут быть сырыми.
1. Боль в груди
Зоны: нижняя челюсть, шея, грудь, обе руки, живот. Характер: давящая, сжимающая (чаще у женщин) или режущая, проникающая (чаще у мужчин).
Мужчины и женщины ощущают боль в груди по-разному: эти различия касаются и интенсивности, и характера боли. У мужчин этот симптом относится к наиболее важным ранним признакам развивающегося сердечного приступа, который ни в коем случае нельзя игнорировать. У женщин же, наоборот, он выступает в роли такового всего лишь в 30% случаев.
Описание: боль в груди может распространяться или отражаться в виде неприятных ощущений в одной или обеих руках (чаще всего неприятные ощущения возникают в левой руке), нижней челюсти, шее, плечах или желудке. Она может иметь постоянный или временный характер.
Всем известны наиболее распространенные факторы риска ИБС – такие как ожирение, гиподинамия (отсутствие физической нагрузки) и курение. Однако не менее важно уметь распознать и неспецифические симптомы надвигающегося инфаркта, чтобы вовремя обратиться за медицинской помощью и сохранить свое здоровье.
Источник
Инфаркт – это атрофическое изменение участка миокарда с высоким риском некроза поврежденных тканей и последующим их рубцеванием. Развивается при нарушении кровообращения в сердечной мышце с обтурацией коронарных сосудов тромбом. Представляет собой тяжелую форму ишемической болезни сердца и проявляется жгучей, давящей, колющей болью в области грудины и окружающих структур. Требует экстренной госпитализации с оказанием неотложной помощи.
Причины развития инфаркта
Основные причины инфаркта миокарда – атеросклероз сосудов сердца, повышенная вязкость крови с формированием тромба и спазм венечных артерий. Провоцируют и усугубляют развитие этих причин следующие факторы:
- гормональные нарушения и сбои – климакс, сахарный диабет;
- длительный прием некоторых медикаментов – гормональных препаратов (оральные контрацептивы, кортикостероиды), жирорастворимых витаминов, гемостатиков;
- гипертония;
- курение – вредная привычка вызывает сужение сосудов и кислородное голодание тканей;
- ожирение и нарушение липидного обмена в целом – изменение липидограммы крови в сторону повышения липопротеинов низкой плотности (ЛПНП) приводит к образованию атеросклеротических бляшек и атеросклерозу сосудов, в том числе коронарных;
- малоподвижный образ жизни;
- злоупотребление алкоголем провоцирует ослабление сердечной мышцы;
- частые стрессы и психологическое напряжение на фоне повышенной эмоциональной восприимчивости и ИБС.
Инфаркт миокарда: симптомы и признаки
Развитие симптомов зависит от формы инфаркта, его обширности и типа проявлений.
Самое важное для пациента – умение распознать симптомы предынфарктного состояния. Это поможет своевременно среагировать и предпринять спасительные меры.
Первые признаки инфаркта:
- выраженная стенокардия;
- одышка;
- затрудненное дыхание;
- болезненность в животе;
- головная боль;
- неприятные ощущения в области груди – чувство сжатия, давления;
- дискомфорт в верхней части тела;
- ощущение тревожности и сильного беспокойства, бессонница.
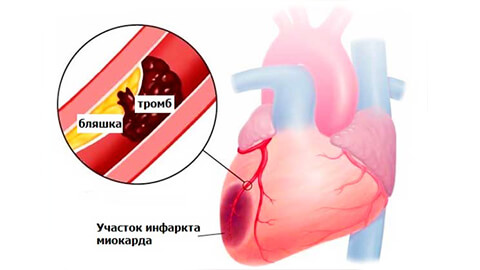
Предынфарктная стадия наблюдается в 50% случаев. Длиться она может от 2-3 суток до нескольких недель.
Вслед за ней начинается собственно острый инфаркт миокарда, который состоит из нескольких стадий.
Острейшая стадия – проявляется сильной резкой загрудинной болью, которая отдает в шею, руки, под лопатки. Характер боли может быть жгучим, распирающим. К общим прединфарктным симптомам добавляются повышенное потоотделение (пот липкий, холодный), приступы панической атаки, тошнота, рвота, бледность покровов и слизистых, резкие скачки давления, головокружение с потерей сознания.
Острая стадия – наиболее опасный и решающий период развития инфаркта, длится несколько суток. В этот период может произойти:
- разрыв сердечной мышцы;
- закупорка коронарного сосуда тромбом;
- нарушение кровообращения мозга.
Повышается температура тела, резко возрастает уровень лейкоцитов.
Подострая стадия – начало затихания патологического процесса, может занимать до 1 месяца. В это время необходимо добиться снижения температуры и уровня лейкоцитов до нормальных значений, восстановить кровообращение, запустить процессы регенерации тканей и не допустить развития постинфарктного синдрома.
Постинфарктная стадия – завершающий этап развития патологии с периодом активного формирования рубцовой ткани на месте повреждения. Именно на этой стадии следует ждать возможных осложнений. Если все проходит благополучно, состояние пациента быстро приходит в норму.
Внимание! Без должного ухода и репаративной терапии у 35% пациентов в течение 3-х лет может наблюдаться повторный инфаркт.
Формы и типы поражений миокарда
В зависимости от объема повреждений различают:
- мелкоочаговый инфаркт – поражает небольшой участок миокарда и редко ведет к тяжелым последствиям;
- крупноочаговый инфаркт – симптомы более серьезные, поражение значительной площади сердечной мышцы требует длительного лечения, часто приводит к осложнениям и в течение 6-12 недель может рецидивировать, возможен летальный исход.
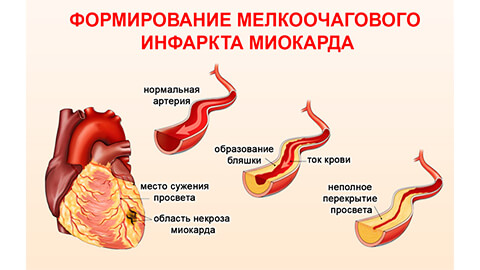
С учетом особенностей симптоматики различают:
- ангинозную форму – с выраженной стенокардией и болезненными ощущениями в области горла;
- астматическую форму – с сильной одышкой и загрудиной болью, которые быстро переодят в удушье и сердечную астму. Сопровождается отеком легких, посинением губ, сильным кашлем и хрипами;
- гастралгическую форму – проявляется неспецифической колющей болью во всем животе и напоминает приступ язвенной болезни. Наблюдаются характерные кишечные реакции: тошнота, рвота, отрыжка, вздутие живота, диарея. Как правило, развивается при сильном физическом и психическом истощении;
- церебральную форму – с отсутствием боли в области сердца и общим набором симптомов прединсультного состояния: головные боли, головокружение, тошнота, рвота. онемение или паралич рук, замедленная речь;
- аритмическую форму – с выраженной аритмией и снижением артериального давления; сопровождается кардиогенным шоком, который вызывает снижение сократительной способности миокарда с высоким риском смертельного исхода. Ситуацию усугубляет сложности выявления данной формы с помощью ЭКГ;
- отечную форму – наблюдается обширный отек тканей организма с увеличением печени. Часто развивается у людей с сердечной недостаточностью;
- безболевую форму – когда болезненные ощущения в организме отсутствуют полностью или сильно сглажены;
- малосимптомную форму – может проявляться только выраженной усталостью и сонливостью. Считается самым опасным вариантом инфаркта, так как диагностируется слишком поздно для успешного исхода лечения.
Осложнения
Если обструкцию коронарного сосуда вовремя не устранить, участок мышечной ткани отмирает и замещается рубцовой тканью. Это провоцирует развитие целого ряда сердечных патологий:
- аритмия – если при инфаркте миокарда наблюдается повреждение участка проводящей системы сердца, происходит «короткое замыкание» с нарушением сердечного ритма различной степени тяжести;
- сердечная недостаточность – при обширном поражении возникает недостаток мышечной ткани для полноценного сокращения сердца и циркуляции крови; возникают одышка, усталость, отеки;
- патологии работы клапанов – при поражении близрасположенных участков миокарда;
- остановка сердца – при ослаблении мышечной ткани, особенно при повторном инфаркте, возможны разрывы миокарда с мгновенным летальным исходом.
Постинфарктный синдром, или синдром Дресслера – осложнение с аутоиммунным механизмом развития. Возникает на 2-й неделе от начала приступа с частотой 3-4%. Организм начинает воспринимать клетки сердечной мышцы как чужеродные и атакует их, вызывая аутоиммунные плевриты, перикардиты, пневмониты, синовииты с выраженным повышением температуры тела до 39 С и общей слабостью организма. Риск возникновения патологии особенно высок при обширных и повторных инфарктах.
Диагностика инфаркта

Своевременный и грамотный диагноз способен спасти жизнь пациенту. При немедленно начатом лечении есть шанс восстановить функциональную активность сердца даже при обширном поражении.
Внимание! При врачебном опросе очень важно описывать любые субъективные ощущения, даже самые незначительные. Также необходимо предоставить исчерпывающую информацию о своем здоровье в целом.
Основные методы диагностики – инструментальное обследование и лабораторные тесты.
Проводят:
- ЭКГ – график с рабочими характеристиками сердечных структур помогает выявить основную зону инфаркта; определяет частоту и ритм сердцебиения, наличие тромбоэмболий, изменений сердечной мышцы и др;
- эхокардиографию (УЗИ) – выявляет сбой сократимости сердечной мышцы и локализацию патологического очага;
- сцинтиграфию миокарда (радиоизотопное исследование) – принцип работы метода в том, что радиоизотопное вещество накапливается в зоне повреждения;
- коронарографию – определяет состояние сосудов сердца и наличие тромбов;
- позитронно-эмиссионную томографию – для выявления участков мышечной ткани с нарушением кровообращения;
- МРТ, КТ – для формирования общей картины структур сердца – размер, состояние камер, наличие гипертрофий, тромбов.
Лабораторные исследования включают общий и биохимический анализ крови, а также тесты с определением кардиоспецифических маркеров – ферментов, которые высвобождаются в кровь при повреждении тканей сердечной мышцы.
Кардиоспецифические тесты:
- тропониновый тест – наиболее чувствителен при остром процессе, стандарт быстрого выявления некротических изменений в сердечной мышце. Чем выше концентрация, тем больше очаг некрозных изменений. Уровень фермента начинает повышаться через 3-4 часа после приступа и достигает пиковых значений через 48 часов;
- миоглобиновый тест – миоглобин начинает повышаться через 2-3 часа и достигает максимума через 10 часов, его концентрация зависит от пола – у мужчин она при равном объеме поражений будет выше;
- лактатдегидрогеназный тест – определяет уровень ЛДГ-1, который выбрасывается в кровь через 8 часов после приступа и достигает наибольших значений через 3 суток;
- креатинфосфокиназный тест – выявляет МВ-фракцию креатинфосфатокиназы; ее значения повышаются через 4-8 часов, достигая максимума через сутки, но быстро опадают;
- аспартатаминотрансферазный (АСТ) тест – наименее специфичный тест, так как АСТ в больших количествах содержится в других органах и тканях; применяют как дополнительный показатель острого состояния. при котором его уровень может повысится в 5-20 раз от нормы.
Общий и биохимический анализы крови выявляют:
- увеличение уровня лейкоцитов;
- повышение СОЭ;
- «воспалительные» белки – С-белок, фибриноген, гамма-глобулин и др.
Лечение
Для получения наилучшего результата, лечение инфаркта миокарда следует начинать как можно скорей. Базовые мероприятия проводят сразу после госпитализации, до окончания основной диагностики:
- устраняют болевой синдром – используют медикаментозную терапию с использованием различного спектра лекарственных средств – начиная от нитроглицерина (подъязычно, внутривенно) и заканчивая инъекциями морфина;
- восстанавливают кровообращение – применяют тромболитики, антикоагулянты, антиагреганты.
Дальнейшая терапия, в зависимости от данных обследования, направлена на предупреждение и устранение аритмий, кардиогенного шока, сердечной недостаточности. Назначают прием антиаритмических средств, спазмолитиков, седативных препаратов, адреноблокаторов и т.п.
Первая помощь при инфаркте
При обнаружении симптомов прединфарктного состояния или свершившегося инфаркта, первое, что следует сделать – вызвать «скорую помощь»:
- 103 – телефон медслужбы;
- 112 – единый номер экстренных служб.
Эти номера действуют как для мобильных, так и для стационарных телефонов.
До прибытия кардиобригады:
- отстраните пострадавлшего от любой физической нагрузки;
- уложите его в постель, слегка приподняв изголовье;
- ослабьте стягивающую одежду – расстегните ворот блузки/рубашки, ремень, снимите узкую обувь;
- постарайтесь успокоить человека – поговорите с ним, дайте выпить воды;
- если нет негативной реакции на аспирин, дайте 1-2 таблетки, чтобы замедлить рост тромба;
- обеспечьте доступ свежего воздуха в помещение – откройте окна, двери;
- контролируйте АД и пульс, дожидаясь приезда «скорой»;
- при потере сознания выполняйте сердечно-легочную реанимацию.
Важно! При высоком АД, если пострадавший принимает нитроглицерин, положите под язык таблетку. Если пациент не сталкивался с этим препаратом, а также при невысоких значениях АД, использование нитроглицерина может сильно «уронить» давление.
Профилактика

Учитывая тяжесть последствий инфаркта, намного перспективнее направить свои усилия на его предотвращение. В список основных профилактических мер входят:
- коррекция рациона питания – исключите жирные, жареные, копченые, соленые и сладкие блюда; отдавайте предпочтение растительным маслам с высоким содержанием ЛПВП (льняное, горчичное, кедровое), свежей рыбе и морепродуктам, свежим овощам, фруктам, ягодам, орехам и семенам, цельнозерновым крупам, мясу, птице и молочным продуктам с низким процентом жирности;
- поддержание режима физической активности – занимайтесь кардиотренировками, фитнесом, плаванием; практикуйте вечерние прогулки или пробежки, старайтесь почаще бывать на свежем воздухе – это не только способствует сжиганию жиров, но и укрепляет сердечную мышцу, поддерживает сосуды в тонусе;
- откажитесь от вредных привычек;
- старайтесь избегать длительных стрессов и психологических перегрузок;
Периодически отслеживайте показатели липидограммы, уровень сахара, значения артериального давления.
На заметку! Диабет тесно связан с атеросклерозом – там, где имеется одна патология, незримо присутствует тень другой. Поэтому для тех, кто находится в зоне риска, следует утроить внимание за показателями крови.
И, конечно же, не забывайте о профилактических осмотрах у специалиста.
Источник
Инфаркт миокарда всегда проявляется сильной болью в груди. Если не болит, значит, опасности нет – но так ли это на самом деле? По усредненной статистике, типичная ангинозная (давящая, сжимающая за грудиной в области сердца) боль появляется приблизительно у 70% пациентов. Вдумайтесь в эту цифру. Это значит, что примерно треть случаев инфаркта протекает не в классическом варианте – и время для оказания помощи может быть упущено.
Что нужно знать о боли при инфаркте миокарда
Болевые ощущения могут проявляться по-разному:
- Классический, или ангинозный вариант. Это боль, локализующаяся в загрудинной области (в области сердца)
- Нетипичный, или периферический вариант. Пациента беспокоит боль в лопатке, руке слева; инфаркт в начальном периоде развития можно ошибочно принять за остеохондроз или спутать с изжогой из-за дискомфорта в верхнегрудном отделе позвоночника
- Атипичный, или неклассический вариант. Это боль в животе, области левого и/или правого подреберья, пояснице. Встречаются случаи, когда болит горло или ухо, нижняя челюсть и зубы
Пациенты, перенесшие инфаркт миокарда, описывают боль как жгучую, давящую, сжимающую, рвущую, распирающую или тянущую. Часто встречается иррадиация, или отдача загрудинной боли в другие области тела: плечо, лопатку или межлопаточную область, шею, кисть и пальцы рук, левую половину головы.
Боль бывает стертой, приглушенной (это характерно для пациентов с сахарным диабетом или людей пожилого возраста, а также при повторных инфарктах) либо настолько сильной, что пациент не может найти себе места, стонет, кричит.
Боль при инфаркте миокарда длится дольше 20 минут.
Она может быть постоянной либо волнообразной, стихая или нарастая – но длительное сохранение позволяет заподозрить именно инфаркт, отличая его от другой вероятной причины болевого приступа – стенокардии.
Типичная картина инфаркта
Наиболее ярким симптомом становится боль – а она, как вы уже знаете, может проявляться по-разному и по области локализации, и по интенсивности.
Спутники боли при инфаркте миокарда:
- страх смерти
- возбуждение и беспокойство
- одышка
- сильная слабость
- головокружение
- холодный липкий пот на коже
- нестабильность артериального давления (то падает, то нарастает) и пульса (то учащается, то замедляется)
Вероятные, но не обязательные признаки – вздутие живота и расстройство стула. Многие люди жалуются на чувство онемения рук и ног, ощущение замерзания.
Атипичные формы инфаркта
В большинстве случаев наблюдаются у людей старше 60 лет, а также пациентов с сахарным диабетом и/или гипертонической болезнью, уже ранее перенесенным инфарктом.
Так, наиболее часто среди атипичных форм встречается астматическая. Ведущий симптом – затруднение дыхания, одышка, доходящая до удушья. Может быть кашель с розоватой пенистой мокротой. Очень часто эти признаки предшествуют появлению сильной загрудинной боли или возникают одновременно с ней.
Еще один трудный для диагностики вариант – это гастралгический (абдоминальный, брюшной). У пациента болит и вздут живот, наблюдается тошнота, рвота, диарея – симптомы, которые заставляют думать о неполадках с органами пищеварения, а не об инфаркте.
Стоит помнить, что при инфаркте может повышаться температура тела – до 38-38,5 градусов Цельсия.
Иногда встречается симптомокомплекс:
- головная боль
- головокружение
- тошнота, рвота
- потемнение в глазах
- помрачение и потеря сознания
Такая форма называется церебральной (мозговой). Симптоматика может увести в сторону от диагноза инфаркта, давая основания подозревать другое неотложное состояние – острое нарушение мозгового кровообращения (инсульт).
Не исключены и комбинированные варианты – когда классические симптомы и признаки разных атипичных форм сочетаются между собой.
Инфаркт без боли – это реально?
Не все знают об этом, но существует так называемая безболевая форма поражения миокарда. Иногда о ней говорят как о “немом сердце” – ведь боль, помимо неприятных переживаний, имеет защитную функцию, становясь сигналом организма о потребности в помощи.
Это особый вариант течения ишемической болезни сердца, когда нарушение кровотока в коронарных сосудах не сопровождается чувством боли, давления, жжения за грудиной. Человек не подозревает о патологии – и в какой-то момент, например, при чрезмерной физической нагрузке, стрессе кислородное голодание сердечной мышцы становится критическим, развивается инфаркт.
Отсутствие боли не означает отсутствие симптомов вообще. Во-первых, даже если ее нет на стартовом этапе развития инфаркта, она может присоединиться позже.
Во-вторых, по мере прогрессирования патологического процесса человек ощущает слабость, головокружение, одышку и иные признаки, характерные для острой сердечной недостаточности.
Какая форма инфаркта миокарда опаснее?
Хотя атипичные формы встречаются реже классического варианта, они опасны не в меньшей степени. Термин “атипичный” используется, чтобы акцентировать внимание на необычной симптоматике; он не отражает тяжести процесса.
Нельзя упускать такой фактор, как своевременность обращения за медицинской помощью. Инфаркт может настигнуть внезапно, среди, казалось бы, полного здоровья – или наступить после предынфарктного состояния (его еще называют нестабильной стенокардией), длящегося часы, дни или даже недели.
После перенесенного инфаркта миокарда каждому пациенту показана реабилитация – ее длительность зависит от тяжести состояния.
Восстановительное лечение не менее важно, чем оказание экстренной медицинской помощи. Инфаркт миокарда не зря называют кардиокатастрофой. Это критическое состояние, которое может повториться, если пациент не долечился.
Реабилитация в “Консилиуме” позволяет улучшить самочувствие, вернув больному ощущение полноты жизни – а кроме того, тренировать ослабленное сердце, уменьшить потребность в лекарственных препаратах и снизить риск для здоровья в будущем.
Источник
