Частично выпавшая прямая кишка и мочевой пузырь
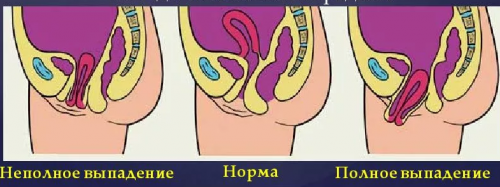
- Опущение прямой кишки

Опущение прямой кишки (ректоцеле) – это смещение передней стенки прямой кишки в сторону влагалища под давлением внутренних органов, которое возникает в результате ослабления тазовых мышц.
Чаще всего эта патология одновременно сочетается с опущением матки и влагалища. Именно поэтому она требует тщательной диагностики и комплексного лечения, которое поможет вернуть органы в нормальное анатомическое положение и укрепить мышцы тазового дна.
Симптомы опущения прямой кишки
На ранней стадии опущение прямой кишки почти никак не проявляется. Со временем, прогрессируя, заболевание проявляется следующими симптомами:
- Боль при дефекации
- Невозможность опорожнить кишечник без чрезмерного натуживания
- Ощущение неполного опорожнения кишечника
- Неспособность сходить в туалет без слабительного или клизм
- Частые ложные позывы к опорожнению кишечника
- Чувство инородного тела в заднем проходе
- Слизистые или кровянистые выделения из заднего прохода (если были травмы прямой кишки)
Обратите внимание: если уже есть хотя бы один из этих симптомов, значит, опущение прямой кишки прогрессирует и рано или поздно приведёт к еще более серьёзным осложнениям (например, язвам или инфекциям), которые очень трудно поддаются лечению.
Чтобы этого избежать, важно вовремя диагностировать заболевания и принять нужные меры. Сделать это может только опытный врач. Поэтому не занимайтесь самолечением, которое всё равно не поможет вам. Запишитесь на приём к нашим специалистам.
Причины опущения прямой кишки
Опущение прямой кишки вызывается ослаблением мышц тазового дна. В основе этого ослабления, как правило, несколько причин, среди которых могут быть:
- Врожденная несостоятельность тазовых мышц
- Возрастное ослабление мышц тазового дна
- Частые и длительные запоры
- Тяжелые роды с травмами
- Слишком долгие роды
- Поздние роды
- Привычка подолгу сидеть на унитазе, которая формируется с детства
- Сильные потуги при опорожнении кишечника
- Сильный кашель из-за различных заболеваний легких и верхних дыхательных путей: (бронхит, пневмония, грипп)
- Ожирение или резкая потеря веса
- Тяжелый физический труд, связанный с подъёмом тяжестей
Степени опущения прямой кишки
- I степень: никаких неприятных ощущений, как правило, нет, но при обследовании можно выявить небольшое выпячивание прямой кишки
- II степень: уже есть трудности, боль и дискомфорт при опорожнении кишечника, визуально наблюдается выпадение прямой кишки
- III степень: помимо боли, дискомфорта и трудностей при дефекации возникают болезненные позывы к опорожнению кишечника, чувство неполного опорожнения, случаются кровотечения из прямой кишки, развиваются анальные трещины и язвы слизистой оболочки
Осложнения и последствия опущения прямой кишки
Со временем, если опущение прямой кишки не лечить, обязательно возникнут тяжелые осложнения, среди которых чаще всего встречаются:
- Воспаление прямой кишки (проктит)
- Обильные и болезненные кровотечения из прямой кишки
- Глубокие анальные трещины
- Свищи
- Анемия (возникает из-за частых и малозаметных кровопотерь в результате микротравм прямой кишки)
Профилактика опущения прямой кишки
Здоровый образ жизни, профессиональное ведение беременности и грамотный приём родов – всё это многократно снижает риск опущения прямой кишки и других органов.
Важнейшую роль играет сбалансированное питание: необходимо есть больше продуктов с высоким содержанием клетчатки (фрукты, овощи, зелень), не злоупотреблять жареной, копченой, слишком горячей или острой пищей, не употреблять полуфабрикаты и не перекусывать на бегу.
Важно своевременно лечить заболевания легких и верхних дыхательных путей, вызывающих сильный кашель, а также болезни желудочно-кишечного тракта, среди которых ведущее место занимают запоры.
Не менее важно не утруждать себя чрезмерной физической нагрузкой, которая с годами приводит к ослаблению тазовых мышц и, как следствие, опущению внутренних органов.
Диагностика опущения прямой кишки
При опущении прямой кишки и других органов (матки, влагалища, мочевого пузыря) важно понять, что привело к ослаблению тазовых мышц, определить степень опущения, оценить состояние и работу соседних органов, исключить инфекции и воспаления. Вот почему важна именно всесторонняя диагностика.
- Анамнез: когда появились боли в животе и дискомфорт при опорожнении кишечника, ощущение неполного опорожнения, запоры и кровотечения из прямой кишки, какие есть заболевания, были ли операции, страдал ли кто-нибудь из близких родственников ректоцеле или другими заболеваниями желудочно-кишечного тракта
- Пальпация живота и прямой кишки
Лабораторная диагностика:
- Анализы крови (биохимический и клинический) – помогают выявить анемию, которая часто сопровождает опущение прямой кишки, воспалительные реакции, заболевания печени, поджелудочной железы и почек
- Анализ кала на скрытую кровь – если есть подозрение на скрытое кровотечение в кишечнике
- Копрограмма – анализ кала, который помогает оценить эффективность работы кишечника
Инструментальная диагностика:
- Динамическая дефекопроктография (рентген кишки во время опорожнения) – помогает выявить возможные повреждения мышечно-связочного аппарата
- Ректороманоскопия (визуальный осмотр прямой кишки и некоторых отделов сигмовидной кишки при помощи эндоскопа) – помогает точно диагностировать опущение прямой кишки даже на самой ранней стадии
- Колоноскопия – помогает выявить патологию толстой кишки
- КТ – помогает оценить состояние печени, поджелудочной железы, мочевого пузыря, почек и выявить возможные осложнения
- УЗИ органов брюшной полости и малого таза – помогает оценить состояние желчного пузыря, желчевыводящих путей, поджелудочной железы, почек, кишечника и определить задержку кала в кишечнике
Чтобы исключить или подтвердить опущение других органов (матки, влагалища и мочевого пузыря), врач направит вас на консультации к гинекологу и урологу.
Лечение опущения прямой кишки

Многие люди закрывают глаза на симптомы опущения прямой кишки и привыкают жить с ними. Это опасное отношение, чреватое большими проблемами в будущем: ведь если опущение началось, оно будет только прогрессировать и усугубляться и рано или поздно приведет к осложнениям, которые необратимо испортят ваше здоровье и качество жизни.
Опущение прямой кишки необходимо лечить. Как именно – определит ваш лечащий врач по результатам тщательной предварительной диагностики.
Лечение может быть консервативным и оперативным. Операцию назначают тогда, когда другие – неоперативные – методы лечения не дают результата.
Консервативное лечение
Бандаж
Специальное приспособление, которое удерживает органы малого таза, кишечник и прямую кишку в нормальном анатомическом положении. Бандаж подбирает лечащий врач исходя из степени опущения и ваших индивидуальных особенностей. Очень важно правильно пользоваться бандажом: надевать и снимать его следует только в лежачем положении.
Лечебный массаж
Проводится только специалистом. Помогает укрепить мышцы тазового дна и, как следствие, вернуть прямую кишку в нормальное положение.
Специальная гимнастика
Восстанавливает тонус тазовых мышц и возвращает опущенным органам нормальное положение. Проводится в домашних условиях. Важно пройти обучение у специалиста, который покажет, как делать упражнения.
Диета 
Необходимо исключить пищу, которая вызывает газообразование и запоры. Диету, подходящую именно вам, подберёт диетолог, к которому вас направит ваш лечащий врач.
Лечебные препараты
Важно не только убрать причину заболевания, но и снять неприятные симптомы, которые портят качество жизни. В этом помогут различные обезболивающие и слабительные препараты, которые лечащий врач подберет индивидуально исходя из интенсивности их проявления, вашей непереносимости тех или иных лекарств и общего состояния вашего организма.
Когда эти методы лечения не помогают, и ваше состояние ухудшается, лечащий врач направит вас на операцию, с помощью которой хирурги зафиксируют прямую кишку в правильном анатомическом положении. Методика операции подбирается в зависимости от степени опущения, наличия или отсутствия опущения других органов, сопутствующих заболеваний, вашего общего состояния и ряда других факторов.
Хирургическое лечение опущения прямой кишки: почему в сети клиник «Столица»?

Комплексный подход
Чтобы понять, чем вызвано ослабление тазовых мышц именно у вас, и разработать верную тактику хирургического вмешательства, мы проводим всестороннюю диагностику, привлекаем смежных специалистов (уролога, гинеколога, диетолога) для уточнения диагноза и подбираем методику оперативного вмешательства исходя из степени опущения, патологий соседних органов, вашего возраста и ряда других важных факторов.
Современный операционный блок
Две операционные и блок интенсивной терапии оснащены высокотехнологичным хирургическим оборудованием премиум-класса, благодаря которому мы успешно проводим различные операции при опущении прямой кишки и других органов и возвращаем вам здоровье независимо от сложности вашего случая.
Первоклассные хирурги
Даже высокотехнологичное оборудование без хороших хирургов – всего лишь аппараты. За годы успешной практики наши специалисты провели огромное количество операций и помогли сотням людей вернуться к полноценной жизни. Обращаясь к нам, помните: мы досконально разберёмся в вашей ситуации, проведём ту операцию, которая необходима именно вам, и поможем вам выздороветь.
Современные операции
Высокотехнологичное хирургическое вмешательство с использованием сетчатых имплантов – наиболее эффективный метод лечения опущения прямой кишки.
Операции проводятся без общего наркоза, проходят практически без боли и помогают бережно зафиксировать ректовагинальную перегородку и убрать выпячивание прямой кишки.
Современные фиксирующие сетки (импланты), которые мы применяем, обладают уникальной выкройкой, благодаря чему их можно закрепить за связки малого таза и надежно зафиксировать ректовагинальную перегородку.
Обратите внимание: импланты абсолютно безопасны и не вызывают развития инфекций, так как химически инертны при контакте с тканями организма.
После операции
После операции вас переведут в уютную 1- и 2-местную палату со всем необходимым, где вам будет удобно и комфортно, а наши специалисты будут внимательно следить за вашим состоянием. Срок реабилитации напрямую зависит от вида проведённой операции и варьируется от суток до нескольких дней.
Противопоказания к хирургическому лечению
Есть несколько состояний и патологий, при которых операцию проводить нельзя:
- Прогрессирующие заболевания внутренних органов
- Острые сердечно-сосудистые заболевания
- Различные инфекционные заболевания
- Воспалительные заболевания половых органов
- Плохая свертываемость крови
- Венерические заболевания
- Склонность тканей к чрезмерному рубцеванию
- Прогрессирующий сахарный диабет
Насколько хирургическое лечение необходимо и возможно именно в вашем случае, определят наши специалисты по результатам предварительной диагностики.
Обратите внимание: своевременная диагностика опущения прямой кишки – залог успешного лечения, ведь чем раньше выявить эту патологию, тем проще и легче её убрать.
Если вас беспокоят любые симптомы, связанные с опорожнением кишечника, будь то боли, запоры, кровянистые выделения или что-либо другое, не тратьте драгоценное время и деньги на самолечение. Запишитесь на приём к нашим специалистам прямо сейчас.
Сделайте выбор в пользу профессиональной медицины!
Наши клиники в Москве
Запишитесь на прием к врачу
Источник
Содержание статьи:
Пролапс тазовых органов у женщин – состояние, при котором одно или несколько анатомических образований в области малого таза смещаются от нормального положения и выбухают во влагалище. Выпадающим органом может быть матка, кишечник, мочевой пузырь или стенка влагалища. Органы малого таза у женщин фиксированы связками и мышцами тазового дна, патология развивается, если эти опорные структуры ослаблены при длительном перенапряжении.
Также тонус внутренних органов поддерживает нормальный гормональный фон и функциональное состояние нервной системы.
Выраженный пролапс виден вне влагалища. Точное количество женщин, страдающих от данного недуга, неизвестно, поскольку многие не обращаются к врачу из-за ложной стыдливости. Женщины чаще сталкиваются с проблемой в определенный период жизни: после родов, после гистерэктомии или в период менопаузы. Согласно статистике, половина женщин старше 50 лет имеет некоторые симптомы пролапса тазовых органов, а к 80 годам у 1 из 10 будет выполнено оперативное вмешательство по данному поводу.
Пролапс органов малого таза не опасен для жизни, но может вызывать ухудшение ее качества, болезненность и дискомфорт. Ослабление мышц и связок негативно отражается на качестве интимной жизни и вызывает ряд проблем с мочевым пузырем и опорожнением кишечника.
Уменьшить симптомы можно с помощью специальной гимнастики для укрепления мускулатуры тазового дна и соблюдения некоторых правил. Для пациенток с пролапсом продвинутой степени единственным обоснованным вариантом является хирургическое вмешательство.

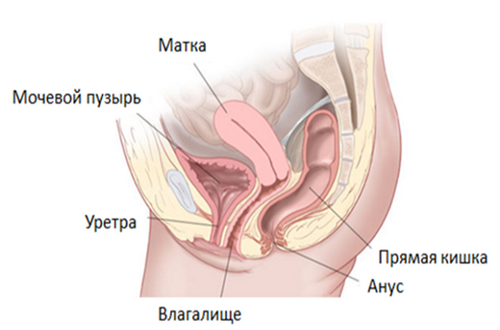
Различают:
• Частичный / субтотальный пролапс: органы малого таза находятся лишь частично вне вагинального отверстия.
• Общий пролапс: органы таза вывернуты и расположены за пределами вагинального отверстия.
Стадии пролапса тазовых органов у женщин
0: нет выпадения.
1: дистальная часть пролапса локализуется на 1 см выше уровня гименального кольца.
2: дистальная часть пролапса находится на 1 см ниже уровня гименальной плоскости.
3: при выпадении влагалища хотя бы 2 см его находятся внутри.
4: вагина /и матка полностью выпадают.
Типы пролапса органов таза
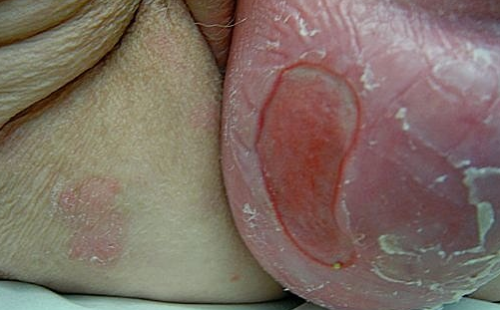
Выпадение матки с образованием декубитальной язвы
Существуют различные типы пролапса, в зависимости от того, какой орган выпячивается во влагалище. Могут быть вовлечены матка, мочевой пузырь или прямая кишка. Обычно одновременно у одной женщины «провисают» несколько органов.
В тяжелых случаях свое анатомическое положение изменяет матка и стенки влагалища. У возрастных женщин патология встречается в несколько раз чаще.
Пролапс передней вагинальной стенки
Передний пролапс чаще диагностируют после гистерэктомии. Существует два типа пролапсов, которые могут возникать в передней части влагалища, и они наиболее распространены:
• Пролапс мочевого пузыря или «цистоцеле».
Цистоцеле может быть мягким, умеренным или тяжелым, в зависимости от того, насколько выбухает мочевой пузырь через переднюю стенку влагалища.
• Пролапс мочеиспускательного канала или «уретроцеле».
Как правило, патология сочетается с выпадением мочевого пузыря, это называется «цистоуретроцеле».
По мере прогрессирования ослабления связочно-мышечного аппарата нарастает симптоматика, а тканевые структуры обнаруживаются вне влагалища.
Пролапс задней стенки
Эти пролапсы развиваются, когда ткань между влагалищем и прямой кишкой растягивается и отделяется от костей в области таза. Существует два вида пролапса задней стенки:
• Ректоцеле происходит, когда прямая кишка подается вниз и вперед, а затем впадает в заднюю стенку влагалища.
• Ректальный пролапс отличает то, что часть прямой кишки выступает через задний проход. Иногда пациентки путают состояние с выпадением геморроидальных узлов.
Апикальный пролапс
«Апикальный» означает «верхушечный». Существует три вида апикального пролапса:
• Энтероцеле – тонкий кишечник выпирает в верхнюю часть задней стенки влагалища.
• Маточный – матка проседает во влагалище. Выпадения матки являются вторым наиболее распространенным видом пролапса.
• Выпадение влагалища. После гистерэктомии влагалище может смещаться и пальпироваться, как инородное тело между ног, так как после удаления матки утрачивается поддержка.
Что вызывает пролапс органов таза
Все, что влияет на повышение давления в брюшной полости, может привести к пролапсу тазовых органов. Общие причины включают:
• беременность (особенно многоплодная) и осложненные самостоятельные роды;
• избыточный вес и ожирение;
• респираторные заболевания с хроническим интенсивным кашлем;
• гипоэстрогения;
• нерегулярное опорожнение кишечника, тенденция к запорам;
• онкология в органах малого таза;
• хирургическое удаление матки (гистерэктомия);
• генетическая предрасположенность;
• заболевания соединительной ткани;
• асцит;
• сахарный диабет в анамнезе;
• подъем тяжестей, в том числе, занятия определенными видами спорта.
Симптомы и признаки

У некоторых женщин на начальных стадиях какие-либо жалобы отсутствуют, в дальнейшем могут быть следующие симптомы:
• ощущение инородного тела (распирания) в области малого таза, жалобы усиливаются при физической нагрузке или длительном стоянии;
• тянущие боли в нижней части спины;
• неприятные ощущения во время сексуального контакта;
• чувство, что что-то выпадает из влагалища;
• дизурические расстройства: частые позывы на мочеиспускание, дискомфорт, малое количество выделяемой мочи, недержание, остаточная моча;
• формирование декубитальной язвы;
• запоры, чувство неполного опорожнения кишечника;
• рецидивирующие инфекции урогенитального тракта;
• выделения из влагалища и зуд на фоне постоянного раздражения.
Важно! Симптомы пролапса зависит от того, какой орган опущен. Если это мочевой пузырь – ожидаемо недержание мочи, если прямая кишка – пациентку беспокоят запоры, боли в спине. Дискомфорт при сексе часто сопровождает пролапс тонкой кишки. Выпадение матки сочетается с болевым синдромом, кровянистыми выделениями и диспареунией.
Диагностические мероприятия
Врач может обнаружить пролапс тазовых органов во время обычного осмотра на гинекологическом кресле. Дальнейшая диагностика включает:
• Рентгенографию мочевого тракта с контрастом (внутривенную пиелографию);
• Микционную цистоуретроографию (вводят контрастное вещество и делают рентгеновские снимки мочевого пузыря до и после мочеиспускания, результаты могут показать вашему врачу, если что-то не так с мочевым пузырем или уретрой);
• КТ-сканирование органов таза;
• Ультразвуковое исследование (используются звуковые волны для создания изображения органов таза на экране);
• Магнитно-резонансную томографию (при сканировании применяют магнитные волны для создания трехмерного изображения органов и мышц таза).
• Цистоскопию и уродинамические исследования, если есть симптомы недержания мочи;
• Кольпоскопию, морфологическое исследование, биопсию при дифференциальной диагностике язвы и рака шейки матки.
Лечение
Существует несколько видов терапии пролапса тазовых органов у женщин.
Нехирургическое лечение показано, если шейка матки не достигает преддверия влагалища и включает:
• ношение пессария (специальное приспособление, которое вводят трансвагинально для придания нормального анатомического положения внутренним органам);
• гимнастика Кегеля.
Хирургическое лечение
Если симптомы выражены значительно, а консервативная терапия была неэффективна, можно рассмотреть варианты операций.
Реконструктивная хирургия направлена на восстановление анатомии тазового дна и возвращение органов в исходное положение. Доступы вариативны: трансвагинальный или трансабдоминальный.
Вмешательство может быть выполнено открытым способом или с помощью лапароскопической хирургии.
Облитерирующие вмешательства (ушивания влагалища) признаны нефизиологичными, так как после операции невозможно заниматься сексом, и, кроме того, есть высокая вероятность рецидива пролапса.
Какая операция лучше при выпадении тазовых органов, определяют с учетом ряда аспектов, включая:
• возраст пациентки;
• планируемое в дальнейшем материнство;
• сопутствующие гинекологические и экстрагенитальные заболевания;
• степень выраженности патологии.
В настоящее время операции при выпадении тазовых органов проводят с помощью синтетических материалов или используют аутоткани женщины.
В зависимости от типа пролапса выполняют следующие вмешательства:
• переднюю кольпоррафию (показания – опущение передней стенки и/или цистоцеле);
• кольпоперинеолеваторопластику (показание – необходимость укрепления мышц тазового дна, может выполняться, как самостоятельное, так и вспомогательное хирургическое пособие при опущении или пролапсе);
• влагалищную экстирпацию матки (операцию выполняют возрастным пациенткам, есть ряд недостатков, связанных с нарушением архитектоники органов малого таза и пр. Одновременно проводят переднюю кольпоррафию и кольпоперинеолеваторопластику);
• 2-х этапную комбинированную операцию Краснопольского, направленную на укрепление крестцово-маточных связок+кольпоперинеолеваторопластику;
• кольпопексию (фиксацию апикальной части влагалища);
• вагинальное синтетическое протезирование.
Профилактические мероприятия

Профилактика включает следующее:
1. Правильное питание, борьбу с ожирением и запорами.
2. Физическую активность.
3. Отказ от курения.
4. Своевременное лечение всех заболеваний, связанных с кашлем.
5. Заблаговременную госпитализацию в роддом.
6. Регулярную половую жизнь.
7. Выполнение гимнастики для укрепления мышц тазового дна.
8. Отказ от подъема тяжестей, «неженских» видов спорта.
9. Осмотр у гинеколога 1 раз в год.
Автор
Виктория Мишина
Дата публикации
11.07.2018
Источник
