Белая пленка в мочевом пузыре
Статья подготовлена врачом-урологом, к.м.н. Анной Викторовной Царевой
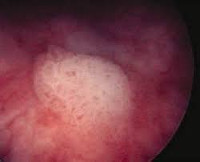
Лейкоплакия мочевого пузыря – это патологическое состояние слизистой оболочки мочевого пузыря, представляющая собой участок плоскоклеточной метаплазии уротелия с ороговением покровного слоя. Это ИСКЛЮЧИТЕЛЬНО (!) патоморфологический диагноз, устанавливаемый на основании гистологического исследования фрагмента слизистой оболочки мочевого пузыря, взятого при биопсии. При проведении цистоскопии визуализируется плотный слой беловатого налёта на поверхности слизистой оболочки мочевого пузыря, чётко отграниченный от неизменённой слизистой, по типу географической карты. По международной классификации лейкоплакию относят к неопухолевым изменениям эпителия мочевого пузыря.
Диагностика заболевания
Крайне часто при проведении уретроцистоскопии и обнаружении слоя рыхлого беловатого налёта на поверхности отёчной и гиперемированной вследствие воспалительного процесса слизистой оболочки мочевого пузыря (хронического цистита) абсолютно неправомерно устанавливается диагноз лейкоплакии мочевого пузыря. Результатом длительно текущего воспалительного процесса в слизистой оболочке мочевого пузыря в области мочепузырного треугольника (от устьев мочеточника до шейки мочевого пузыря), области внутреннего отверстия уретры является метаплазия уротелия.
Это приспособительная реакция на неблагоприятные факторы нарушения кровотока в стенке мочевого пузыря. Слизистая мочевого пузыря становится покрытой плоским эпителием. В лабораторных анализах мочи нет признаков активного воспаления, бактериальный посев мочи, как правило, стерильный. При гистологическом исследовании фрагмента изменённой слизистой выявляются признаки простой плоскоклеточной метаплазии уротелия без ороговения с признаками хронической воспалительной реакции в подслизистом слое. ЭТО НЕ ЛЕЙКОПЛАКИЯ МОЧЕВОГО ПУЗЫРЯ, хотя визуально также выявляется слой беловатого налёта. Подобные изменения в области шейки мочевого пузыря могут являться даже вариантом нормы у женщин с гормональными нарушениями со стороны женских половых гормонов.
Жалобы на жжение и дискомфорт в уретре, дискомфорт при мочеиспускании, учащенные позывы к мочеиспусканию, болезненность в области мочеиспускательного канала особенно при половом контакте являются результатом изменения слизистой оболочки мочевого пузыря и уретры вследствие хронического воспаления – хронического цистита, а не слоя беловатого налёта. При этом состоянии метаплазированная слизистая мочевого пузыря более проницаема для мочи, что приводит к раздражению рецепторов подслизистого слоя и вышеуказанным жалобам.
Цель обследования таких больных – это выявление всех факторов, приведших к изменению слизистой оболочки мочевого пузыря по типу стойкого отёка, гиперемии, усилении рыхлости метаплазированного участка слизистой оболочки. Используя все выявленные факторы, ориентируясь на характеристики изменения слизистой шейки мочевого пузыря, мочепузырного треугольника, мочеиспускательного канала, учитывая особенности расположения и строения наружного отверстия уретры, планируется объём лечебных мероприятий.
Определённое время назад при выявлении белого налёта на слизистой оболочке мочевого пузыря проводилось оперативное лечение в объёме трансуретральной резекции изменённой слизистой мочевого пузыря (ТУР) или электровапоризации данного участка. В Томске применяется аргоноплазменная аблация слизистой мочевого пузыря, изменённой по типу лейкоплакии.
НО! Подобная тактика во всём мире признана порочной и применение подобных операций применимо только в качестве исключительно редкой меры при неэффективности лечения хронического цистита.
Методы лечения
Основными направлениями в лечении хронического цистита с плоскоклеточной метаплазией слизистой оболочки мочевого пузыря являются применение комплекса противовоспалительных мероприятий, включая инстилляции мочевого пузыря р-рами гиалуроновой кислоты, комбинированных смесей с гепарином и др.; физиотерапевтических процедур, комплекса лекарственных препаратов, направленных на поддержание адекватного кровотока в слизистой оболочке мочевого пузыря и нормализацию активности рецепторного аппарата шейки мочевого пузыря.
Главной позицией врача-уролога в работе с пациентом, страдающим стойкими расстройствами мочеиспускания без признаков изменений воспалительного характера в анализах мочи, это не лечение «слоя метаплазированного участка слизистой мочевого пузыря по типу лейкоплакии мочевого пузыря», а лечение больного со всеми особенностями урологического и гинекологического анамнеза, преобладающих жалоб и продолжительности клинических проявлений. Успех лечения состоит исключительно в совместной работе грамотного врача и ответственного пациента!!!
Приём ведёт уролог Царёва Анна Викторовна
Источник
Лейкоплакия мочевого пузыря – это метаплазия (перерождение) уротелия в многослойный плоский эпителий, иногда с кератинизацией. Симптомы могут отсутствовать, иногда патология клинически проявляется учащенным с дискомфортом мочеиспусканием, ургентными позывами, синдромом хронической тазовой боли. Диагностика подразумевает цистоскопию с биопсией, окончательная верификация выполняется с помощью морфологического исследования. Лечение может быть консервативным – антибиотики, средства, улучшающие кровообращение, витамины, инстилляции или оперативным – направленным на ликвидацию патологических очагов.
Общие сведения
Лейкоплакия (лейкокератоз, лейкоплазия) мочевого пузыря встречается в 1:10 000 случаев. Сам термин подразумевает перерождение нормального переходного эпителия в патологический, нетипичный для слизистых – многослойный ороговевающий плоскоклеточный. Впервые состояние описано в 1862 году австрийским патологом К. Рокитанским, который обратил внимание на избыточное образование клеток с явлениями десквамации. Это наиболее опасный тип лейкоплакии, так как кератинизация либо сопутствует карциноме мочевого пузыря, либо имеет риск озлокачествления. Некератинизированный тип лейкоплакии встречается у женщин и маленьких детей (редко) и не представляет опасности.

Лейкоплакия мочевого пузыря
Причины
Патогенез и этиология до настоящего времени остаются дискутабельными. Некоторые практики считают лейкоплакию мочевого пузыря гистологическими изменениями ткани при длительно существующем (более 2 лет) хроническом цистите с эпизодами рецидивирования. К состояниям, которые рассматривают в качестве возможных причин, относят:
- Хронические очаги инфекции в организме. В основном, это воспалительные заболевания тазовых органов, которые инициированы специфической (хламидия, микоплазма, герпес, ВПЧ) и неспецифической микрофлорой (кишечная палочка, стрептококк, протей). Патогены могут попадать в пузырь не только восходящим, но и гематогенным путем: из матки, кишечника, почек, кариозных зубов или миндалин. Рецидивирующий цистит рассматривается, как основная причина лейкоплакии.
- Эндокринные нарушения. Исследования показывают, что у пациенток с лейкоплакией менархе наступает позднее, в дальнейшем присутствуют нарушения менструальной функции: менометроррагия, бесплодие, нерегулярные ановуляторные циклы. Прием некоторых оральных контрацептивов способствует развитию гипоэстрогении, на фоне которой переходный эпителий мочевого пузыря заменяется многослойным плоским.
- Травмирующие факторы. Установленные искусственные дренажи, их замена, бужирование уретры приводят к постоянной травматизации и провоцируют метаплазию уротелия. В литературе встречаются данные о развитии лейкоплакии мочевого пузыря после оперативного лечения, лучевого воздействия, при цистолитиазе.
- Дистрофические нарушения. Нарушение кровоснабжения и иннервации стенки мочевого пузыря препятствует нормальной трофики органа. Ишемия нарушает состав муцинового слоя. Слизистая становится более рыхлой, что предрасполагает к внедрению бактерий и вирусов. Запоры, малоподвижный образ жизни, варикозное расширение вен малого таза – факторы, способствующие конгестии и недостаточной трофике тканей.
Нерациональный прием некоторых препаратов, курение, хронический алкоголизм и гиповитаминоз А с фоновой иммуносупрессией относят к факторам риска, способствующим атипичной дифференцировке клеток. В тропических странах метаплазия сопутствует шистосомозу ‒ паразитарному заболеванию, при котором яйца гельминтов могут находиться в мелких сосудах мочевого пузыря (мочеполовой шистосомоз).
Патогенез
Воспаление и другие этиофакторы вызывают нарушение общих и местных реакций иммунной системы, из-за чего на слизистой оболочке персистирует инфекционная и условно-патогенная микрофлора. Стойкое инфицирование, процессы альтерации и репарации приводят к метаплазии и фиброзу. В многослойном плоском эпителии, который является результатом нарушения цитодифференцировки, отсутствует гликогенобразование, и в ряде наблюдений возникает ороговение.
Моча оказывает раздражающее действие на видоизмененные клетки, оставшиеся без естественной защиты (утрата антиадгезивного фактора позволяет микробам задерживаться), что поддерживает воспаление и вызывает болевые ощущения, даже если была проведена адекватная антибактериальная терапия. Через разрушенный слой также происходит миграция ионов калия из мочи в интерстиций, что вызывает деполяризацию нервных окончаний, спазм гладкой мускулатуры, альтерацию кровеносных и лимфатических сосудов. Эти механизмы обеспечивают стойкую дизурию.
Классификация
Участки лейкоплакии могут быть единичными, но в тяжелых случаях белесые бляшки занимают значительную область мочевого пузыря. В формировании лейкоплакии выделяют 3 стадии: плоскоклеточная модуляция, плоскоклеточная метаплазия и присоединение кератинизации (ороговения). В зависимости от гистологических особенностей рассматривают:
- Некератинизированный подтип лейкоплакии. Встречается в области мочепузырного треугольника (также называется псевдомембранозным тригонитом), вариант нормы. Изменения регистрируют преимущественно у женщин, связи с химическими и физическими раздражителями нет, как и риска малигнизации. При появлении симптомов лечится эстрогенами.
- Кератинизированный подтип лейкоплакии. Патология чаще встречается у мужчин, связана с механическим воздействием. При ряде наблюдений регистрируют атипию, поэтому кератинизирующий подтип является фактором риска плоскоклеточного рака.
Учитывая то, что лейкоплакия мочевого пузыря – диагноз преимущественно гистологический, выставляемый на основании морфологического исследования, в практической урологии пользуются классификацией по стадиям – от этого зависит тактика ведения пациента. Выделяют три стадии патологического процесса:
- 1 стадия. Для нее характерны метапластические изменения переходного эпителия, которые не видны при выполнении цистоскопии и подтверждаются исключительно гистологически. Количество клеточных слоев увеличено в 2 раза, типично изменение формы верхних слоев (полигональная), пузырькообразные ядра с множественными ядрышками. Гистохимия показывает избыточное количество гликогена и прокератина.
- 2 стадия. Происходит дальнейшее видоизменение эпителия, что можно наблюдать при цистоскопии в виде беловатого или желтоватого налета на слизистой мочевого пузыря. Очаги единичные. Гистологическая картина представлена метапластическим многослойным плоским эпителием с типичной вертикальной дифференцировкой. Нижние слои составляют мелкие гиперхромные полигональные клетки, верхние клетки крупнее в размерах, содержат кератогиалин.
- 3 стадия. Процесс генерализуется, происходит распространение очагов лейкоплакии с вовлечением практически всей слизистой оболочки. Гистологические характеристики идентичны. Воспалительные изменения – утолщение стенок, отек, расширение и ломкость сосудов выражены значительно.
Симптомы
На 1 стадии какие-либо проявления отсутствуют, по мере прогрессирования заболевания появляются жалобы на затрудненное мочеиспускание с резями (53%), постоянные ноющие боли внизу живота (80%), непреодолимые позывы помочиться с недержанием урины (14%). Выраженный болевой синдром свидетельствует либо о тотальном поражении, либо о лейкоплакии шейки мочевого пузыря, особенно богатой нервными окончаниями.
При распространенном процессе симптомы могут быть настолько изнурительными, что значительно страдает качество жизни. Частота позывов на мочеиспускание даже ночью может достигать 5-6 раз в час. Поллакиурия присутствует у 83-95% больных. В запущенных случаях пациенты предъявляют жалобы на появление крови в моче в конце акта мочевыделения (терминальная гематурия), изменение ее качеств – нередко в осадок выпадают белые хлопья, лейкоциты, бактерии. Страдает психоэмоциональная сфера, присоединяются раздражительность, бессонница, подавленное настроение.
Осложнения
У 10-20% больных лейкоплакия мочевого пузыря с кератинизацией протекает с карциномой. Почти всегда на 3 стадии у женщин присоединяется диспареуния – болезненные ощущения при сексуальном контакте, ухудшение симптоматики после половой близости встречается у большинства пациенток. У мужчин лейкоплакия мочевого пузыря сопровождается эректильной дисфункцией. Фоновая рецидивирующая инфекция мочевыводящих путей выявляется практически у всех пациентов.
Рецидивирующий воспалительный процесс приводит к замещению нормальной функциональной ткани на фиброзную, что нарушает нормальное мочевыделение (нейрогенная дисфункция) и приводит к постоянному присутствию остаточной мочи. Неадекватное опорожнение становится причиной образования рефлюкса и пиелонефрита у трети пациентов, присоединения хронической почечной недостаточности в каждом пятом случае и цистолитиаза в 22-35%. Еще одно осложнение лейкоплакии – уменьшение емкости мочевого пузыря (микроцист) при частом мочевыделении и атрофии мышц.
Диагностика
Специфических изменений в общем анализе мочи, которые позволили бы однозначно подтвердить диагноз лейкоплакии мочевого пузыря, нет. Лечением патологии занимается специалист-уролог, при присоединении осложнений может быть полезна консультация нефролога, андролога. Алгоритм исследований при лейкоплакии может быть следующим:
- Лабораторная диагностика. В моче часто повышено количество лейкоцитов, бактерий, эритроцитов, могут присутствовать отслоившиеся чешуйки. Информативна ПЦР-диагностика на ИППП. Дополнительно выполняют культуральное исследование – посев мочи на питательные среды с целью определения возбудителей и чувствительности к лекарствам. У женщин исследуют гормональный профиль (эстрадиол, прогестерон, ФСГ).
- Инструментальная диагностика. Золотой стандарт – цистоскопия, во время которой в мочевом пузыре видны участки лейкоплакии. Из подозрительных мест берут образцы ткани для последующей морфологии, именно она позволяет верифицировать диагноз. УЗИ почек и органов малого таза назначают для уточнения состояния близлежащих структур и оценки возможных осложнений.
Дифференциальную диагностику проводят с циститом грибковой этиологии, для которого также характерны белесые налеты на слизистой органа. Похожая цистоскопическая картина наблюдается при малакоплакии – редком заболевании неизвестной этиологии с появлением желтоватых или беловатых бляшек, иногда с изъязвлениями. При мочеполовом туберкулезе и амилоидозе с помощью с помощью оптики можно увидеть очаги, которые напоминают лейкоплакию.
Лечение лейкоплакии мочевого пузыря
У женщин с некератинизированным подтипом лейкоплакии в отсутствие жалоб проводится динамическое наблюдение, при появлении неблагоприятной симптоматики назначают эстрогены. Лечение лейкоплакии с ороговением может быть на начальных стадиях консервативным (с обязательным наблюдением), далее рекомендован хирургический подход. В клинической практике применяется:
- Медикаментозное лечение. Назначают антибиотики с учетом чувствительности, противовирусные и противовоспалительные средства, иммуномодуляторы. На незапущенных стадиях хороший терапевтический эффект можно получить после инстилляций препаратов на основе гликозаминогликанов. При сопутствующем цистите в мочевой пузырь вводят антисептические растворы, масла с противовоспалительным и витаминизирующим действием, обезболивающие препараты.
- Физиотерапия. В качестве физиотерапевтического воздействия в составе комплексной терапии применяется магнитотерапия, электрофорез, лазеро- и микроволновая терапия. При физиотерапевтических сеансах уменьшается выраженность воспаления, улучшается трофика (что особенно актуально при лейкоплакии, связанной с дистрофическими нарушениями), повышается концентрация препарата в патологическом участке.
- Оперативное лечение. На 2-3 стадии выполняют хирургическое лечение. ИЛТ (интерстициальная лазерная терапия) и ТУР мочевого пузыря (трансуретральная резекция) – щадящие операции при лейкоплакии. При ИЛТ вероятность присоединения осложнений меньше. Цистэктомия в настоящее время выполняется редко и только при обширном поражении.
Прогноз и профилактика
Прогноз зависит от стадии заболевания и подтипа лейкоплакии, при отсутствии кератинизации он благоприятный. При лейкоплакии с кератинизацией на 1-2 стадии прогноз удовлетворительный при своевременном обращении, поддерживающем лечении и регулярном наблюдении с целью раннего выявления возможной малигнизации. На продвинутой стадии после успешно выполненного хирургического лечения исход относительно благоприятный. К инвалидизации пациента и социальной дезадаптации приводит распространенная форма заболевания с развитием осложнений.
Профилактика подразумевает своевременное обращение к урологу при первых симптомах неблагополучия со стороны органов мочеполовой сферы, адекватное лечение воспалительной патологии, отказ от вредных привычек, рациональный прием препаратов. Учитывая, что цистит ‒ основной патогенетический фактор в развитии лейкоплакии ‒ может вызываться ИППП, целесообразно придерживаться моногамных отношений или использовать барьерные средства защиты при случайных половых контактах.
Источник
Под лейкоплакией (или кератинизирующей плоскоклеточной метаплазией) понимают ороговевающее изменение эпителия, связанное с инфекционным процессом мочевыводящих путей, а также хроническим раздражением. Патология встречается достаточно редко и считается предраковым состоянием, предрасполагающим к развитию плоскоклеточного рака, особенно если поражение составляет более 50% поверхности. В порядке убывания частоты лейкоплакия может развиться в мочевом пузыре, почечной лоханке и мочеточнике.
С помощью только медикаментов это состояние не вылечить. Если поражен небольшой участок мочевого пузыря, применяется трансуретральная резекция. В последующем рекомендуется наблюдение за пациентами с ежегодной цистоскопией и множественными биопсиями, и проведением визуальной оценки состояния мочевыводящих путей.
Общие сведения о лейкоплакии мочевыводящих путей
Мочевыводящие пути (лоханки, мочеточники, мочевой пузырь, проксимальный участок уретры) выстилает уротелий или переходноклеточный эпителий. Его замена/преобразование слоями плоских клеток называется плоскоклеточной метаплазией.
Плоскоклеточная метаплазия может быть ороговевающей или неороговевающей:
- Некератинизирующая/неороговевающая плоскоклеточная метаплазия. Преимуществено возникает в мочепузырном треугольнике. Это состояние называется тригонит. Как правило, оно не вызвано хроническим раздражением, клеточная атипия отсутствует. Такое изменение в тригоне присутствует у 85% женщин репродуктивного возраста и у 75% женщин в менопаузе (у мужчин тоже встречается), где это считается нормальным (неметапластическим) обнаружением. Возникновение за пределами этой области считается метапластическим.
- Ороговевающая (кератинизирующая) плоскоклеточная метаплазия. Также известна под термином лейкоплакия. Это редкое явление, чаще всего встречающееся у мужчин. Сообщается, что заболеваемость составляет 1:10000, однако анализ литературы показывает, что патология может быть более распространена.
Морфологическая картина лейкоплакии мочевого пузыря. Фото 1
Морфологическая картина лейкоплакии мочевого пузыря. Фото 2
Ороговевающая плоскоклеточная метаплазия преимущественно развивается в мочевом пузыре. Уч. Benson в своем исследовании анализировал 108 человек с лейкоплакией: у 78 было поражение мочевого пузыря, 24 имели изменение верхних мочевыводящих путей, 10 – уретры (1 с поражением почек и мочевого пузыря, 3 с поражением мочевого пузыря и уретры и 1 с поражением уретры и почек). Лейкоплакия в два раза чаще встречается в мочевом пузыре по сравнению с почечной лоханкой и мочеточником.
Риск инвазивной карциномы или обструктивной уропатии появляется, когда поражение сохраняется в течение долгого времени.
Несмотря на то, что предложено несколько этиологических факторов, вызывающих патологию, – хроническое воспаление, раздражители и инфекция, патогенез лейкоплакии до конца не изучен. Естественная история плоскоклеточной метаплазии и клиническое лечение спорны.
Многие ученые рассматривают плоскоклеточную метаплазию как неопластическое предраковое поражение, поэтому очень важно найти эффективное лечение, снижающее риск развития плоскоклеточного рака мочевого пузыря.
Возможные причины лейкоплакии и предрасполагающие факторы
Точная причина ороговевающей плоскоклеточной метаплазии не установлена. Ниже перечислены основные из предполагаемых этиологических факторов, которые приводят к хроническому раздражению слизистых оболочек мочевыводящих путей (преимущественно мочевого пузыря).
Инфекции:
- Шистосомоз (паразитарное заболевание). Наиболее частая причина плоскоклеточной метаплазии.
- Туберкулез мочевыводящих путей. Также ассоциируется с изменением слизистой этих органов и мочеиспускательного канала.
- Сифилис. Состояние лейкоплакии также наблюдалось при сифилисе до широкого применения пенициллина.
- Кишечная палочка, энтеробактерии из рода Proteus, энтерококки. Сейчас кишечная палочка, Proteus и Streptococcus faecalis – три наиболее идентифицируемых микроорганизма у людей с плоскоклеточным преобразованием уротелия. Традиционно в литературе приводится показатель от 49 до 100% доказанной инфекции у этих пациентов. Считается, что инфекции мочевыводящих путей вызывают ороговевшую плоскоклеточную метаплазию в ответ на воспалительную травму.
- Дефекты гликозаминогликанового слоя мочевого пузыря. Предрасполагают к изменению (в том числе неопластическому) слизистой оболочки.
- Некератинизирующая плоскоклеточная метаплазия или тригонит. Часто ассоциируется с инфекцией, причем хронической (в тригоне или треугольнике Льето создается своеобразный резервуар бактерий).
Кишечная палочка Proteus
Любой инфекционный процесс сопровождается воспалительным, который вызывает изменение тканей.
Постоянные, длительно воздействующие раздражители, которые могут привести плоскоклеточной метаплазии включают:
- постоянные катетеры;
- мочевые конкременты;
- непроходимость путей/мочевого пузыря;
- свищи;
- опухоли;
- экстрофия (порок мочевого пузыря);
- нейрогенный мочевой пузырь;
- хирургические вмешательства на мочевом пузыре в анамнезе;
- недостаток витамина А.
Катетеры
Есть случаи, при которых наблюдали плоскоклеточную метаплазию, прогрессирующую до плоскоклеточной карциномы (squamous cell carcinoma SCC) у пациента, получающего лучевую терапию по поводу переходно-клеточной карциномы.
Также описан единственный случай, указывающий на генетическую предрасположенность к некератинизирующей плоскоклеточной метаплазии мочевыводящих путей. Он относится к описанию группы уч. Мюллера трех женщин в семье с уротелиальной лейкоплакией без основного этиологического фактора.
Симптомы лейкоплакии мочевого пузыря
У пациентов с лейкоплакией обычно имеются неспецифические симптомы со стороны мочевыделительной системы, включая:
- гематурию;
- дизурию;
- срочные позывы к мочеиспусканию;
- увеличенную частоту позывов.
Есть случай, когда у пациента были белые хлопья в моче.
Гистологические особенности
Гистопатологические особенности ороговевающего плоскоклеточного изменения уротелия впервые описал Рокитанский в 1862 году как чрезмерное образование плоского эпителия с десквамацией и нагромождением эпителия. Окончательный оно описано позже просто как ороговение неороговевшей оболочки.
При цистоскопии ороговевающая плоскоклеточная метаплазия проявляется как область гиперемии с жемчужными бляшками, которые, кажется, плывут по окружающему воспаленному уротелию. Эти бляшки могут быть дискретными или диффузными, незаметно переходя в окружающий эпителий. Когда эти жемчужные бляшки нарушены, подлежащая поверхность выглядит сосочковой и легко кровоточит.
Кератинизация может затронуть любую часть мочевыводящих путей, включая простатический участок уретры.
Микроскопически определяется, что уротелий, который заменяется многослойным плоским эпителием, можно разделить на ороговевающие и некератинизирующие подтипы. В верхнем слое ороговевающего подтипа содержатся плоские роговые чешуйки (происходит процесс ороговения). К некератинизирующему типу относится изменение слизистой преимущественно у женщин на треугольнике Льето мочевого пузыря. Это считается нормальным анатомическим вариантом и вызвано гормональным воздействием.
Другие неинвазивные плоскоклеточные поражения мочевого пузыря следующие:
- веррукозная гиперплазия;
- плоская папиллома;
- остроконечные кондиломы;
- плоскоклеточная карцинома или SCC in situ.
Обычно ядерной атипии нет, но возможен спектр диспластических изменений. Можно увидеть картину от дисплазии низкой степени до высокой степени и даже плоскоклеточный рак in-situ. Следовательно, ороговевшая плоскоклеточная метаплазия, хотя и не является предраковым поражением как таковым, предположительно предопухолевое состояние. Однако из-за редкости в мочевом пузыре, а также ступенчатого развития от метаплазии через дисплазию и карциному in situ в инвазивную карциному, его труднее идентифицировать, чем, например, в шейке матки.
Чем опасна лейкоплакия
В настоящее время обсуждается естественный анамнез, прогноз и терапевтические последствия плоскоклеточной метаплазии мочевого пузыря. Плоскоклеточный рак наиболее часто ассоциируется с неоплазией, и, по оценкам, риск развития рака мочевого пузыря составляет от 21% до 42% при данной патологии. Поэтому большинство авторов признают ее пренеопластическим заболеванием, особенно когда поражение сохраняется с течением времени и поражает более 50% поверхности мочевого пузыря.
Кроме того, в тех случаях, когда такая метаплазия ассоциируется с клеточной дисплазией, градация поражения достигает доинвазивного статуса. Всякий раз, когда метаплазия обнаруживается в переходноклеточных карциномах и недифференцированных карциномах, это означает худший прогноз. Метаплазия также связана с развитием сморщенного мочевого пузыря, особенно при длительно персистирующих поражениях.
Увеличение активности рецептора эпителиального фактора роста (EGFR) было зарегистрировано в тех плоскоклеточных карциномах, которые были связаны с предшествующей плоскоклеточной метаплазией мочевого пузыря. Поэтому определение EGFR было предложено в качестве скринингового маркера для выявления плоскоклеточных поражений, а также возможной терапевтической мишени в будущем.
Диагностика ороговевающей метаплазии мочевыводящих путей/мочевого пузыря
Диагностика лейкоплакии уротелия комплексная и включает:
- Осмотр уролога (сбор анамнеза, в том числе семейного, физикальный осмотр, выяснение жалоб, направление на дальнейшее обследование);
- Анализ мочи общий (специфических изменений нет, но могут обнаруживаться лейкоциты, ороговевшие чешуйки, эритроциты);
- Культуральное исследование (посев) мочи выполняется для определения наличия/отсутствия бактериальной инфекции и чувствительности возбудителя к препаратам. Возбудителя можно быстро и точно установить с помощью ПЦР, но чувствительность к лекарствам можно узнать только при культуральном исследовании;
- Тестирование на ИППП (методами ПЦР);
- Сонографию – УЗИ органов мочевыводящей системы и малого таза, проводится обязательно, поскольку относится к информативным методам, позволяющим не только оценить строение органов, но и установить различные отклонения (камни, полипы, опухоли и т.д.);
- Цистоскопию, относится к золотому стандарту, позволяет осмотреть состояние органов и состояние слизистой “изнутри” и провести биопсию. Во время цистоскопии на стенке мочевого пузыря видны шелушащиеся белые образования в виде бляшек или пятна. Отмечается отсутствие заметных грубых изменений эпителиального слоя мочевого пузыря. Уротелий может казаться бледнее и толще, чем обычно, с неровными границами и окружающей зоной эритемы;
- Биопсию, которая необходима, чтобы провести подробный гистологический анализ для подтверждения диагноза ороговевающей плоскоклеточной метаплазии уротелия и одновременно исключения других патологий, в первую очередь злокачественных.
Тестирование на ИППП – метод ПЦР
Дифференциальный диагноз ороговевающей метаплазии уротелия
Дифференциальная диагностика лейкоплакии мочевыводящих путей проводится в отношении:
- малакоплакии мочевого пузыря;
- неопухолевые хронические гранулематозные поражения из-за хронической инфекции Escherichia coli у пациентов с ослабленным иммунитетом, обычно при наличии сахарного диабета или у реципиентов трансплантата;
- переходноклеточной карциномы;
- туберкулезного уретрита;
- мультифокальные или длинные стриктуры;
- обычно наблюдается обызвествление;
- кистозного уретрита;
- реактивные пролиферативные изменения уротелия, вызывающие множественные небольшие субэпителиальные кисты;
- веррукозной карциномы – хорошо дифференцированная опухоль с широким инвазивным ростом;
- плоскоклеточного рака (почечная лоханка, мочеточник и мочевой пузырь) – наблюдаются выраженная атипия, кровоизлияние, некроз;
- плоскоклеточной дисплазии – присутствует атипия клеток;
- карциномы уротелия in situ, наблюдается выраженная атипия при гистологии (но может быть неполной).
Карцинома уротелия in situ
Лечение лейкоплакии уротелия
Несмотря на то, что возможно спонтанное восстановление слизистой оболочки мочевого пузыря от плоскоклеточной метаплазии, обычным подходом является трансуретральная резекция мочевого пузыря.
Терапевтическое лечение ороговевшей плоскоклеточной метаплазии является спорным, и в настоящее время для ее лечения не существует эффективной медикаментозной терапии. Медицинские методы, такие как пероральный прием витамина А, введение нитрата серебра или уксусной кислоты в мочевой пузырь, были опробованы, но каких-либо многообещающих результатов не отмечено. Антибиотики применяются только при выраженном воспалении, назначаются с учетом чувствительности и курсом. Они могут вызывать симптоматическую ремиссию, но не вызывают объективных изменений при плоскоклеточной метаплазии.
Применяется терапевтическое лечение с помощью инстилляций гиалуроновой кислоты, в некоторых случаях наблюдается улучшение, но результаты спорны. В настоящее время необходимы дальнейшие исследования, чтобы сформулировать адекватную методику терапевтического лечения этого необычного поражения слизистой оболочки мочевого пузыря.
Поскольку терапевтическое лечение пока не увенчалось успехом и недостаточно эффективно, фактически, пациенты подвергаются трансуретральной резекции, и во избежание цистэктомии требуется мультидисциплинарный подход. В последующем для определения наличия дисплазии должна выполняться ежегодная цистоскопия с множественными биопсиями. Такой ежегодный мониторинг необходим для ранней диагностики плоскоклеточной карциномы, а также визуализации верхней мочевой системы для выявления возможных осложнений, связанных с кератинизацией мочевого пузыря.
Цистоскопия
Радикальная цистэктомия предлагается в случаях втягивания мочевого пузыря, прогрессирования заболевания или у пациентов с ожидаемой продолжительностью жизни более 10 лет. Плоскоклеточный рак, который ассоциируется с ороговевающей плоскоклеточной метаплазией, часто диагностируется на поздних стадиях, обычно не поддается лечению трансуретральным доступом. В этих случаях, проводится радикальная цистэктомия, прогноз плоскоклеточного рака может быть сходен с прогнозом обычной уротелиальной карциномы с онкоспецифической выживаемостью 57% через 5 лет.
Рекомендации для профилактики поражений уротелия
Таким образом, лейкоплакия мочевыводящих путей и мочевого пузыря в первую очередь считается предшествующим неоплазии или пренеопластическим поражением. Оно нуждается в особом наблюдении как из-за его потенциальной злокачественности, так и из-за возможных осложнений, вызванных прогрессирующей кератинизацией.
Учитывая, что воспалительные и инфекционные процессы предрасполагают, считаются возможными причинами метапластических изменений уротелия, рекомендуется использовать барьерные методы контрацепции, практиковать моногамные отношения и незамедлительно обращаться к урологу при первых признаках ИППП.
При наличии раздражителей мочевого пузыря, например, катетеров, камней или перенесенных операций, рекомендуется регулярное профилактическое обследование у уролога с применением УЗИ и цистоскопии.
Источник
